Антибиотик печень желчный пузырь
Антибиотики – лекарственные средства, активные компоненты которых подавляют рост живых клеток. Данные средства широко используется при лечении патологий с бактериальной этиологией.
Иногда антибактериальные средства назначаются даже при болезнях печени. В частности, лекарства данного сегмента помогают в случаях, когда патологии гепатобилиарной системы сопровождаются вторичными инфекционными осложнениями.
В целом влияние антибиотиков на печень негативное. Большинство препаратов разрушительно влияют на функциональность желчного пузыря и печени. Но нивелировать дурное влияние антибактериальных препаратов можно.
Рассмотрим виды и действие антибиотиков, их побочные эффекты и совместимость с алкоголем, а также выясним, как восстановить работу гепатобилиарной системы после антибиотикотерапии.
Действие и виды антибиотиков
Прежде, чем мы рассмотрим, как антибиотики влияют на печень, выясним, что собой представляют данные медикаменты. Под термином «антибиотики» скрываются препараты, которые угнетают жизнедеятельность бактерий. Причем воздействуют они избирательно.
То есть антибиотики проявляют активность только в отношении определенных микроорганизмов. Есть препараты широкого спектра действия, которые губительно влияют на многие штаммы бактерий. Уникальность лекарств состоит в том, что их мишень-рецептор находится не в тканях человека, а непосредственно в клетках патогенного микроорганизма. На сегодняшний день существует более 300 антибиотиков. В РФ используется порядка 150-200 лекарств с антибактериальной активностью.
Самые распространенные виды антибиотиков:
- Пенициллины. Синтезированы из продуктов жизнедеятельности бактерий. Пенициллины относятся к обширному классу бета-лактамных антибиотиков. Лекарства обладают бактерицидным действиям. Они оказывают влияние на пенициллиносвязывающие белки бактерий, которые нужны для синтезирования биополимера, из которого состоят клеточные стенки бактерий. Пенициллины губительно сказываются на грамположительных бактериях, листериях, грамотрицательных бактериях, анаэробах, спирохетах.
- Цефалоспорины. Тоже относятся к бета-лактамам. Существует 4 поколения цефалоспоринов. Данные лекарства нарушают образование клеточной стенки бактерий, в результате чего патогенные микроорганизмы погибают. Они обладают широким спектром действия. Активны в отношении большинства грамотрицательных и грамположительных бактерий.
- Макролиды. Основу химической структуры антибиотиков составляют макроциклические лактонные кольца. Антимикробный эффект препаратов обусловлен тем, что они нарушают синтез белка у патогенных микроорганизмов. Лекарства проявляют активность в отношении грамположительных кокков. Отметим, что макролиды оказывают легкое противовоспалительное и умеренное иммуномодулирующее действие.
- Фторхинолоны. Начали широко использоваться при лечении инфекционных заболеваний только с начала 60-х годов. По механизму действия во многом отличаются от других антибиотиков. Фторхинолоны обладают выраженным бактерицидным эффектом. Активные компоненты таких средств подавляют выработку ДНК-гиразы и топоизомеразы IV, в результате чего патогенные микроорганизмы погибают. Они активны в отношении грамотрицательных бактерий. Также фторхинолоны уничтожают грамположительные бактерии и энтерококки.
- Тетрациклины. Одни из самых ранних антибиотиков – начали использоваться еще в 40-х годах прошлого столетия. Тетрациклины оказывают выраженное бактериостатическое действие. Лекарства нарушают синтез белка в микробных клетках, вследствие чего патогенные микроорганизмы погибают. Тетрациклины проявляют активность в отношении грамположительных кокков, спирохет, боррелий, лептоспир, некоторых простейших, микоплазм. Но на сегодняшний день многие бактерии выработали резистентность к тетрациклинам, поэтому данные антибиотики применяются уже не столь часто.
- Аминогликозиды. Начали использоваться с конца 40-х годов. Медикаменты обладают бактерицидным действием. Аминогликозиды вызывают гибель бактерии за счет того, что препараты нарушают синтез белка в рибосомах. Антибактериальные средства проявляют активность в отношении грамотрицательных кокков, стафилококков и ряда других бактерий.
При заболеваниях печени антибиотики используются нечасто, так как они наносят существенный вред здоровью гепатобилиарной системы. Отметим, что лекарства совершенно нецелесообразно использоваться при вирусных гепатитах.
Как правило, антибиотики назначаются при инфекционных осложнениях каких-либо заболеваний. Конкретные средства выбираются после прохождения дифференциальной диагностики. Предпочтение отдается цефалоспоринам.
Влияние антибиотиков на гепатобилиарную систему и организм в целом
Как взаимодействуют антибиотики и печень? Мнение врачей по данному поводу особо не различается. Эксперты считают, что антибактериальные средства наносят серьезный урон здоровью гепатобилиарной системы, но в ряде случаев без данных препаратов, к сожалению, не обойтись.
Особенно опасно принимать средств с антибактериальной активностью во время беременности (в 1 триместре) и лактации. Активные компоненты антибиотиков способны проникать через плацентарный барьер и грудное молоко, поэтому беременным и кормящим женщинам назначаются они в исключительных случаях.
На фоне длительной антибиотикотерапии нередко развивается медикаментозный гепатит. Что это такое? Под данным термином скрывается заболевание, сопровождающееся воспалительными процессами в печени. Нарушается «фильтрационная функция» печени, наблюдаются пищеварительные расстройства.
Медикаментозный гепатит развивается вследствие того, что метаболиты антибиотиков убивают гепатоцитов. Как результат – ткани воспаляются, а со временем и вовсе развивается некроз. Несвоевременное лечение чревато циррозом и печеночной недостаточностью. Наиболее гепатотоксичными считаются тетрациклины и макролиды.
Другие побочные эффекты:
- Токсические поражения печени.
- Закупорка печеночных сосудов тромбами, нарушение местного кровообращения.
- Застой желчи в желчном пузыре.
- Нарушение синтеза и пассажа желчи.
- Аллергические реакции (зуд, крапивница, жжение, отек Квинке).
- Сгущение желчи.
- Кишечный дисбактериоз. Дело в том, что многие антибиотики уничтожают не только вредные, но и полезные лактобактерии. Как результат – развивается синдром раздраженной кишки и дисбактериоз кишечника. В таком случае человека постоянно беспокоят вздутие живота, метеоризм, диарея.
- Гематологические нарушения. Антибиотики способны не только разрушать печеночные ткани, но и негативным образом сказываться на функциональности кроветворной системы. Бывают случаи, что после приема антибактериальных лекарств развивается анемия. В таком случае следует немедленно обратиться к врачу.
- Холецистит. Под данным названием скрывается заболевание, которое характеризуется воспалением желчного пузыря. Если своевременно не лечить холецистит, то в желчном пузыре могут образоваться камни. В таком случае уже потребуется оперативное вмешательство.
- Токсические поражения почек.
- Сбои в работе поджелудочной железы. Возможно развитие панкреатита.
Также при длительном приеме антибиотиков нарушается активность печеночных ферментов. Чтобы обнаружить данное явление, достаточно сдать соответствующий анализ. Восстановить функциональность печени можно при помощи специализированных гепатопротекторов.
Совместимость алкоголя и антибактериальных средств
Безопасных доз алкоголя не существует, особенно для людей, у которых уже есть нарушения в работе органов гепатобилиарной системы. Этанол долго выводится из организма, разрушает гепатоциты, провоцирует развитие цирроза. Под воздействием спиртного здоровые печеночные клетки замещаются фиброзной тканью.
У хронических алкоголиков нередко развивается так называемый алкогольный гепатит. Для него характерно воспаление и увеличение размеров печени, пищеварительные расстройства, снижение синтеза печеночных ферментов и белков.
Особо опасно сочетать алкоголь с антибиотиками. В таких случаях можно нанести непоправимый вред здоровью. Если пациент принимает спиртное совместно с антибактериальными препаратами, то у него могут развиться следующие осложнения:
- Дисульфирам-подобная реакция. Многие антибиотики препятствуют полноценному разложению этилового спирта, вследствие чего в организме начинает накапливаться вещество под названием уксусный альдегид. Под его воздействием развивается мощная интоксикация. Человека мучают тошнота, рвота, общая слабость, головокружение, головные боли. Особенно опасны в этом отношении лекарства под торговыми наименованиями Метронидазол, Орнидазол, Цефтриаксон. Дисульфирам-подобная реакция при несвоевременной помощи может обернуться для человека комой и летальным исходом.
- Нарушение метаболизма антибиотика. Вследствие того, что для разложения этилового спирта требуется фермент P450 2C9 нарушается всасывание и выведение антибиотика, в результате чего человек не чувствует терапевтического эффекта. Кроме того, повышается вероятность развития алкогольной интоксикации.
- Развитие острой печеночной недостаточности. Известны случаи, когда при употреблении гепатотоксичных антибиотиков совместно со спиртным у человека развивалась печеночная недостаточность, которая заканчивалась летальным исходом. Особенно высока вероятность развития данного осложнения в случае, если у пациента уже есть какие-либо нарушения в работе печени и желчного пузыря.
- Почечная недостаточность.
- Сбои в работе органов сердечно-сосудистой системы. Алкоголь совместно с антибиотиками губительно влияет не только на печень, но и на сердце. Совмещение антибактериальных средств и этанола чревато даже инфарктом миокарда, инсультом и сердечной недостаточность. Более того, повышается вероятность развития тромбоза.
При наличии хронического гепатита или цирроза принимать антибиотики и алкоголь смертельно опасно, так как в значительной мере повышается вероятность асцита, тромбоза и иных осложнений.
Как восстановиться после антибиотикотерапии?
Диета
Безвредных антибиотиков, к сожалению, не существует. Практически каждый медикамент данного сегмента не щадит печень и наносит ей существенный урон. Поэтому первостепенная задача каждого пациента после антибиотикотерапии – это быстро восстановить функциональность гепатобилиарной системы.
Ключевую роль играет питание. Если больной будет питаться неправильно, то его состояние может ухудшиться. Пища с высоким содержанием простых углеводов и вредных жиров оказывает гепатотоксическое действие.
После приема антибиотиков категорически запрещено употреблять следующие продукты и напитки:
- Консервы.
- Полуфабрикаты.
- Колбасные изделия, сало.
- Хлебобулочные изделия.
- Сливки, жирные молочные продукты.
- Копчености.
- Жирные сорта мяса (баранина, свинина, домашняя птица).
- Соленья.
- Алкогольные напитки. Категорически запрещены даже слабоалкогольные напитки вроде пива, сидра, вина, шампанского.
- Чипсы, сухарики, любой фаст-фуд.
Предпочтение следует отдавать нежирным блюдам, приготовленным на пару. Также пищу можно отваривать или запекать. В рацион нужно включить каши, диетические бульоны, нежирное мясо, рыбу, кисломолочные продукты с низким показателем жирности, мед, орехи, кислые ягоды, морепродукты.
Важно соблюдать питьевой режим. Если у человека нет асцита или острых нарушений в работе печени, то можно смело потреблять 1,5-2 литра очищенной воды ежедневно. Полезно будет пить свежевыжатые соки и отвар шиповника. Также прекрасно очищает печень и организм в целом лечебная минеральная вода, в частности Боржоми, Ессентуки №17, Ессентуки №4. Соблюдать строгую диету нужно хотя бы в течение 1-2 месяца после прекращения антибиотикотерапии.
Пребиотики
Антибиотики способны увеличивать вероятность развития дисбактериоза кишечника. Чтобы нивелировать данное явление, следует в обязательном порядке после курса лечения пропить преобиотики. Эти лекарства нетоксичные и отлично подойдут для очистки организма и печени от метаболитов.
Они будут полезны лицам, страдающим от холецистита, хронического гепатита, цирроза и пр. заболеваний, сопровождающихся пищеварительными расстройствами. В состав пребиотиков входят вещества, которые восстанавливают естественную микрофлору в кишечнике и выводят из организма токсины и шлаки.
Лучшие препараты данного сегмента:
- Бактистатин. В основе препарата лежат высушенная бесклеточная жидкость Bacillus subtillus, стеарат кальция и гидролизат соевой муки. Лекарство восстанавливает микрофлору кишечника, снижает уровень вредного холестерина, нормализует панкреатическую секрецию. Бактистатин высокоэффективен при синдроме раздраженной кишки.
- Хилак Форте. В качестве активного компонента выступает беззародышевый водный субстрат продуктов обмена веществ бактерий. Данный медикамент регулирует равновесие бактерий в кишечной микрофлоре, стимулирует выведение токсинов из организма, стабилизирует электролитный состав в просвете кишки.
- Лактофильтрум. Активными компонентами являются лактулоза и лигнин. Это лекарство широко используется в составе комплексного лечения гепатита, цирроза, синдрома раздраженной кишки, дисбактериоза кишечника. Прекрасно помогает вывести токсины и метаболиты антибиотиков из организма. Лактофильтрум также борется с пищеварительными расстройствами и аллергическими реакциями.
Принимать пребиотики следует длительными курсами. В среднем терапия длится 4-6 недель. С осторожностью медикаменты назначаются людям, у которых имеется язвенная болезнь желудка и 12-перстной кишки в стадии обострения.
Натуропатические гепатопротекторы
После антибиотикотерапии можно пропить гепатопротекторы натурального происхождения. Такие лекарства восстанавливают нормальную функциональность печени и желчного пузыря, предотвращают развитие цирроза и медикаментозного гепатита.
Отличительной особенностью лекарств является их полная безопасность. Гепатопротекторы на растительной основе в ряде случаев можно принимать даже беременным и кормящим женщинам. Единственное противопоказание для таких медикаментов – повышенная чувствительность к их активным компонентам.
Итак, для нормализации функциональности гепатобилиарной системы после антибиотикотерапии целесообразно пользоваться:
- Гепатопротекторами на основе экстракта расторопши. Сюда можно отнести Легалон, Гепабене, Силимар, Карсил. В экстракте расторопши содержится вещество под названием силимарин. Этот компонент является мощнейшим природным антиоксидантом. Силимарин восстанавливает функциональность печени, предотвращает развитие фиброза и некроза, снижает интенсивность прогрессирования цирроза и иных заболеваний печени. Кроме того, под воздействием лекарства на основе расторопши ускоряется процесс выведения токсинов и метаболитов антибиотиков из организма, что тоже является огромнейшим плюсом. Принимать такие лекарства рекомендуется на протяжении 1-2 месяцев.
- Гепатопротекторы на основе артишока. Это растение издавна использовалось людьми для лечения желтухи. Медицинские исследования подтвердили, что артишок – это мощный натуральный гепатопротектор. Данное вещество предупреждает развитие фиброзных изменений, нормализует местное кровообращение, укрепляет иммунитет, ускоряет процесс выведения метаболитов антибактериальных препаратов и токсинов из организма. Кроме того, артишок положительно влияет на функциональность кишечника и поджелудочной железы. Лучшими гепатопротекторами на основе данного растения считаются Солгар, Хофитол, Цинарикс.
Помимо вышеперечисленных медикаментов, для очистки печени от токсинов допускается применять БАДы с комбинированным травяным составом. Так, высокими показателями эффективности обладают биодобавки под торговыми наименованиями Дипана, Гепатрин, Лив-52, Милона 10, Гепато-Транзит. Можно сказать, что это лекарства профилактики печени, так как и в таком виде их можно также использовать. Курс длится в среднем 1-2 месяца.
Эссенциальные фосфолипиды
Эссенциальные фосфолипиды прекрасно помогают восстанавливаться после длительного использования антибиотиков. Такие лекарства считаются практически полностью безвредными, так как они редко вызывают побочные эффекты. К тому же, у ЭФЛ мало противопоказаний.
Фосфолипиды – это сложные органические соединения. Они нужны для построения клеточных мембран печени. При употреблении ЭФЛ снижается вероятность развития фиброза и некроза. Кроме того, медикаменты быстро купируют воспалительные процессы.
Терапевтические действия гепатопротекторов:
- Восстанавливают целостность клеточных мембран гепатоцитов.
- Активизируют регенеративные процессы.
- Купируют местные воспалительные процессы, предупреждают их рецидив.
- Предотвращают развитие цирроза, медикаментозного гепатита, холецистита, жирового гепатоза.
- Повышают запасы гликогена в печени.
- Нормализуют липидный обмен, предотвращают развитие атеросклероза. Более того, медики считают, что ЭФЛ способствуют растворению холестериновых бляшек.
- Нормализуют химические и физические свойства желчи. Причем ЭФЛ способствует снижению литогенности желчи, соответственно, у пациента снижается вероятность развития калькулезной формы холецистита.
- Стабилизируют белковый обмен и активность печеночных ферментов.
- Ускоряют процесс выведения токсинов и лекарственных метаболитов из организма.
Есть еще одна особенность. Медицинские исследования, проведенные в Израиле в начале 2000-х годов, подтвердили, что эссенциальные фосфолипиды способны снижать уровень сахара в крови и нормализовать текучесть крови. Кроме того, ученые пришли к выводу, что лекарства уменьшают вязкость крови.
Лучшими ЭФЛ считаются Эссенциале, Эссенциале Форте Н, Фосфоглив, Эссливер Форте, Антралив, Сирепар, Гепатосан. Выпускаются препараты данного сегмента в виде капсул, суспензии и инъекционных растворов.
Гепатопротекторы используются в составе комплексного лечения стеатогепатита, гепатита ()любого типа), лучевой болезни, псориаза, токсикоза. Можно принимать лекарства в период беременности и лактации. ЭФЛ противопоказаны лишь тем лицам, у которых наблюдается повышенная чувствительность к их активным компонентам или антифосфолипидный синдром.
Лечение холецистита антибиотиками зачастую является обязательным. Если не устранить источник инфекционного процесса, то заболевание может осложниться образованием гнойника, нагноением пузыря и протоков, что впоследствии может привести даже к летальному исходу.
Чтобы этого не допустить, лечение холецистита должно включать в себя комплекс препаратов, среди которых – и антибиотики.

Показания для приема антибиотиков при холецистите
Непосредственными показаниями к антибиотикотерапии при холецистите служат:
- выраженные болезненные ощущения в области печени, имеющие склонность к нарастанию;
- значительное повышение температуры (до +38,5-39°C);
- выраженные пищеварительные расстройства, с поносом и неоднократной рвотой;
- распространение болей по всему животу (так называемая «разлитая» боль);
- наличие других инфекционных заболеваний у пациента;
- признаки инфекционного процесса, обнаруженные в результате анализа крови.
Названия антибиотиков, которые часто назначают при холецистите
- Азитромицин – это антибиотик, который существует в виде капсул или таблеток. Препарат пьют между приемами пищи, в средней дозировке 1 г на прием.
- Зитролид – это аналог Азитромицина, который выпускается в форме капсул и имеет пролонгированное действие – то есть, достаточно принимать одну капсулу препарата в сутки.
- Сумалек – макролидный антибиотик, существующий в виде таблеток или порошка. Препарат удобен для использования, так как требует однократного приема в течение дня. Длительность терапии препаратом Сумалек определяется доктором.
- Азикар – это капсулированный антибиотик, который отлично справляется с комбинированными воспалительными процессами – например, его часто назначают при холецистопанкреатите. Стандартная дозировка препарата – 1 г один раз в сутки, между приемами пищи.
- Амоксил – это комбинированный антибиотик, с такими активными компонентами, как амоксициллин и клавулановая кислота. Амоксил можно применять в виде таблеток, либо вводить в виде инъекций и инфузий, на усмотрение доктора.
- Флемоксин Солютаб – это особая форма амоксициллина в виде растворимых таблеток, что позволяет добиться быстрого и полного всасывания препарата в желудочно-кишечном тракте. Флемоксин Солютаб назначается при холецистите, как детям (с 1 года), так и взрослым пациентам.
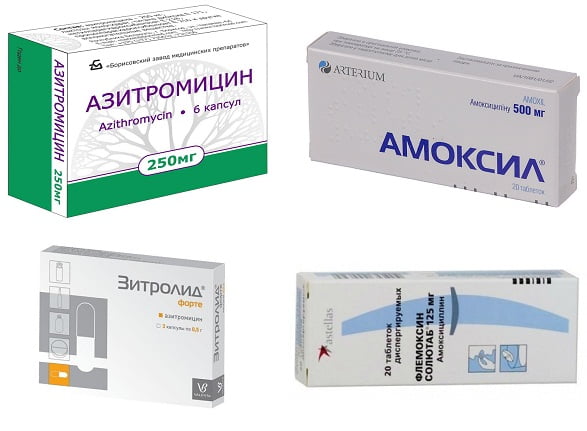
Схема лечения холецистита антибиотиками
Существует несколько стандартных схем антибиотикотерапии при холецистите. Рекомендуем вам ознакомиться с ними.
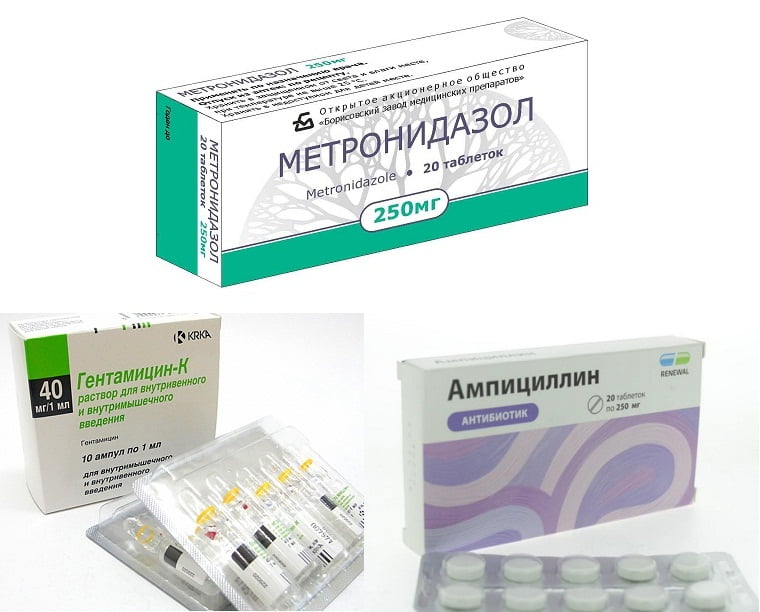
- Аминогликозиды в сочетании с уреидопенициллинами и Метронидазолом. Антибиотики вводят инъекционно: Гентамицин (до 160 мг) утром и вечером + Метронидазол 500 мг и Азлоциллин 2,0 трижды в день.
- Цефалоспориновый антибиотик с препаратом пенициллиновой группы: Цефтазидим 1,0 трижды в день + Флуклоксациллин по 250 мг четырежды в сутки.
- Цефалоспориновый антибиотик и Метронидазол: Цефепим 1,0 утром и вечером, в сочетании с Метронидазолом 500 мг трижды в сутки.
- Тикарциллин с Клавулановой кислотой по 3 г один раз в 5 часов в виде внутривенной инъекции (не более 6 раз в сутки).
- Пенициллиновые антибиотики в сочетании с препаратами фторхинолоновой группы: Ампициллин 500 мг 5-6 раз в день + Ципрофлоксацин 500 мг трижды в сутки.
Схемы лечения могут варьироваться, сочетая в себе другие препараты, представляющие предложенные группы антибиотиков.
В тяжелых случаях для скорейшего выведения медикамента из системы кровообращения может применяться гемодиализ.
Парадоксально, но в редких случаях при передозировке или излишне продолжительном приеме препаратов может развиваться холецистит после антибиотиков. Его развитие связано с повышенной нагрузкой на печень и гепатобилиарную систему, и носит функциональный характер.
Антибиотики при холецистите в период обострения
При остром течении холецистита антибиотики могут пригодиться при подозрении на перитонит и эмпиему желчного пузыря, а также при септических осложнениях. То, какой именно антибиотик будет уместен при остром холецистите, решает доктор.
Обычно препарат подбирается на основе результатов посева желчи. Также немалое значение имеет свойство выбранного препарата попадать в систему желчевыделения и концентрироваться в желчи до лечебных показателей.
При остром холецистите наиболее оптимален 7-10-дневный курс терапии, с предпочтительным внутривенным введением медикаментов. Рекомендовано применение Цефуроксима, Цефтриаксона, Цефотаксима, а также комбинации Амоксициллина с Клавуланатом. Зачастую используют схему лечения, включающую цефалоспориновый препарат и Метронидазол.
Антибиотики при обострении холецистита применяют по аналогичным схемам, с возможностью назначения альтернативного лечения:
- внутривенное вливание Ампициллина 2,0 четыре раза в сутки;
- внутривенное вливание гентамицина;
- внутривенное вливание Метронидазола 0,5 г четыре раза в сутки.
Хороший эффект дает сочетание Метронидазола и Ципрофлоксацина.
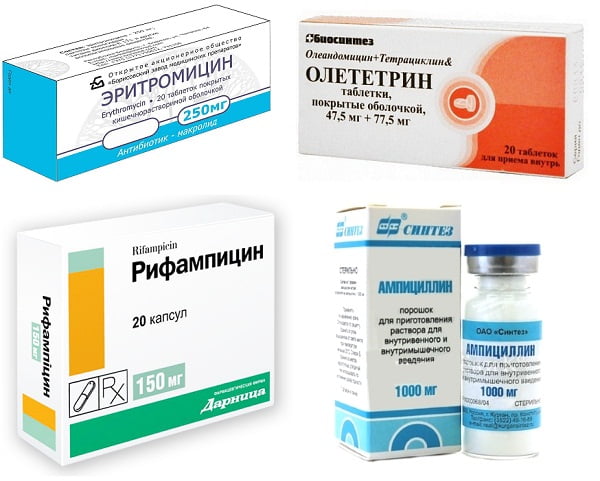
Антибиотики при хроническом воспалении желчного пузыря
Антибиотики в случае хронического течения холецистита могут быть назначены тогда, когда имеются признаки активности процесса воспаления в системе желчевыделения. Обычно антибиотикотерапию назначают в стадии обострения заболевания, в сочетании с желчегонными и противовоспалительными препаратами:
- Эритромицин по 0,25 г четырежды в сутки;
- Олеандомицин по 500 мг четырежды в сутки после приема пищи;
- Рифампицин по 0,15 г трижды в сутки;
- Ампициллин по 500 мг от четырех до шести раз в сутки;
- Оксациллин по 500 мг от четырех до шести раз в сутки.
Выраженным эффектом обладают такие антибиотики, как Бензилпенициллин в виде внутримышечных инъекций, Феноксиметилпенициллин в таблетках, Тетрациклин по 250 мг 4 раза в сутки, Метациклин по 300 мг дважды в сутки, Олететрин по 250 мг четырежды в сутки.

Антибиотики при калькулезном холецистите
Камни в желчном пузыре не только создают механическое заграждение для оттока желчи, но и провоцируют сильное раздражение стенок протоков и желчного пузыря. Это может привести вначале к асептическому, а затем и к бактериальному воспалительному процессу. Зачастую такое воспаление постепенно приобретает хроническое течение с периодическими обострениями.
Нередко инфекция попадает в систему желчевыделения с кровотоком. Именно по этой причине пациенты с болезнями мочевыделительной системы, кишечника и пр. страдают также холециститом. Лечение в данном случае предусматривает применение сильных антимикробных препаратов обширного спектра активности.
Мощные антибиотики представлены Ампиоксом, Эритромицином, Ампициллином, Линкомицином, Эрициклином. Такие препараты назначают около 4-х раз в день, в индивидуально подобранной дозировке. Олететрин, Метациклин чаще назначают при хроническом течении холецистита.
Противопоказания
Антибиотики при холецистите не назначают лишь в определенных случаях, а именно:
- при повышенной реакции организма на антибиотики конкретной группы;
- при инфекционном мононуклеозе;
- при беременности и грудном кормлении (за исключением препаратов, разрешенных к применению у беременных);
- при склонности к аллергическим реакциям;
- при тяжелых декомпенсированных состояниях организма.
В любом случае, возможность назначения антибиотиков при холецистите должна быть оценена лечащим доктором, так как зачастую противопоказания бывают относительными. Например, при беременности могут быть назначены отдельные виды препаратов, однако их прием должен строго согласовываться с врачом и им же наблюдаться.
Правила приема антибиотиков при холецистите
Антибиотики при холецистите следует использовать с учетом таких рекомендаций:
- При выборе антибиотика, кроме прочего, необходимо учитывать возраст больного холециститом. Так, для детского возраста имеется свой ряд разрешенных препаратов.
- Основным показанием к назначению антибиотиков при холецистите являются признаки воспалительного процесса.
- Антибиотики при холецистите можно вводить в виде инъекций или принимать перорально. Как правило, выбор формы препарата зависит от стадии холецистита.
- Нельзя принимать антибиотики меньше семи дней и больше 14 дней. Оптимально проводить 7-10-дневный терапевтический курс.
- Неправильное лечение антибиотиками, а также игнорирование рекомендаций доктора может замедлить наступление выздоровления и усугубить течение заболевания.
Что касается дозировки и схемы лечения, то она устанавливается индивидуально, с учетом тяжести инфекционного процесса и чувствительности патогенного микроорганизма.
К примеру, Амоксициллин при холецистите назначают чаще всего в дозировке 500 мг трижды в сутки, однако при тяжелом течении заболевания количество препарата может быть увеличено до 1 г трижды в сутки.
В детском возрасте от пяти до десяти лет Амоксициллин назначается по 0,25 г трижды в день.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник
