Чем лечить печень и желчный пузырь ребенка

Печень — своеобразная лаборатория, которая фильтрует и очищает кровь, накапливает в виде гликогена глюкозу — источник энергии — и вырабатывает желчь, которая нужна для переваривания и усвоения жиров.
Уже с 4-й недели беременности печень будущего малыша начинает синтезировать белки, необходимые для его нормального роста и развития. На 12-й неделе внутриутробного развития отмечается секреция желчи. К моменту рождения ребенка печень становится одним из самых крупных органов. На ее долю приходится 5% массы тела (у взрослого человека этот показатель составляет лишь 2%), а занимает она почти половину объема брюшной клетки новорожденного. Это связано с тем, что во время внутриутробного развития печень выполняет кроветворную функцию, а после появления малыша на свет производит желчь, активно синтезирует белки, углеводы и жиры, регулирует обмен веществ. В ней много кровеносных и лимфатических сосудов, по желчным протокам выработанная в печени желчь поступает в желчный пузырь и накапливается там.
Как видим, печень, желчный пузырь и желчные пути тесно связаны между собой. Заболевание одного органа влечет за собой изменения в другом: у детей в 95% случаев сбои в работе печени возникают из-за застоя желчи в желчном пузыре. Чем раньше распознаются такие нарушения, тем меньше риск негативных последствий болезни.
Нарушение движения
Речь идет о самом, пожалуй, распространенном недуге желчного пузыря — дискинезии желчевыводящих путей, то есть нарушении согласованных сокращений желчного пузыря и сфинктеров — мышц, которые обеспечивают прохождение желчи из желчного пузыря в двенадцатиперстную кишку.
В норме желчь синтезируется печенью, откуда попадает в желчный пузырь. Там она «ждет», когда съеденная пища из желудка попадет в двенадцатиперстную кишку. Как только это происходит, желчный пузырь, сокращаясь, выделяет в просвет кишки порцию желчи, которая способствует расщеплению жиров на жирные кислоты. Эти кислоты «понятны» организму и могут быть усвоены. Если эта двигательная функция желчного пузыря и желчных протоков нарушена, но органических поражений нет, говорят о дискинезии желчных путей.
Причин у этого недуга множество. Среди них — кишечные инфекции, аллергия, нарушения режима питания, заболевания желудка и двенадцатиперстной кишки, аномалии развития желчного пузыря и желчных протоков.
Существуют две формы дискинезии: гипотоническая и гипертоническая. Первая у детей чаще всего дает о себе знать подташниванием, ощущением тяжести в подложечной области, ноющей, тупой, практически постоянной неинтенсивной болью в правом подреберье. Иногда боль отдает в правое плечо, лопатку. Проявляются такие симптомы после погрешностей в диете, физической нагрузки или эмоционального стресса. Боль обычно непродолжительная, легко снимается спазмолитическими средствами.
Во время приступа малыш становится беспокойным, его тошнит, могут появиться рвота, учащенное сердцебиение и головная боль, язык нередко обложен серо-желтым налетом. Ребенок жалуется на ощущение горечи во рту. Между приступами кроха чувствует себя хорошо, хотя время от времени, выпив газированных напитков или отведав чего-нибудь холодненького, жалуется на непродолжительные спазмы в животе и нередко — около пупка.
При дисфункции по гипертоническому типу желчный пузырь из-за чрезмерной активности сфинктеров слишком быстро опорожняется. Главный симптом — внезапно возникающая боль в правом подреберье. Часто она возникает в ответ на физическую активность: бег, поднятие тяжестей.
Диагностические процедуры
Точный диагноз может поставить только врач-гастроэнтеролог. Он назначит анализы кала на перевариваемость и мочи на диастазу, чтобы посмотреть, насколько раздражена поджелудочная железа. Делается также УЗИ желчного пузыря, чтобы определить его форму, размеры, выявить деформации и камни в желчном пузыре и желчных протоках. Исследование проводится утром натощак, затем ребенку предлагают съесть провокационный завтрак, например стакан жирной сметаны. Через 45 минут снова проводят исследование, в ходе которого оценивают, как сократился желчный пузырь.
Дуоденальное зондирование позволяет изучить 5 фракций (фаз) желчевыведения. Так как желчь исследуют через 5-минутные интервалы, это позволяет оценить тонус и моторику различных отделов желчевыделительной системы и мышц желчного протока и желчного пузыря.
Чтобы избавиться от приступов, иногда бывает достаточно соблюдать диету. Из рациона исключаются жирные сорта мяса и рыбы, жареное, копченое, соленое, маринады, консервы, изделия из сдобного и слоеного теста. Принимать пищу следует понемногу 4–5 раз в день в одно и то же время. Лекарства, которые назначает только врач, помогают снять боль и улучшить отток желчи.
Откуда взялись камни?
Если в желчном пузыре или желчных протоках образовались камни, говорят о желчнокаменной болезни. Ее развитию способствуют заболевания желудочно-кишечного тракта. А в 75–95% случаев оказывается, что с подобными проблемами сталкиваются родители малыша или его братья-сестры. Спровоцировать недуг может неправильное питание, когда в рационе ребенка преобладают углеводы и жиры, а фруктов и овощей, богатых пищевыми волокнами и микроэлементами, недостаточно. Свою лепту вносят и аномалии развития желчевыводящей системы.
До 7 лет желчнокаменная болезнь (ЖКБ) чаще «посещает» мальчиков, в 7–9 лет соотношение между мальчиками и девочками выравнивается, к 10–12 годам этот недуг в 2 раза чаще определяется у девочек. В подростковом возрасте преобладание девочек становится явным и приближается к показателям у взрослых: 3 девочки с ЖКБ на 1 мальчика с тем же диагнозом.
Примерно половина детей о камнях в желчном пузыре даже не подозревает. Если их обнаруживают, то случайно. Остальные «носители» камней жалуется на острые или тупые боли в животе или в области пупка, затрудненное и болезненное пищеварение, тяжесть в области желудка, чувство горечи во рту, отрыжку воздухом. Родителям также следует обратить внимание на такие симптомы, как метеоризм, неустойчивый стул. Во время или сразу после еды у малыша могут возникать позывы на дефекацию. При этом аппетит у ребенка не меняется.
УЗИ желчного пузыря, которое назначает гастроэнтеролог, позволяет определить 90–95% камней, их количество, локализацию, подвижность и размеры, выявить особенности формы и положения желчного пузыря. Но с помощью этого исследования трудно обнаружить камни в желчных протоках внутри печени, поэтому ребенку могут назначить магнитно-резонансную холангиопанкреатографию — безопасный и высокоэффективный метод диагностики, который дает возможность «увидеть» внутрипеченочные камни.
До печенок пробрало
Застой желчи в желчном пузыре (холестаз) может стать причиной заболеваний печени. Чаще всего к нему приводят врожденное недоразвитие желчных протоков или желтуха новорожденных. Подозревают неполадки с печенью и в том случае, когда желтуха появляется у крохи старше 2 недель. Настораживающий симптом — обесцвеченный стул. В норме билирубин, содержащийся в желчи, поступает из желчного пузыря в кишечник, где переходит в пигмент стеркобилин, окрашивающий фекалии в коричневый цвет. При холестазе желчь, застаиваясь в желчном пузыре, в кишечник не поступает, и кал у ребенка будет обесцвеченным. Желтуха же развивается из-за того, что из накопившейся в желчном пузыре желчи в кровь поступает билирубин — пигмент желто-коричневого цвета. Другие признаки поражения печени — ее увеличение, нарушения свертывающей системы крови (в печени синтезируются многие факторы свертывания крови).
В таком случае необходимо тщательное обследование. Чтобы определить уровень билирубина, сдается биохимический анализ крови, размеры печени и селезенки помогает определить УЗИ. Тактика лечения выбирается индивидуально. Например, при атрезии желчных ходов показано оперативное вмешательство, в других случаях возможна медикаментозная терапия. Препараты назначает только врач, он же определяет и схему их приема, которой надо неукоснительно следовать. Из рациона исключаются животные жиры, которые заменяются растительными, а также жареные, соленые, острые блюда и продукты.
Больше полезных материалов о детском здоровье — в нашем канале на Яндекс.Дзен.
Источник
Болезни печени у детей

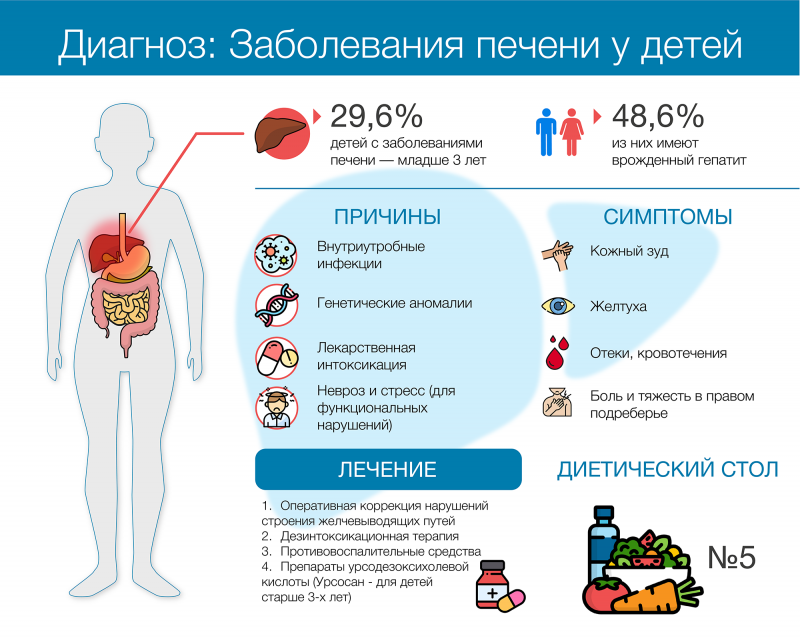
Врожденные гепатиты занимают ведущее место (48,6%) среди всех заболеваний печени у новорожденных. Почему среди детей распространены болезни печени и можно ли их вылечить?
Своевременное выявление заболеваний печени у детей — серьезная проблема для практической медицины. Почти треть всех детей, имеющих патологии печени (29,6%), — пациенты раннего возраста1. Они не могут озвучить жалобы, а клинические проявления в этом возрасте относительно скудны и схожи у многих болезней. Кроме того, у маленьких детей крайне незрелый организм, чувствительный к повреждениям. Всё это затрудняет диагностический поиск и может привести к необратимым изменениям функции печени и других органов.
Причины заболеваний печени у детей
Если среди взрослых болезни печени — чаще всего приобретенное состояние, то у детей преобладают врожденные патологии. По статистике, один ребенок из 250 тысяч рождается с заболеванием печени. Патология может быть обусловлена генетически (например, болезни накопления), вызвана внутриутробным нарушением формирования гепатобилиарной системы (недоразвитие желчевыводящего протока) или передачей инфекции от матери к плоду.
При внутриутробном заражении инфекционным агентом чаще всего выступает вирус гепатита В и патогены из группы TORCH-инфекций: токсоплазма, хламидии, цитомегаловирус, вирус герпеса, краснухи, ветряной оспы, аденовирус и вирус Коксаки. Все они при могут спровоцировать развитие сверхострого (фульминантного) гепатита у новорожденного. Врожденные гепатиты занимают ведущее место (48,6%) среди всех заболеваний печени новорожденных.
По мере взросления к врожденным патологиям присоединяются приобретенные. Среди причин инфекционных поражений печени у детей лидируют вирусы гепатитов А и В. Возможны и токсические гепатиты лекарственного происхождения, например, из-за случайной передозировки ацетаминофена (парацетамола). В школьном возрасте начинают проявляться функциональные расстройства желчного пузыря (дискинезии желчевыводящих путей), среди факторов развития которых немалую роль играет хронический стресс, в том числе из-за чрезмерной учебной нагрузки.
Детское ожирение неизбежно влечет за собой неалкогольную жировую болезнь печени (гепатоз печени): распространённость в последние годы усиленно растёт. Также у школьников и подростков возможно возникновение аутоиммунных гепатитов.
Симптомы заболеваний печени у детей
У детей раннего возраста проявления заболеваний печени обычно скудны. И это часто влечет проблемы диагностики.

Желтуха новорожденных может быть вариантом нормы
Самое типичное проявление патологии печени — желтуха. У новорожденных она может быть расценена как физиологическая, что иногда становится причиной диагностических ошибок. Гемоглобин плода (фетальный) отличается от гемоглобина, вырабатываемого организмом после рождения. После родов фетальный гемоглобин активно разрушается, что вызывает повышение уровня билирубина крови. Это состояние известно как неонатальная желтуха или физиологическая желтуха новорожденных. В норме она развивается на 2–3 день жизни и полностью проходит к 7–8 дню.
Но если желтуха возникает в первый же день жизни и не исчезает в течение двух недель или уровень билирубина превышает 256 мкмоль/л (18 мг/дл), возможно, причина — в поражении печени. Тревожный симптом — сочетание желтухи и бесцветного (ахоличного) кала. Это может свидетельствовать о врожденном недоразвитии желчевыводящих протоков.
Другое частое проявление заболеваний печени у детей — гепатолиенальный синдром. Чаще всего сочетанное увеличение печени и селезенки возникает у детей до 3 лет и становится реакцией на внутриутробную инфекцию2. У детей постарше обнаруживают гепатомегалию (увеличение печени). Врач может определить увеличение размера органа при осмотре и пальпации, либо во время ультразвукового исследования органов брюшной полости.
Боль и тяжесть в области правого подреберья больше характерны для болезней печени у детей среднего и старшего возраста. Возможно, эти симптомы присутствуют и у малышей, но пока ребенок не может высказывать жалобы, узнать о них невозможно. Это же касается жалоб на тошноту и дискомфорт, связанный с приёмом пищи.
Если заболевание печени неуклонно прогрессирует, развивается печеночная недостаточность. Ребенок начинает отставать в физическом и умственном развитии, появляются отеки и асцит, нарушается свертываемость крови, что приводит к подкожным кровоизлияниям, носовым и желудочно-кишечным кровотечениям. Из-за влияния необезвреженных токсичных продуктов обмена на головной мозг развивается печеночная энцефалопатия. Появляется заторможенность, угнетение сознания вплоть до комы.
Диагностика заболеваний печени у детей
Первые предположения о возможном заболевании врач делает на основании анамнеза — расспроса матери и осмотра ребенка. Для лабораторного подтверждения диагноза применяют биохимическое исследование крови. Заболевания печени, как правило, проявляются увеличением в сыворотке крови уровня билирубина, трансаминаз (АСТ и АЛТ), щелочной фосфатазы, гамма-глутамилтранспептидазы.
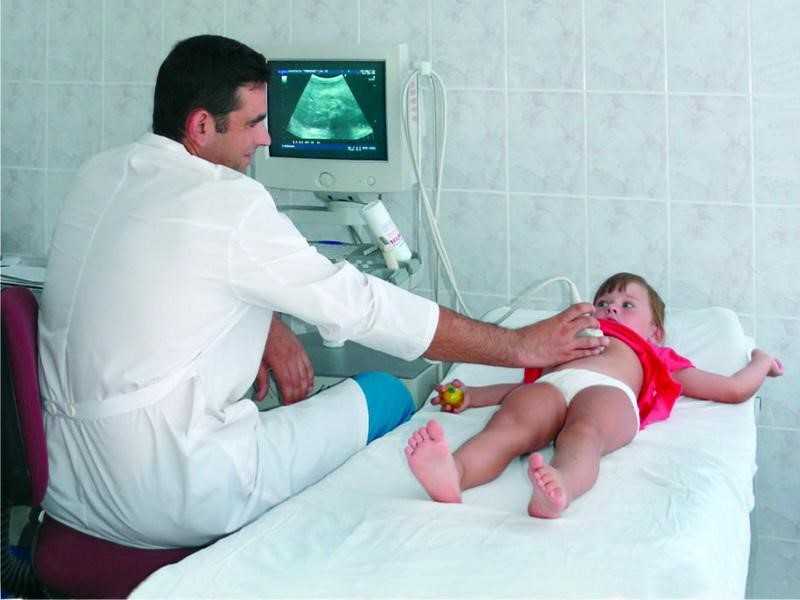
УЗИ печени позволяет оценить состояние органа, визуализировать изменения структуры
На фоне печеночной недостаточности снижается уровень общего белка крови, нарушается нормальное соотношение между белковыми фракциями. Возможна гипераммониемия — повышенный уровень соединений аммиака в сыворотке крови.
Визуализировать изменения структуры органа помогает ультразвуковое исследование, также для диагностики используют КТ или МРТ. Они позволяют выявить врожденные аномалии желчных протоков, нарушение опорожнения желчного пузыря, увеличение печени, диффузные или очаговые изменения структуры органа.
При подозрении на инфекционную природу процесса назначают тесты для выявления гепатита или других инфекций, способных вызвать заболевание печени.
Для обнаружения аутоиммунного гепатита делают анализ на антитела к собственным тканям печени (аутоантитела).
Лечение заболеваний печени
Подходы к лечению зависят от природы болезни и стадии ее течения. При врожденных атрезиях желчевыводящих протоков необходима операция для восстановления проходимости.
При гепатитах назначают противовоспалительные и дезинтоксикационные препараты. Детям, вышедшим из грудного возраста, назначается диета Стол №5 и витаминно-минеральные комплексы. Для лечения аутоиммунных гепатитов рекомендуют глюкокортикоиды, в тяжелых случаях — цитостатики. Эти препараты снижают активность иммунного ответа.
Терапия болезней накопления зависит от конкретной патологии. В некоторых случаях – например, при болезни Вильсона-Коновалова – назначают вещества, способствующие связыванию и выведению токсических продуктов обмена из организма. В других случаях возможна лишь поддерживающая терапия.
Симптомы и причины заболеваний печени у детей
При функциональных патологиях желчевыводящих путей рекомендуют препараты, восстанавливающие нормальную моторику желудочно-кишечного тракта.
Врач также может рекомендовать ребенку препараты на основе урсодезоксихолевой кислоты. УДХК снижает токсическое воздействие избытка билирубина на незрелую нервную систему, способствует восстановлению нормального оттока желчи и повышает устойчивость печеночных клеток к внешнему воздействию.
Обратите внимание: УДХК не имеет возрастных ограничений в применении, но детям в возрасте до 3 лет не рекомендуется применять препарат в таблетках и капсулах.
В тяжелых случаях может потребоваться трансплантация печени.
Прогноз и профилактика
Единственное заболевание печени, для которого разработана специфическая профилактика — это вирусный гепатит B. Введение вакцинации в российский календарь прививок привело к значительному снижению заболеваемости среди детей. Если мать страдает хроническим вирусным гепатитом, для предупреждения внутриутробного инфицирования ребенка она должна находиться под наблюдением инфекциониста и получать необходимую терапию.
Специфической профилактики других заболеваний печени у детей не существует. Но нужно отметить, что сбалансированное питание, контроль физических и умственных нагрузок способствуют поддержанию здоровья ребенка и в том числе снижают вероятность развития болезней печени.
Источники:
1 Шадрин О.Г. Басараба Н.М. Чернега Н.Ф. К вопросу диагностики заболеваний печени у детей раннего возраста. Здоровье ребенка, 2011.
2 Канкасова М.Н., Мохова О.Г., Поздеева О.С. Гепатолиенальный синдром в практике педиатра. Практическая медицина, 2017.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
С проблемами в работе пищеварительной системы своего ребёнка сталкивается большинство родителей. Подобные нарушения работы желудочно-кишечного тракта сопровождаются такими неприятными симптомами, как запоры, диарея, тошнота и рвота. Нередко такие патологические процессы сопровождаются болевыми ощущениями и вздутием живота. Однако далеко не всегда такие негативные внешние проявления связаны с работой кишечника или желудка. Подобная клиническая картина характерна и для заболеваний такого важного органа билиарной системы нашего организма, как желчный пузырь.
Если раньше патологии этого внутреннего органа были характерны для людей в возрасте старше сорока лет, то в последнее время заболевания желчного пузыря сильно «помолодели» и могут встречаться даже у ребенка. Поскольку симптомы таких болезней похожи на многие другие патологии пищеварительной системы, для постановки точного диагноза необходимо обратиться к врачу-гастроэнтерологу, который на основании данных инструментальных и лабораторных диагностических исследований точно определить характер недуга и назначит эффективное и безопасное лечение.
В данной статье мы рассмотрим основные функции желчного пузыря, наиболее распространенные патологии этого органа, которые встречаются в детском возрасте, а также разберемся, какое в настоящее время применяется лечение желчного пузыря у детей. Лечение может быть самым разным, но главное – его должен назначать только квалифицированный специалист.
Желчный пузырь у детей и взрослых – основные функции
Билиарную систему нашего организма составляют печень, желчный пузырь и система желчевыводящих протоков. Сам пузырь расположен в районе правого подреберья сразу под печенью, в специальном ложе. Нормально функционирующий желчный пузырь у ребенка (впрочем, как и взрослого человека) выполняет следующие важные функции:
- накопление и хранение желчи, которую непрерывно вырабатывает печень;
- доведение её до оптимальной консистенции;
- вброс этого печеночного секрета в двенадцатиперстную кишку при попадании пищи в ЖКТ.
Желчь для нормального пищеварения является очень важным веществом, основное предназначение которого заключается в следующем:
- эмульгация (расщепление) тяжелых жиров;
- нейтрализация содержащегося в желудочном соке пепсина;
- помощь в синтезе мицелл;
- увеличение продуцирования в кишечнике гормонов;
- предотвращение слипания молекул белков и бактерий;
- поддержание нормального состояния кишечной микрофлоры.
Помимо перечисленных выше функций, желчь также стимулирует образование слизи и моторику пищеварительных органов, а также принимает участие в расщеплении белков.
Да и нормальная работа поджелудочной железы также зависит от количества и качества этого печеночного секрета.
Болезни желчного пузыря, которые встречаются в детском возрасте
Все болезни этого органа у ребенка можно сгруппировать по принципу причин, которые их провоцируют. Вот эти причины:
- функциональные заболевания. Для этой группы патологий характерно нарушение нормальной моторики самого органа и его протоков. В медицине такие недуги называются дискинезиями, которые делятся на гиперкинетические (слишком сильная сокращаемость стенок пузыря и/или его протоков) и гипокинетические (наоборот, слишком вялая сокращаемость мышц органа);
- патологии воспалительного характера. Данная группа заболеваний развивается в результате возникновения воспалений острого или хронического характера в результате наличия сопутствующих заболеваний или инфекционного поражения. Такие недуги делятся на холецистит (воспаление стенок самого органа), холангит (воспаление жёлчных протоков) и холецистохолангит (общее воспаления пузыря и протоков). У ребенка такие заболевания вполне возможны;
- обменные патологии, которые возникают вследствие нарушений нормального течения процесса метаболизма холестерина, желчного пигмента (билирубина) и желчных кислот. В результате таких нарушений меняется химический состав желчи, что приводит к возникновению желчных камней. Кроме того, желчнокаменную болезнь может также спровоцировать холестаз (застой желчи у ребенка в полости пузыря), причиной которого могут быть дискинезии, воспаления и прочие затрудняющие желчеотток патологические процессы;
- врожденные аномалии развития этого органа, которые вызывают нарушения его нормального функционирования (обнаруживаются у новорожденных). К таким болезням относят перегиб желчного пузыря, его полное отсутствие, гипоплазия (недоразвитость) органа, его расположение внутри печени, блуждающий желчный пузырь, сдвоенный (добавочный) орган, наличие в полости органа внутренних перегородок, дивертикулы (выпячивания) стенок пузыря, атрезия (отсутствие отверстий для оттока желчи) и различные кистозные образования в самом органе и его протоках;
- паразитарные поражения органа (гельминтами либо лямблиями). В эту группу заболеваний входят: описторхоз (поражение сибирской двуусткой), лямблиоз (поражение лямблиями), фасциолез (заражение двуусткой печеночной), дикроцелиоз (паразитом выступает двуустка ланцетовидная) и клонорхоз (заражение китайской двуусткой);
- различные патологии, связанные с добро- и злокачественными опухолями. Как правило, у ребенка такие заболевания диагностируются весьма редко.
Заболевания такого органа, как желчный пузырь, а также желчевыводящих путей, у детей могут возникнуть по многим причинам, однако чаще всего такие патологии носят либо врожденный характер, либо связаны с неправильным режимом и рационом питания при малоподвижном образе жизни ребенка.
Клиническая картина и признаки заболеваний желчного пузыря у детей
Симптоматика различных заболеваний этого органа в детском возрасте может варьироваться, однако общие жалобы при патологиях желчного пузыря таковы:
- дети жалуются на боли в правой части живота (сразу под ребрами), интенсивность которых может усиливаться после приема пищи, при повышении физических нагрузок и в стрессовых ситуациях;
- дети годовалого и младше возраста могут срыгивать при кормлении и плакать в его процессе, поскольку грудничок не в состоянии по-другому пожаловаться на недомогание;
- возникает тошнота, которая может сопровождаться периодической и не приносящей облегчения рвотой, в массах которой может присутствовать желчь;
- ребенок ощущает горький привкус во рту;
- его мучает изжога;
- возникают диспепсические нарушения (диарея чередуется с запорами);
- возникает вздутие живота и метеоризм;
- изменяется цвет испражнений (кал становиться светлым, а моча – темной);
- кожные покровы и склеры глаз приобретают желтоватый оттенок.
Если ребенок жалуется сразу на несколько приведенных выше симптомов – это сигнал к немедленному обращению к терапевту и гастроэнтерологу. Чем раньше будет поставлен точный диагноз – тем менее длительным и более эффективным будет лечение.
Методы диагностики
Постановка диагноза начинается с первичного осмотра и сбора анамнеза, на основании данных которого врач принимает решение о назначении тех или иных диагностических исследований. Поскольку многие заболевания желчного пузыря имеют схожие симптомы – без проведения таких исследований не обойтись.
УЗИ органов брюшной полости
На основании первичных данных врач может назначить следующие инструментальные и лабораторные обследования (в комплексе и по отдельности):
| № | Полезная информация |
|---|---|
| 1 | биохимический и общий анализы крови |
| 2 | УЗИ органов брюшной полости |
| 3 | анализы мочи и кала |
| 4 | дуоденальное зондирование |
| 5 | компьютерная томография (КТ |
| 6 | магнитно-резонансная холецистография (МРТ) |
УЗИ придется сделать несколько раз, поскольку это исследование должно показать развитие патологии, результаты её лечения и состояние органа после окончания курса терапии.
Лечение заболеваний желчного пузыря в детском возрасте
Лечение любых патологий этого органа (как у взрослых, так и у детей) обязательно проводится в комплексе с соблюдением диеты, именуемой «Лечебный стол №5». Без этого любая терапия будет бессмысленной тратой времени и средств.
Пищевые ограничения в таких случаях касаются не только рациона, но и режима питания ребенка. Есть он должен будет понемногу, но часто (пять-шесть раз в день). Пища должна быть теплой, поскольку горячее и холодное негативно влияют на пищеварительный процесс. Готовить пищу можно только на пару, отвариванием или запеканием. Рекомендуется обильное питье. Из рациона следует исключить жареные, острые, жирные и копченые блюда, фаст-фуд, любые виды солений, консервацию, грибы, бобовые культуры, сладости, мучное, шоколад, выпечку, газированные напитки и еще целый ряд вредных для организма продуктов.
Допускается употребление нежирного диетического мяса (белое мясо курицы, телятина, крольчатина) и рыбы (судак, щука). Основу рациона должны составлять свежие и отварные овощи, супы на овощном бульоне, каши на основе гречневой, манной, рисовой и овсяной крупы, а также творог и нежирная кисломолочная продукция. Хлеб следует употреблять либо вчерашний, либо подсушенный. Из сладкого можно сухофрукты, пастилу и мед.
При некоторых патологиях этого органа у детей (к примеру, для лечения холестазов) врачи рекомендуют занятия лечебной физкультурой под наблюдением квалифицированных специалистов, а также некоторые виды физиотерапевтических процедур.
Если говорить о медикаментах, то для каждого случая их подбор врач осуществляет индивидуально. Боли купируют при помощи спазмолитических препаратов («Но-шпа», «Дротаверин» и т.п.). Застой желчи помогают вылечить желчегонные средства (например, «Аллохол»). При наличии воспалений применяются препараты противовоспалительного действия и антибиотики. Если же обнаружена паразитарная природа патологии – назначаются лекарственные средства из группы нитрофуранов, нитрамидазолов и бензимидазолов. Иногда есть необходимость в приеме гепатопротекторов («Эссенциале Форте») и энтеросорбентов (активированный уголь).
Следует помнить, что многие лекарства имеют свои ограничения по возрасту, поэтому в зависимости от того, сколько ребёнку лет, назначаются разные препараты. Лекарственные средства, предназначенные для детей до года, от 2-х, 10-ти или 12-ти летнего возраста имеют соответствующее предупреждение в инструкции. Терапия может осуществляться сразу двумя и более видами лекарств.
В случае, когда консервативные методики не приносят желаемого результата – в ход идет хирургия.
Наиболее распространенной операцией является удаление желчного пузыря (холецистэктомия), которая, как правило, выполняется с помощью наименее травматичной лапароскопии, восстановление после которой происходит достаточно быстро.
Меры профилактики подобных патологий
Любое заболевание гораздо проще предупредить, чем потом долго и трудно лечить. Именно поэтому несложный комплекс профилактических мероприятий позволит Вашему ребенку избежать проблем с желчным пузырем, наиболее частой из которых является застой желчи.
Список подобных мер несложен и легко выполним:
- следите за тем, чтобы Ваш ребенок правильно и регулярно питался, а если у него обнаружили начальную стадию какой-либо патологии (например, застой желчи) – чтобы он соблюдал диету;
- детям необходимы физические нагрузки умеренной интенсивности (гиподинамия – один из основных факторов, провоцирующих заболевания желчного пузыря); в качестве таковых подойдут: утренняя гимнастика, получасовые пешие ежедневные прогулки, уроки физкультуры в школе, плавание в бассейне и спортивные игры на свежем воздухе;
- для профилактики патологи билиарной системы полезно регулярно пить минеральные воды («Боржоми», «Ессентуки», «Нарзан» и т.п.);
- полезны также натуральные фиточаи на основе таких лекарственных растений, как полынь, душица, мята, зверобой и так далее, но только – после предварительной консультации с лечащим врачом;
- если позволяет материальное положение – прекрасной профилактикой является ежегодное (а лучше – два раза в год) посещение специальных санаториев с предоставляемым ими лечением.
Поскольку в течение длительного времени болезни этого органа могут протекать бессимптомно, для своевременного обнаружения начинающейся болезни, хотя бы раз в год следует добровольно проходить процедуру УЗИ органов брюшной полости.
И помните – если ребенок стал жаловаться на боли в боку, потерял аппетит или возникли прочие негативные симптомы – не пытайтесь вылечить его самостоятельно! Немедленное обращение к врачу позволит избежать осложнений и эффективно вылечить Ваше чадо. Что делать при таких патологиях – должен решать квалифицированный специалист. Здоровья Вам и Вашим детям!
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=”/youtube/v3/getting-started#quota”>quota</a>.
Источник
