Дискинезия желчевыводящих путей при удаленном желчном пузыре лечение

Постхолецистэктомический синдром (ПХЭС) — состояние после операции удаления желчного пузыря (холецистэктомии) по поводу хронического калькулезного холецистита. ПХЭС — это условное обозначение различных нарушений, повторяющихся болей и диспепсических проявлений, которые возникают у больных после холецистэктомии.
Постхолецистэктомический синдром. Причины
-
 допущенные диагностические ошибки до операции и технические погрешности во время операции,
допущенные диагностические ошибки до операции и технические погрешности во время операции, - функциональные нарушения, связанные с удалением желчного пузыря,
- обострение существующих до операции заболеваний, в первую очередь, болезней поджелудочной железы,
- развитие новых состояний желудочно-кишечного тракта в связи с удалением желчного пузыря (желчный рефлюкс в желудок, послабления стула, нарушения процессов переваривания пищи).
Функциональные нарушения сфинктерного аппарата желчевыводящих путей
В настоящее время считается доказанным факт, что после удаления желчного пузыря наблюдается повышение тонуса сфинктера Одди, причиной которого является исключение регулирующей роли сфинктера желчного пузыря и мышечной активности желчного пузыря на сфинктер Одди.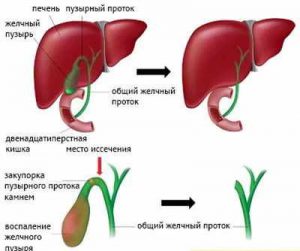
После удаления желчного пузыря включаются механизмы приспособления к работе желчевыводящих путей без желчного пузыря. Изменение моторной функции сфинктера Одди является одной из причин формирования острой или хронической боли в животе и диспепсического синдрома в послеоперационном периоде. Перестройка работы желчевыводящих путей после холецистэктомии может продолжаться до 1 года после операции.
Дисфункция сфинктера общего желчного протока и других сфинктеров желчевыводящей системы может приводить к повышению давления в протоках, застою желчи в них, что проявляется болями в правом подреберье или в подложечной области. Если преобладает дисфункция панкреатического протока, то появляется клиническая картина, характерная для панкреатита.
Разнообразие клинических проявлений ПХЭС затрудняет не только определение типа функциональных нарушений сфинктерного аппарата желчевыводящей системы, но затрудняет диагностику ПХЭС.
Нарушения печени, поджелудочной железы и кишечного тракта после холецистэктомии
Удаление желчного пузыря перестраивает процессы желчеобразования и желчевыделения.
- Отмечается увеличение образования желчи печенью, что является основной причиной поносов после холецистэктомии. Прием желчегонных препаратов в этих случаях нежелателен!
- Наиболее часто после удаления желчного пузыря страдает поджелудочная железа. При желчнокаменной болезни, дисфункции сфинктерного аппарата желчных путей, нарушении моторной функции желчного пузыря до операции формируется хронический билиарный пенкреатит (панкреатит, причиной которого является нарушения система желчеотделения).
- Иногда наблюдаются поражения протоковой системы, которые нарушают отток желчи – сужения, камни в протоках, увеличение лимфатических узлов, воспалительные заболевания в сфинктерно-протоковой системе.
Вследствие этого, обострения хронического панкреатита после удаления желчного пузыря встречаются достаточно часто — от 5 до 90 %. Такой разброс объясняется тем, что до операции не проведено достаточное обследование для оценки состояния поджелудочной железы, но в ряде случаев имеет место гипердиагностика хронического панкреатита.
В медицинской практике отмечается, что чем дольше существуют камни в желчном пузыре, тем чаще возникает хронический панкреатит.
В поджелудочной железе снижается объем секреции ферментов, развивается внешнесекреторная недостаточность функции поджелудочной железы, нарушаются процессы пищеварения. Холецистоэктомия, вовремя проведенная, способствует улучшению или нормализации показателей ферментативной функции поджелудочной железы.
После удаления желчного пузыря нередко нарушается функция 12-перстной кишки, что подтверждается появлением дуоденогастрального рефлюкса, т.е., заброс содержимого 12-перстной кишки в желудок, и вызывающего морфологические изменения в выходном отделе желудка и формирование хронического рефлюкс-гастрита (желчного).
После удаления желчного пузыря нарушается функция тонкой кишки (всасывания пищевых компонентов) и моторная функция толстой кишки (запоры, поносы).
Постхолецистэктомический синдром. Диагностика
Диагностика направлена на выявление различных заболеваний желудочно-кишечного тракта, которые пациент имел до операции, возникших после операции, возможные послеоперационные осложнения.
Диагноз устанавливается на основе:
- клинических проявлений болезни (жалоб пациента),
- объективных данных осмотра больного,
- лабораторных данных (биохимического исследования крови, клинического анализа крови, показателей обменных процессов – липидного, углеводного обменов, ферментативной функции поджелудочной железы, микрофлоры кишечного тракта),
- инструментальных методов обследования (ренгенологических, ультразвукового исследования гастродуоденоскопии),
- в более выраженных случаях – эндоскопической ретроградной холангиографии, компьютерной томографии, динамической сцинтиграфии.
Постхолецистэктомический синдром. Лечение и профилактика
В раннем послеоперационном периоде большое значение имеет лечебное питание, которое предусматривает часто дробное питание до 6 раз в день, небольшими порциями с ограничением жиров до 60-70 г в сутки.
С целью более быстрой адаптации пищеварительной системы к новым физиологическим условиям – функционирование без желчного пузыря, с учетом сопутствующих болезней рекомендуется более раннее расширение питания близкого к рациональному.
Постхолецистэктомический синдром. Лекарственная терапия по показаниям
С целью улучшения качества желчи, продуцируемой печенью, назначакются препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Урсодез, Ливодекса, Эксхол, Холудексан, Урсодокса и др.). Доза продолжительность приема препарата определяется лечащим врачом.
Для связывания избытка желчи в кишечник и особенно наличие холагенной диареи назначаются сорбенты (Смекта) и антациды (Фосфалюгель, Маалокс, Алььагел и др.) по 1 пакету 3-4 раза в день через 1 час после еды в течение 7- 14 дней, режим приема и продолжительность определяется индивидуально.
При наличии боли в верхних отделах живота назначаются спазмолитики (например, Дюспаталин по 1 капсуле 2 раза в день, Дицетел по 50-100 мг 3 раза в день в течение 2-4 недель).
При наличии дуоденита, папиллита, появлении условно-патогенной флоры в посевах кала проводится 7-дневный курс антибактериальных препаратов. Препаратами выбора могут быть Эрцефурил, Интетрикс, Фуразолидон и др., реже антибиотики в общепринятых дозах.
При наличии сопутствующей патологии (панкреатит и др.) по показаниям назначаются ферментные препараты (Панкреатин, Мезим форте, Креон и др.).
Постхолецистэктомический синдром. Профилактика
Профилактика ПХЭС начинается уже в процессе подготовки к операции с целью выявления и своевременного лечения заболеваний гепатопанкреатодуоденальной зоны (заболеваний печени, панкреатита, дуоденита и эрозивно-язвенного процесса в 12-перстной кишке).
Особенно врача беспокоит состояние поджелудочной железы, и если до операции выявлен хронический панкреатит, необходимо провести курс лечения (антисекреторные препараты, спазмолитики, ферментные препараты, препараты урсодезоксихолевой кислоты). Эти мероприятия снижают риск возникновения обострений панкреатита в послеоперационный период в 2.5-3 раза.
Реабилитация
Опыт показывает, что признаки постхолецитэктомического синдрома чаще возникают в первый год наблюдения в период адаптации пищеварительного тракта в новых анатомических условиях.
Через 3-6 месяцев, хотя в настоящее время имеются сведении об успешном применении минеральных вод низкой минерализации после 10 дня после операции, показан прием минеральных вод, оптимальнее в условиях гастроэнтерологического питьевого курорта (Железноводск, Кашин, Дорохово, Карловы Вары и др.) с повторением курса минеральной воды в домашних условиях через полгода.
Диспансерное наблюдение пациентов проводится в течение первого года после операции.
Источник
Последнее изменение: 2020-01-31
2015-06-13
Постхолецистэктомический синдром (далее – ПХЭС) не является самостоятельным заболеванием. Это собирательно понятие, объединяющее в себе совокупность негативных симптомов развивающихся после холецистэктомии – хирургического удаления желчного пузыря.
Механизм развития
Оказывается, удаление желчного пузыря далеко не всегда решает все проблемы, связанные с холециститом и желчекаменной болезнью. Более того, в ряде случаев (10-30% холецистэктомий) патологические симптомы после удаления желчного пузыря появляются вновь, и даже усиливаются.
С функциональной точки зрения желчный пузырь – это не только резервуар для желчи. Это важнейшее регуляторное звено гепатобилиарной (печеночно-желчевыводящей) системы, влияющее на тонус гладкой мускулатуры желчевыводящих путей и их гладкомышечных клапанов – сфинктеров.
Ведь последовательное выделение желчи в ответ на поступление пищи в 12-перстную кишку – сложный физиологический акт, в котором участвует вегетативная нервная система, пищеварительные ферменты, и даже гормоны. И желчный пузырь здесь играет не последнюю роль.
При удаленном пузыре возможны рефлекторные нарушения тонуса и моторики желчевыводящих путей – дискинезии. Дискинезии могут проявляться двояко.
В одних случаях отмечается усиление тонуса и спазм сфинктера Одди, расположенного в фатеровом соске – месте выхода общего желчного протока в 12-пертную кишку.
Спазм сфинктера Одди во многом обусловлен снижением его чувствительности к холецистокинину – гормону, секретируемому 12-перстной кишкой. В других случаях дискинезия приобретает вид слабости моторики желчевыводящих путей, что провоцирует холестаз.
Удаление желчного пузыря не влияет на процесс камнеобразования. Ведь качественный состав желчи остается прежним, и даже ухудшается.
Никуда не деваются и причины камнеобразования – воспалительные заболевания печени, поджелудочной железы, желудка и 12-перстной кишки. Да и сопутствующий холециститу холангит – воспаление желчевыводящих путей, после удаления желчного пузыря зачастую усугубляется.
Немаловажную роль в развитии послеоперационного холангита играет рефлюкс (заброс) дуоденального содержимого в желчевыводящие путипри недостаточности сфинктера Одди.
Из-за хаотичного поступления желчи при отсутствующем желчном пузыре пищеварение в 12-перстной кишке нарушается. Это приводит к бродильным процессам и к активизации кишечной микрофлоры.
Попавшая в результате рефлюкса микрофлора усиливает местное воспаление в желчевыводящих путях. Иногда источником инфекций и воспаления служит культя удаленного желчного пузыря. Нарушение оттока желчи может быть следствием послеоперационных рубцовых сужений общего желчного протока
Таким образом, в основе проявлений постхолецистэктомического синдрома лежат несколько патологических механизмов:
- Дискинезия желчевыводящих путей;
- Пищеварительные расстройства;
- Холестаз – застой желчи;
- Холангит – воспаление желчевыводящих путей;
- Холелитиаз – рецидивирующее камнеобразование.
Причем все эти механизмы взаимно отягощают друг друга.
Симптомы
Проявления ПХЭС типичны для многих других заболеваний гепатобилиарной системы:
- Боль. Локализуется в правом подреберье. Имеет разную степень интенсивности. Чаще всего – ноющая, отдает в правое плеч и в правую ключицу. Иногда может быть интенсивной, жгучей.
- Диспепсические расстройства. Тошнота, сопровождающаяся ощущением горечи во рту, иногда рвота. Часто – диарея на фоне вздутия живота. В каловых массах – примесь не переваренного и не всосавшегося жира (стеаторея).
- Мальабсорбция. Нарушение всасывания пищи приводит к дефициту витаминов и микроэлементов. Это проявляется общей слабостью, исхуданием, бледностью кожи и видимых слизистых оболочек.
В редких случаях задержка выделения желчи вследствие сопутствующих заболеваний печени,холестаза и холелититиаза может осложняться желтухой. А приобострении хронического холангита возможно умеренное повышение температуры тела.
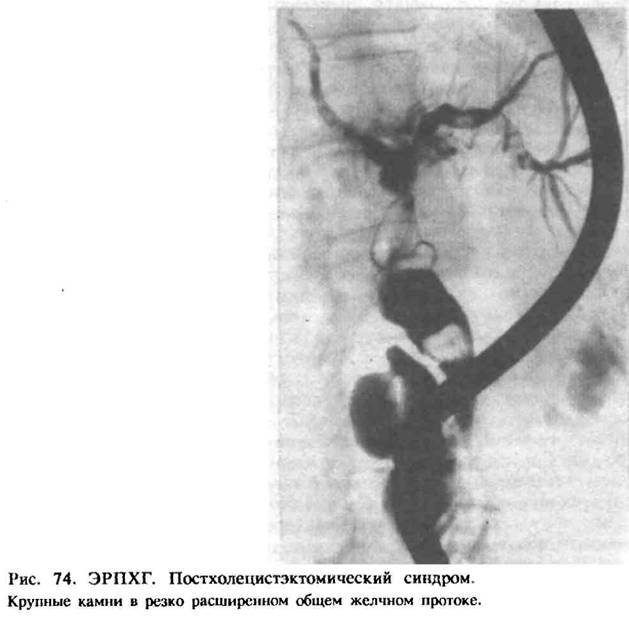
Диагностика и лечение
Диагностика постхолецистэктомического синдрома включает в себя:
- УЗИ органов брюшной полости;
- Спиральную компьютерную томографию;
- ФГДС – фиброгастродуоденоскопию;
- Ретроградную панкреатохолангиографию–введение контрастного вещества в желчные протоки под контролем ФГДС;
- Радиоизотопное сканирование печени;
- Холангиографию – рентгенисследование печени после внутривенного введения контрастного вещества.
Биохимический анализ крови с определением уровня билирубина, трансаминаз, щелочной фосфатазы, холецистокинина и других биологически активных веществ.
Консервативное лечение проводится на фоне дробного питания и диеты с исключением жирной, жареной, пищи, копченостей, кофе и алкоголя.
В ходе лечения используются следующие группы препаратов:
- Холинолитики(Атропина сульфат, Платифиллин). Устраняют гладкомышечный спазм.
- Миотропные спазмолитики (Но-шпа, Дротаверин) в тех же целях.
- Пищеварительные ферменты (Креон, Фестал,Панкреатин).
- Средства, нормализующие моторику желчевыводящих путей и желудочно-кишечного тракта (Церукал, Метаклопрамид).
- Гепатопротекторы (Гептрал, Эссенциале, Карсил) для защиты печени и улучшения ее функции.
- Антибиотики (Цефтриасон, Амоксиклав) для подавления патогенной кишечной микрофлоры.
- Пробиотики (Энтерол, Бифиформ), восстанавливающие нормальную микрофлору кишечника.
- Энтеросорбенты (Мультисорб, Карбовит, Энтеросгель) для нейтрализации кишечных токсинов.
При органических изменениях желчевыводящих путей (камни, рубцовые сужения) проводят различные виды пластических операций, в т.ч. и стентирование – введение тонкого металлическогокаркаса (стента) для обеспечения адекватного оттока желчи.
Всем пациентам с постхолецистэктомическим синдромом вне стадии обострения, показано лечение на бальнеологических курортах.
Лучшие специалиста в нашем каталоге
Гастроэнтерологи
Дорогие друзья. Статья не является медицинским советом и не может служить заменой консультации с врачом.
Источник
Стресс и нарушение режима питания часто провоцируют сбои в сократительной функции желчного пузыря и выработке желчи. Расстройство может являться следствием других заболеваний, связанных с пищеварением. При дискинезии желчевыводящих путей (ДЖВП) проводится лечение препаратами, которые нормализуют нарушенный отток желчи и усиливают ее выработку.
Диагностика заболевания
Симптомы дискинезии схожи с проявлениями большинства нарушений в работе желчного пузыря – холециститом (воспалением слизистой органа), желчнокаменной болезнью. Необходимо дифференцировать это заболевание от других проблем с желудочно-кишечным трактом. В качестве первичной диагностики проводятся пальпация области живота, сбор анамнеза о сопутствующих заболеваниях.
Для постановки точного диагноза могут потребоваться обследования:
- УЗИ желчного пузыря и других органов (печени, кишечника и желудка);
- дуоденальное зондирование двенадцатиперстной кишки с забором желчи;
- холецистография с использованием контрастного вещества;
- эндоскопическая ретроградная холангипанкреатиграфия;
- анализы крови, мочи, кала.
Дискинезия разделяется на гипо- и гиперкинетичексую. При гиперкинетической форме наблюдается повышенная активность желчного пузыря, спазмы. Сокращения органа происходят более часто и сильно, чем требуется для переваривания пищи. В результате возникают спазм и резкая боль. Причиной дисфункции чаще всего являются психологические факторы – стресс, переутомление. В ряде случаев нарушение возникает из-за нерегулярного питания, больших перерывов между приемами пищи.
Гипотоническая дискинезия (или гипокинетическая) характеризуется снижением количества вырабатываемой желчи и ослаблением сократительной функции желчного пузыря. В молодом возрасте чаще развивается расстройство по гиперкинетическому типу, в зрелом и старшем возрасте – по гипокинетическому.
Проявления этих форм заболевания отличаются. При гипокинетической дискинезии боли в правом боку ноющие, тупые, отдают в спину. Могут чувствоваться тяжесть и распирание в желчном пузыре. Неприятные ощущения обычно вызваны застоем желчи. При гиперкинетическом расстройстве боль возникает чаще всего после приема пищи или ночью, она резкая, но длится недолго, вызвана избыточной активностью органа и спазмом сфинктеров.
Симптомы и лечение гиперкинетической дискинезии
Признаками гиперкинетической дискинезии являются внезапные приступы колики в правом боку, длящиеся не более 20 минут. Также для гиперкинетической формы заболевания характерны:
- нарушение аппетита (нарушение поступление желчи);
- худоба;
- понос;
- тахикардия;
- утомляемость.
Лечить ДЖВП у взрослых нужно в зависимости от вида заболевания – гипер- или гиподискинезия. При гипертонусе желчного пузыря используются препараты, уменьшающие его, – спазмолитики (Дротаверин, Но-Шпа, Папаверин), а также успокаивающие и общеукрепляющие средства. Нифедипин применяется для снижения тонуса мускулатуры и сфинктера Одди (отвечающего за выход желчи).
Ограничивается употребление жиров, раздражающей пищи. Желчегонные и стимулирующие выработку желчи средства при гипертонусе не применяются.
Лечение ДЖВП по гиперкинетическому типу у детей подразумевает прием препаратов, укрепляющих нервную систему и снижающих возбудимость, а также для снятия боли и спазма. Дозировка препаратов для детей меньше, чем для взрослых, ее определяет врач. Для нервной системы полезны растительные настои – женьшень, элеутерококк.
Желчегонные препараты при дискинезии
При гипотонической дискинезии возникает нехватка желчи для переваривания пищи. Если жидкость вырабатывается в достаточном количестве, то из-за низкой активности пузыря возникает ее застой. Характерны также:
- запоры;
- горечь во рту;
- отрыжка;
- тошнота, рвота с желчью;
- ожирение;
- избыточная потливость;
- повышенное слюноотделение (нарушения в работе вегетативной нервной системы).
Прием желчегонных средств помогает повысить тонус желчного пузыря, усилить сократительную функцию и предотвратить застой желчи, который может привести к развитию воспалительных процессов в органе. Препараты при дискинезии желчевыводящих путей по своему действию делят на 3 группы:
- холеретики;
- холекинетики;
- холеспазмолитики.
Холеретики – лекарства, стимулирующие выработку желчи. Усиливают отток секрета и повышают сократительную способность при дискинезии желчевыводящих путей препараты-холекинетики. Холеспазмолитики – это таблетки или растворы для инъекций, снимающие спазм и боль.
Прием желчегонных средств при дискинезии желчного пузыря может сочетаться с прогреванием органа – эта процедура называется тюбаж. Она способствует удалению застоявшейся желчи из пузыря, снятию спазма. После приема препарата нужно приложить к правому боку грелку. Такое лечение дискинезии желчного пузыря способствует оттоку желчи.
При лечении дискинезии желчевыводящих путей у детей используют те же препараты, но в меньшей дозировке. Наиболее популярными детскими лекарствами являются средства на растительной основе, а также содержащие сухую желчь животных.
Помимо приема препаратов для лечения дискинезии желчевыводящих путей, необходимо нормализовать режим, избегать стресса, не употреблять в пищу жирное, жареное и копченое, алкоголь и другие продукты, увеличивающие нагрузку на пищеварительный тракт. Диета при дискинезии должна обязательно включать супы, каши (теплые или подогретые), тушеные или вареные овощи, творог и другие кисломолочные продукты.
Холеретики
Лекарства содержат сухой экстракт желчи животных, пищеварительные ферменты, химические вещества, способствующие увеличению объема вырабатываемой желчи. В некоторых желчегонных препаратах содержатся экстракты растений, способствующих выработке и естественному выделению желчи. Таким эффектом обладают препараты:
- Аллохол;
- Холензим;
- Хологон;
- Никодин;
- Хофитол;
- Фламин;
- Урсосан.
Холекинетики
Стимулируют выделение желчи из пузыря в двенадцатиперстную кишку. Их используют для проведения процедуры тюбажа и регулярно принимают при дискинезии по гипокинетическому типу. Назначаются при застое желчи:
- Сульфат беберина;
- Сульфат магния;
- Гепабене;
- Оксафенамид;
- Раствор сорбита;
- Холосас.
Рекомендуется употреблять растительные настои и отвары трав, обладающих желчегонным эффектом, – кукурузные рыльца, крапиву, мяту, мелиссу, полынь, кукурузные рыльца, пижму, барбарис.
Холеспазмолитики
Лекарства, снимающие спазм и облегчающие боль, используются как при гиперкинетической, так и при гипокинетической дискинезии. Наиболее часто применяются у детей и взрослых:
- Но-шпа;
- Дротаверин;
- Папаверин.
Самые эффективные лекарственные препараты
Наиболее часто применяемое средство при лечении заболеваний печени и желчного пузыря – Аллохол. В его состав входят сухая желчь животных, экстракты чеснока, крапивы и активированный уголь. Средство стимулирует выработку и отток желчи, улучшает моторику всей пищеварительной системы. Благодаря натуральному происхождению не наносит вреда беременным и кормящим женщинам.
Его назначают как взрослым, так и детям, дозировка определяется врачом. Препарат нельзя применять при заболеваниях:
- гепатит в острой форме;
- язва желудка или кишечника;
- печеночная дистрофия;
- обструкционная желтуха;
- дискинезия по гипертоническому типу.
Холензим, как и Аллохол, содержит сухую желчь. В его составе присутствуют ферменты, необходимые для переваривания пищи, – амилаза, липаза, трипсин. Используется как средство комбинированного действия для нормализации пищеварения, стимуляции выработки желчи. Врачи не рекомендуют этот препарат во время обострения панкреатита, язвенной болезни желудка и кишечника, при обструкционной желтухе. Во время приема изредка возникают побочные явления в виде кожного зуда и высыпаний, изжоги.
Еще один широко используемый препарат – Никодин. Его основное действующее вещество – гидроксиметилникотинамид (производное никотиновой кислоты и формальдегида). Действие синтетического вещества на пищеварительный тракт аналогично натуральному – способствует выработке желчи и повышает тонус органа. Противопоказаний, кроме индивидуальной непереносимости, не имеет. При усилении болей и нарушениях пищеварения следует прекратить прием лекарства.
Среди препаратов на основе растений наиболее популярен Хофитол. В его основе экстракт листьев артишока. Оказывает благотворное воздействие на работу печени, снижает холестерин, используется как желчегонное средство.
Улучшает работу печени и желчного пузыря гепатопротектор Эссенциале Форте Н. В его состав входят вещества, участвующие в регенерации клеток, – фосфолипиды, а также комплекс витаминов. Препарат способствует перевариванию пищи, не имеет противопоказаний, разрешен его прием беременным женщинам.
Лечение дискинезии желчевыводящих путей у детей
У подростков основной причиной дискинезии является нерегулярное питание, еда всухомятку. Маленькие дети подвергаются риску этого заболевания при наличии глистной инвазии, других заболеваниях ЖКТ, вегетососудистой дистонии. Дискинезия гиперкинетического типа часто развивается при нервном перенапряжении, стрессе. Иногда встречаются врожденные аномалии желчного пузыря и его протоков, затрудняющие отток желчи. Проявления болезни такие же, как у взрослых.
Для детей безопасными являются препараты:
- Валериана, Персен, Новопассит – успокаивающие средства при дискинезии гиперкинетического типа;
- Спазмол, Папаверин, Но-шпа – для снятия боли и спазмов;
- Осалмид, Аллохол, Магнезия – стимулируют выработку желчи при гипокинетической дискинезии;
- лекарственные растения – кукурузные рыльца, календула, шиповник, барбарис, пижма, трава чистотела.
И детям, и взрослым при проблемах с желчным пузырем полезны минеральные воды или травяные отвары на их основе. Необходимо соблюдать режим питания и диету. Часто врач рекомендует детям массаж для нормализации мышечного тонуса, электрофорез, ЛФК. Нужно избегать стрессов и повышенных нагрузок, как умственных, так и физических.
Видео
Источник
