Доступы к печени и желчному пузырю
Для
обнажения печени, желчного пузыря и
желчных протоков предложено свыше 30
хирургических доступов. Эти доступы
можно разделить на три группы: передние,
задние и верхние.
Передние
доступы наиболее многочисленны; их
можно подразделить на косые, вертикальные
и угловые (рис.
562).

562. Схема разрезов, применяемых при операциях на печени, желчном пузыре и желчных путях.
1
— косой разрез (Кохер); 2 — косой разрез
(С. П. Федоров); 3 — углообразный разрез
(Рио-Бранко); 4 — волнообразный разрез
(Кер); 5 — волнообразный разрез (Бивен);
6 — верхний срединный разрез; 7 —
трансректальный разрез; 8 — параректальный
разрез; 9 — торакоабдоминальный разрез
(Райфершайд); 10 — торакоабдоминальный
разрез (Ф. Г. Углов); 11 — торакоабдоминальный
разрез (Кунео); 12 — лоскутный разрез
(Бруншвиг); 13 — углообразный разрез
(Черни); 14 — торакоабдоминальный разрез
(Райфершайд); 15 — торакоабдоминальный
разрез (Киршнер); 16,17 — торакоабдоминальный
разрез (Райфершайд).
К
косым разрезам передней брюшной стенки
относятся следующие: разрезы Кохера
(Kocher), С. П. Федорова, Прибрама (Pribram),
Шпренгеля (Sprengel) и др. Особенно широкое
распространение получили разрезы Кохера
и С. П. Федорова, так как они создают
наиболее прямой путь и наилучший доступ
к желчному пузырю, желчным протокам и
нижней поверхности печени.
Разрез
Кохера
начинают от срединной линии и проводят
на 3—4 см ниже и параллельно реберной
дуге; длина его 15—20 см.
Разрез
по С. П. Федорову
начинают от мечевидного отростка и
проводят вначале книзу по срединной
линии на протяжении 3—4 см, а затем
параллельно правой реберной дуге; длина
его 15—20 см.
К
вертикальным разрезам передней брюшной
стенки
относятся: верхний срединный, параректальный
и трансректальный.
Из
этой подгруппы наиболее часто пользуются
срединным разрезом, проведенным между
мечевидным отростком и пупком. При
недостаточности этого доступа его можно
расширить, произведя дополнительный
правый поперечный разрез.
Параректальный
разрез Лоусон Тейта (Lawson Tait) и трансректальный
разрез О. Э. Гаген-Торна
применяют редко, хотя некоторые клиники
отдают им предпочтение (В. А. Жмур).
Угловые
и волнообразные разрезы
— Кера (Kehr), Бивена (Bevan), Рио-Бранко
(Rio-Branсо), Черни (Czerny), В. Р. Брайцева,
Мейо-Робсона (Mayo-Robson), A. M. Калиновского
и др. — дают свободный доступ к желчным
протокам и печени и находят широкое
применение.
Из
этой подгруппы разрезов чаще других
применяют разрез Рио-Бранко,
который проводят по срединной линии от
мечевидного отростка вниз и, не доходя
на два поперечных пальца до пупка,
поворачивают вправо и вверх к концу X
ребра.
Широкое
обнажение печени обеспечивают
торакоабдоминальные
доступы
Ф. Г. Углова, Киршнера (Kirschner), Бруншвига
(Brunschwig), Райфершайда (Reiferscheid) и др.
Задние
(поясничные) доступы А. Т. Богаевского,
Н. П. Тринклера
применяются главным образом при
повреждениях, кистах или абсцессах
задней поверхности печени.
Верхние
доступы: внеплевральный А. В. Мельникова
и чресплевральный Фолькмана-Израэля
(Folcman, Israel) применяют
для обнажения верхнезаднего отдела
диафрагмальной поверхности печени
(рис. 563,
564).
Этими доступами пользуются при операциях
по поводу абсцессов, кист и поврежденний
печени.
Соседние файлы в папке Желчекамен. болезнь
- #
- #
Источник
ОПЕРАЦИИ НА ПАРЕНХИМАТОЗНЫХ ОРГАНАХ
Топографическая анатомия селезенки
Селезенка – непарный лимфоидный орган, в котором раз-личают диафрагмальную и висцеральную поверхности, перед-ний и задний концы (полюса), ворота.
Связки:
желудочно-селезеночная –от большой кривизны желудкадо ворот селезенки (содержит левые желудочно-сальниковые сосуды и короткие желудочные артерии и вены);
селезеночно-почечная –от поясничной части диафрагмы илевой почки до ворот селезенки (содержит селезеночные сосуды).
Голотопия:левое подреберье.
Скелетотопия:междуIXиXIребрами от паравертебраль-ной до средней подмышечной линии.
Отношение к брюшине:интраперитонеальный орган.Кровоснабжениеобеспечивается селезеночной артерией
из чревного ствола. Селезеночная вена имеет диаметр в 2 раза больший, чем артерия, и располагается ниже ее.
Иннервациюосуществляют чревное,левое диафрагмаль-ное, левое надпочечное нервные сплетения. Возникающие из этих источников веточки образуют селезеночное сплетение во-круг одноименной артерии.
Лимфооттокпроисходит в регионарные лимфатическиеузлы первого порядка , расположенные в воротах селезенки. Уз-лами второго порядка являются чревные лимфатические узлы.
По краю реберной дуги:
l доступ Курвуазье-Кохера – от верхушки мечевидно-
го отростка на два пальца ниже реберной дуги и па-раллельно ей (доступ к желчному пузырю);
l доступ Федорова – от мечевидного отростка по бе-лой линии на протяжении 5 см, переходящий в косой разрез параллельно правой реберной дуге (доступ к желчному пузырю и висцеральной поверхности пе-чени);
l доступ Рио-Бранко – состоит из двух частей:верти-кальная часть проводится по белой линии, не доходя на два поперечных пальца до пупка, а косая завора-чивается под углом и идет к концу Х ребра (широкий доступ к печени).
Продольные разрезы:
l верхнесрединная лапаротомия (доступ к левой долепечени).
Комбинированные разрезы –вскрытие одновременноплевральной и брюшной полостей:
l доступ Куино – разрез по восьмому межреберью отнижнего угла правой лопатки до пупка.
o Поперечные разрезы.
Способы остановки кровотечения из паренхиматозных органов разделяют на следующие группы:
механические (гемостатические швы); физические (электрокоагуляция, лазерное излучение);
химические (препараты Са, альфа-аминокапроновая ки-слота);
биологические (препараты крови, гемостатическая губка, фибриновая пленка, тампонада сальником).
С целью временной остановки кровотечения при повреж-дении печени можно произвести пальцевое пережатие печеноч-но-двенадцатиперстной связки вместе с находящимися в ней со-судами в течение 10-12 минут.
Для окончательной остановки кровотечения в хирургии печени были предложены различные методы гемостатического шва (М.М. Кузнецов, Ю.С. Пенский, Джиордано, Варламов и др.), усовершенствование которых проводится до наших дней. Все методы основаны на одном принципе: сдавить края крово-точащей раны и наложить лигатуры на крупные сосуды. Нало-жение линейного шва на рану печени возможно только при не-больших краевых повреждениях.
Чтобы избежать прорезывания швов, в ряде случаев ис-пользуют пластинки фасции, серповидную связку, синтетиче-ские ленты, которые накладывают по периметру раны, а затем прошивают их вместе с тканями печени. Для герметизации ран печени применяют подшивание сальника или прикрывают куль-тю печени лоскутом серповидной связки (иногда добиваются
герметизации швов линейной раны печени дополнительным на-ложением слоя цианакрилатного клея).
Резекция печени:
1. Атипическая резекция –удаление части органа в преде-лах здоровых тканей без учета внутреннего строения.
Виды:
клиновидная резекция – производится у края печенилибо на ее диафрагмальной поверхности вне места проекции основных сосудисто-секреторных ножек;
краевая резекция – применяется при краевом распо-ложении патологического образования;
плоскостная резекция – применяется при расположе-нии патологического образования на диафрагмальной поверхности печени;
поперечная резекция – осуществляют в боковых отде-лах левой половины печени.
Атипические резекции являются экономными, с точки зрения количества удаляемой здоровой ткани, просты и быстры в исполнении, однако сопровождаются опасными кровотечениями, возможными некрозами из-за перевязки сосудов и желчных протоков, остающихся здоровых сег-ментов , возможностью воздушной эмболии через зияющие культи пересеченных печеночных вен.
При атипичных резекциях основным моментом явля-ется шов печени, который накладывают параллельно раз-резу печени, отступя на 1 см в сторону от удаляемой части (с предварительным накладыванием гемостатических швов либо после выполнения резекции).
2. Анатомическая (типичная) резекция –производится сучетом внутреннего строения органа по линиям малососу-дистых промежутков.
Виды:
правосторонняя или левосторонняя гемигепатэкто-
мия – резекция правой или левой половин печени; лобэктомия –резекция доли печени; сегментэктомия – резекция сегмента печени.
Основные моменты анатомической резекции печени:
1) выделение и перевязка элементов глиссоновой ножки удаляемой части печени;
2) перевязка печеночных вен в кавальных воротах;
3) рассечение печени по междолевой щели;
4) прикрытие раневой поверхности.
Источник
Для обнажения печени, желчного пузыря и желчных протоков предложено свыше 30 хирургических доступов. Эти доступы можно разделить на три группы: передние, задние и верхние.
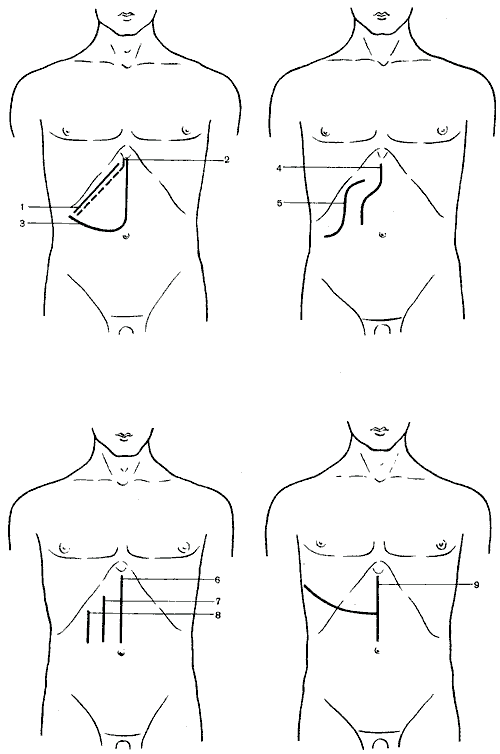
Передние доступы наиболее многочисленны; их можно подразделить на косые, вертикальные и угловые (рис. 562).
562. Схема разрезов, применяемых при операциях на печени, желчном пузыре и желчных путях.
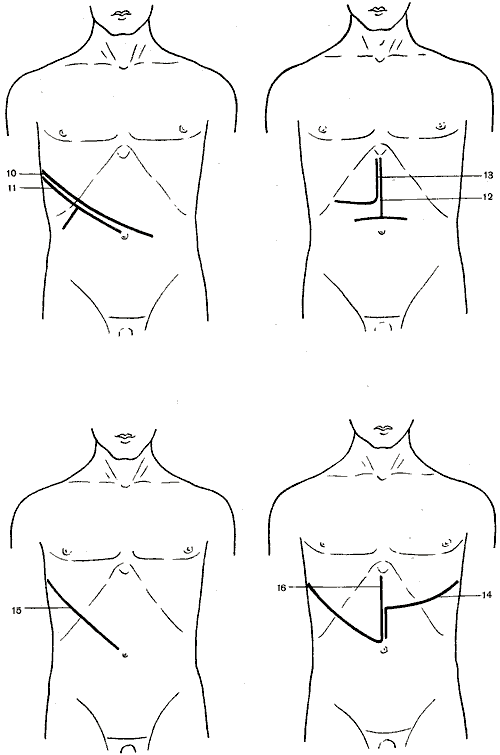
1 — косой разрез (Кохер); 2 — косой разрез (С. П. Федоров); 3 — углообразный разрез (Рио-Бранко); 4 — волнообразный разрез (Кер); 5 — волнообразный разрез (Бивен); 6 — верхний срединный разрез; 7 — трансректальный разрез; 8 — параректальный разрез; 9 — торакоабдоминальный разрез (Райфершайд); 10 — торакоабдоминальный разрез (Ф. Г. Углов); 11 — торакоабдоминальный разрез (Кунео); 12 — лоскутный разрез (Бруншвиг); 13 — углообразный разрез (Черни); 14 — торакоабдоминальный разрез (Райфершайд); 15 — торакоабдоминальный разрез (Киршнер); 16,17 — торакоабдоминальный разрез (Райфершайд).
К косым разрезам передней брюшной стенки относятся следующие: разрезы Кохера (Kocher), С. П. Федорова, Прибрама (Pribram), Шпренгеля (Sprengel) и др. Особенно широкое распространение получили разрезы Кохера и С. П. Федорова, так как они создают наиболее прямой путь и наилучший доступ к желчному пузырю, желчным протокам и нижней поверхности печени.
Разрез Кохера начинают от срединной линии и проводят на 3—4 см ниже и параллельно реберной дуге; длина его 15—20 см.
Разрез по С. П. Федорову начинают от мечевидного отростка и проводят вначале книзу по срединной линии на протяжении 3—4 см, а затем параллельно правой реберной дуге; длина его 15—20 см.
К вертикальным разрезам передней брюшной стенки относятся: верхний срединный, параректальный и трансректальный.
Из этой подгруппы наиболее часто пользуются срединным разрезом, проведенным между мечевидным отростком и пупком. При недостаточности этого доступа его можно расширить, произведя дополнительный правый поперечный разрез.
Параректальный разрез Лоусон Тейта (Lawson Tait) и трансректальный разрез О. Э. Гаген-Торна применяют редко, хотя некоторые клиники отдают им предпочтение (В. А. Жмур).
Угловые и волнообразные разрезы — Кера (Kehr), Бивена (Bevan), Рио-Бранко (Rio-Branсо), Черни (Czerny), В. Р. Брайцева, Мейо-Робсона (Mayo-Robson), A. M. Калиновского и др. — дают свободный доступ к желчным протокам и печени и находят широкое применение.
Из этой подгруппы разрезов чаще других применяют разрез Рио-Бранко, который проводят по срединной линии от мечевидного отростка вниз и, не доходя на два поперечных пальца до пупка, поворачивают вправо и вверх к концу X ребра.
Широкое обнажение печени обеспечивают торакоабдоминальные доступы Ф. Г. Углова, Киршнера (Kirschner), Бруншвига (Brunschwig), Райфершайда (Reiferscheid) и др.
Задние (поясничные) доступы А. Т. Богаевского, Н. П. Тринклера применяются главным образом при повреждениях, кистах или абсцессах задней поверхности печени.
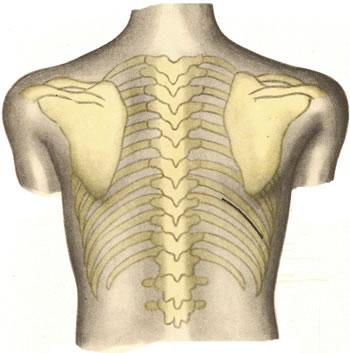
Верхние доступы: внеплевральный А. В. Мельникова и чресплевральный Фолькмана-Израэля (Folcman, Israel)применяют для обнажения верхнезаднего отдела диафрагмальной поверхности печени (рис. 563, 564). Этими доступами пользуются при операциях по поводу абсцессов, кист и поврежденний печени.
563. Чресплевральный доступ к печени (Фолькман — Израэль).
564. Внеплевральный доступ к печени (А. В. Мельников).
ОПЕРАЦИИ НА ПЕЧЕНИ
Рекомендуемые страницы:
Источник
Оглавление темы “Операция при раке желчного пузыря.”:
- Показания к операции при раке желчного пузыря резекцией печени и внепеченочного желчного дерева
- Доступ и ход операции клиновидной резекции печени, внепеченочных желчных путей по поводу рака желчного пузыря
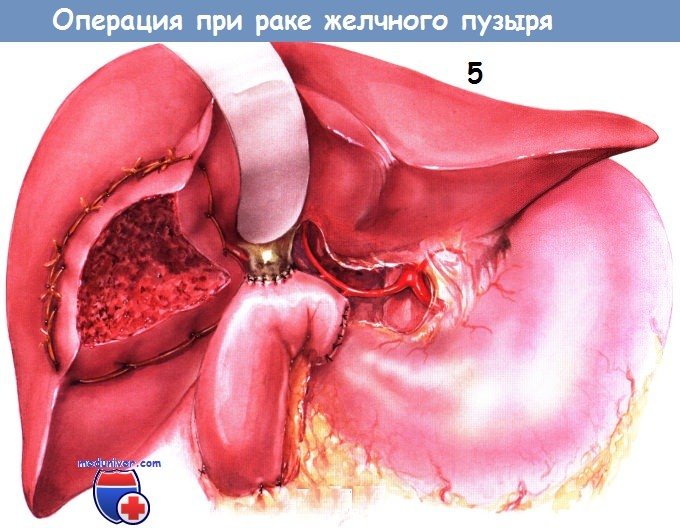
Доступ и ход операции клиновидной резекции печени, внепеченочных желчных путей по поводу рака желчного пузыря
Ревизию органов брюшной полости проводят из правого подрёберного доступа. Хирург должен убедиться в отсутствии диссеминации опухоли за пределы зоны желчного пузыря и печени, в том числе и по брюшине в других областях. Во время эксплорации у больного раком желчного пузыря, выявленным на основании КТ или магнитно-резонансной томографии (МРТ), чаще всего выявляют плотный, с утолщёнными стенками, белесоватый желчный пузырь.
Если нет иных признаков опухоли, можно выполнить холецистэктомию с подтверждением диагноза экстренным гистологическим исследованием срезов, сделанных замораживающим микротомом. Когда с самого начала ясно, что у больного рак желчного пузыря и диагноз подтверждён биопсией, тогда одновременно с холецистэктомией можно выполнить клиновидную резекцию печени. Если больной уже перенёс лапароскопическую холецистэктомию и диагноз подтверждён, некоторые хирурги выполняют клиновидное иссечение ложа желчного пузыря из печени.
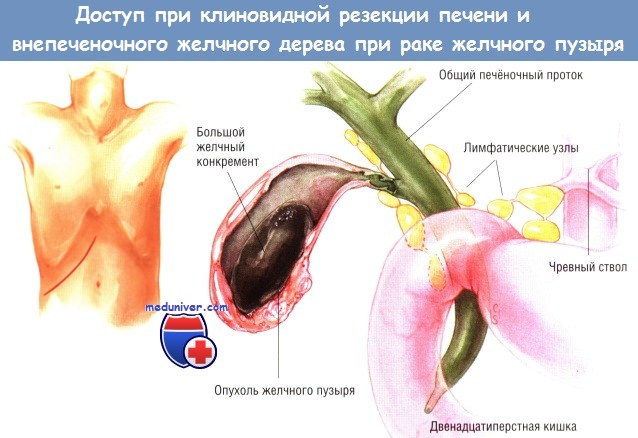
Пересекают связки печёночного угла толстой кишки, последнюю, ставшую свободной, вместе с сальником оттягивают книзу. Поскольку описываемый больной уже перенёс лапароскопическую холецистэктомию, электроножом очерчивают границы клиновидной резекции печени по периферии ложа желчного пузыря. Саму клиновидную резекцию можно выполнить разными способами. Многие хирурги для таких неанатомических резекций печени предпочитают использовать Cavitron или TrusseLink.
В описываемом случае мы демонстрируем технику использования серии перекрывающих друг друга матрацных швов хромированным кетгутом № 1, сдавливающих окружающую паренхиму печени. Хромированный кетгут позволяет сдавить печень, не вызывая некроза её паренхимы, и вместе с тем обеспечить гемостаз. Саму же резекцию выполняют диатермокоагулятором, электродом с шаровым наконечником. Обычно таким способом удаётся почти бескровно иссечь ткань на расстоянии 2 см от границ опухоли. Небольшие кровоточащие участки и малые желчные протоки дополнительно прошивают лигатурами. Гемостаз можно обеспечить диатермокоагулятором или аргонно-плазменным коагулятором.

После местной клиновидной резекции печени проводят диссекцию регионарных лимфатических узлов. Удаляют все лимфатические узлы с окружающей тканью, начиная от области бифуркации общего печёночного протока с продолжением диссекции вниз к дистальной части общего желчного протока и медиально вдоль печёночной артерии до чревного ствола.
Многие узлы на самом деле лежат кзади от желчного дерева. В прошлом мы пытались проводить эту лимфаденэктомию без удаления внепечёночных желчных путей. Это очень трудно, поэтому сейчас мы стандартно пересекаем общий печёночный проток чуть ниже бифуркации и удаляем внепечёночное желчное дерево вместе с лимфатическими узлами ворот печени. Такой приём обеспечивает большие границы по периферии желчного пузыря (по сравнению с образующимися при удалении только лишь пузырного протока при холецистэктомии).
В некоторых случаях после лапароскопической холецистэктомии мы встречали внешне нормальное желчное дерево, однако при гистологическом исследовании его участка, удалённого при лимфаденэктомии, обнаруживали раковую ткань на границе отсечённого пузырного протока.

После лимфаденэктомии в воротах печени формируют У-образный тонкокишечный анастомоз с браншей длиной 60 см (техника его создания описана выше). Браншу проводят в правое подреберье через отверстие в брыжейке поперечной ободочной кишки, укладывая на нисходящую и нижнюю горизонтальную ветви двенадцатиперстной кишки. Гепатикоеюностому формируют одним рядом одиночных узловых швов синтетическими рассасывающимися лигатурами № 4/0. Техника конструирования анастомоза описана выше. Стентировать анастомоз не обязательно.
Обычно мы следовали тому принципу, что если в участке печени, иссечённом при клиновидной резекции, и/или в лимфатических узлах обнаружены метастазы, либо по границе пересечённого пузырного протока обнаружены раковые клетки, тогда необходима послеоперационная адъювантная терапия — как лучевая, так и химиотерапия. Если же три упомянутые области негативны, адъювантную терапию не проводят.
– Вернуться в оглавление раздела “Хирургия”
Источник
Тема: ОПЕРАЦИИ НА ПАРЕНХИМАТОЗНЫХ ОРГАНАХ
Оперативные доступы к печени избираются в зависимости от характера патологического процесса и предполагаемого объема хирургического вмешательства на ней. При этом учитывается проекция очага поражения органа. Исходя из этих данных, можно осуществить подход к печени абдоминальным и торако-абдоминальным разрезами.
Наиболее распространенным и анатомически обоснованным оперативным доступом к желчному пузырю, с точки зрения топографии последнего, является косой разрез брюшной стенки по краю реберной дуги справа, начинающийся от эпигастрия и продолжающийся до середины реберной дуги (Кер и Кохер – Kehr, Kocher). С. П. Федоров предложил углообразный оперативный доступ с коротким вертикальным разрезом на белой линии, переходящим в косой разрез ниже реберной дуги. Этот доступ расширяет зону операционного действия не только в области желчного пузыря, но и висцеральной поверхности печени.
Что же касается выполнения радикальных операций на печени, особенно на правой доле, то в таких случаях требуется более широкое обнажение органа, прикрытого грудной стенкой и диафрагмой. Рио-Бранко (Rio-Branco) рекомендовал применять большой углообразный разрез, щадящий нервы и создающий хорошую доступность к висцеральной поверхности печени.
Однако доступ Рио-Бранко затрудняет выполнение операций, связанных с манипуляциями на диафрагмальной поверхности печени. Для выхода из таких затруднительных положений известный французский хирург Куино (Couinaud) нашел смелое решение – вскрывать одновременно грудную и брюшную полости так называемым торако-абдоминальным разрезом. Разрез проводится по восьмому межреберью от нижнего угла правой лопатки до пупка. При этом вскрывают плевральную полость, рассекают диафрагму, реберную дугу и передне-боковую часть брюшной стенки. Подобные разрезы в практической хирургии получили название – торакофренолапаротомий.
Основными осложняющими обстоятельствами при всех операциях на печени являются большие кровопотери и трудности ушивания ран печени в связи с особенностями структуры паренхиматозного органа и непрочностью ее фиброзной капсулы. Поэтому разработка рациональных методов ушивания ран печени и борьба с кровопотерями во время операции остаются по-прежнему ведущим звеном в хирургии печени.
Еще на заре развития хирургии печени были предложены различные методы печеночного шва (М. М. Кузнецов, Ю. С. Пенский, 1894), усовершенствование которых проводится до наших дней. Все они основаны на одном принципе: сдавить края кровоточащей раны и наложить лигатуры на крупные сосуды.
Неудовлетворительные результаты по «герметизации» печеночных ран при помощи швов типа Кузнецова-Пенского привели к необходимости добавлять протекторы по краям раны, чтобы избежать прорезывания швов. Для этой цели используют пластинки фасции, серповидную связку, синтетические ленты и т. п., которые накладывают по периметру раны, а затем прошивают их вместе с тканями печени.
Швы на печени требуют дополнительной герметизации раны, чтобы надежно устранить кровотечение и истечение в брюшную полость инфицированного содержимого желчных протоков, которое может послужить причиной послеоперационного перитонита. Для герметизации ран печени применяют подшивание сальника либо прикрывают культю печени лоскутом серповидной связки, иногда герметизации швов линейной раны печени добиваются дополнительным наложением слоя цианакрилатного клея.
Наложение линейного шва, т.е. соединение краев раны печени возможно только при небольших краевых повреждениях печени.
В большинстве случаев для остановки кровотечений при ранениях печени требуется удаление части поврежденного органа, т. е. резекция печени. Таким образом, можно сказать, что резекция печени является основной и радикальной операцией, применяемой при ранениях и опухолях печени, позволяющей радикально остановить кровотечение из раны.
В практической хирургии применяют два вида резекции печени: а) атипическая резекция – удаление части органа в пределах здоровых тканей; б) анатомическая резекция, производимая по линии малососудистых промежутков с предварительной перевязкой кровеносных сосудов и желчного протока ножки намеченного к удалению сегмента или доли печени. Оба указанных типа резекций имеют свои преимущества и недостатки. Атипические резекции более экономны с точки зрения количества удаляемой здоровой ткани. Кроме того, они выполняются быстрее и проще анатомических резекций. Однако атипические резекции сопровождаются опасными неуправляемыми кровотечениями, а также возможными некрозами, из-за перевязки сосудов и желчных протоков остающихся здоровых сегментов.
Преимуществом анатомических резекций является в первую очередь хороший гемостаз во время операции, хотя объем удаляемой паренхимы печени при этой методике операции больше, чем при атипических резекциях, поскольку в этих случаях независимо от очага поражения удаление производится в границах сегмента или доли.
Исследованиями В. С. Шапкина, В. Ф. Забродской и др. установлены проекции ножек сегментов на поверхность печени, что позволяет осуществить к ним доступ небольшим и неглубоким разрезом паренхимы с последующей перевязкой сосудов и желчного протока. По внешним анатомическим признакам (ворота печени, нижний край печени, серповидная связка, желчный пузырь) вычислены проекции долевых ножек, II, III, IV и V сегментов.
Основные моменты анатомической резекции печени сводятся к: 1) выделению и перевязке элементов глиссоновой ножки удаляемой части печени; 2) перевязке печеночных вен в кавальных воротах; 3) рассечение печени по междолевой щели; 4) прикрытие раневой поверхности.
Переход от атипичных резекций к анатомическим значительно снизил опасности кровопотери при операции на печени, но геморрагии остаются по-прежнему угрозой. Так, по данным статистики, кровопотери при анатомических резекциях составляют в среднем 2–.3 л крови, а при атипичных резекциях эти величины достигают 3–7 л. Описаны случаи переливания 8–11 л крови, чтобы спасти больных после атипичной гемигепатэктомии.
Опасности массивных кровопотерь при резекциях печени, а также возможность воздушной эмболии через зияющие культи пересечения печеночных вен привели к необходимости создания более надежных методов операции.
Американскими хирургами Шаве-Пеон (Chaver-Peon) и Гонзалес (Gonzales, 1970) была предложена модель операции резекции печени с временным выключением ее из кровообращения на 20 мин и проведением в нижнюю полую вену шунта с раздувной манжетой. Эндокавальное шунтирование проследует цель закрытия раздувной манжетой просвета нижней полой вены над диафрагмой, добиваясь этим устранения опасности воздушной эмболии после разреза печеночной ткани, а также снижения кровотечения из печени пережатием собственной печеночной артерии, воротной вены и нижней полой перекрываемой вокруг эндокавального зонда выше и ниже места впадения печеночных вен. Кровь из подпеченочного в надпеченочный отделы нижней полой вены шунтируется во время операции через эндокавальный зонд.
Хирургические вмешательства при заболеваниях желчного пузыря имеют значительное распространение.
Операции на желчных путях можно разделить на две группы: 1) удаление желчных камней, а также источника воспаления; 2) образование обходных путей для отведения желчи в пищеварительный тракт при обтурациях желчных путей иноперабельными опухолями (чаще в области головки поджелудочной железы) либо при врожденных дефектах развития желчеотводящих путей (атрезии).
К первой группе операций относится холецистэктомия, которая выполняется по поводу желчнокаменной болезни, острого и хронического холецистита.
Удаление желчного пузыря производится одним из двух приемов: от шейки и от дна.
Холецистэктомия от шейки более выгодна потому, что хирург с самого начала приступает к наиболее ответственному этапу операции – выделению пузырного протока и артерии, а также обследованию состояния общего желчного протока на предмет выявления возможной закупорки камнями. Кроме того, выделение желчного пузыря от шейки обеспечивает осуществление ревизии печеночных протоков и a. cystica почти в сухой ране, в противовес тому, что наблюдается при выделении пузыря от дна, сопровождающемся кровотечением из паренхимы печени в ложе пузыря.
Учитывая различные варианты отхождения a. cystica и ductus cysticus, требуется тщательная препаровка, чтобы ошибочно не наложить лигатуру на долевые ветви печеночной артерии и печеночного протока.
Как правило, сначала пересекают пузырный проток, а затем перевязывают a. cystica, которая становится видной на глаз при подтягивании шейки пузыря. После пересечения пузырной артерии оттягивают шейку и проникают тупым путем (лучше пальцем) между пузырем и поверхностью его ложа, что позволяет вылущить пузырь. Проводят перитонизацию ложа пузыря глубокими кетгутовыми швами, захватывающими паренхиму печени и остатки брюшинного покрова пузыря.
Выделение желчного пузыря от дна производится значительно реже, чем от шейки, преимущественно в случаях больших спаек в области шейки.
При наличии значительного увеличения пузыря необходимо в первую очередь произвести шприцем пункцию его и отсосать содержимое, а после этого приступать к холецистэктомии.
Ошибки и опасности при холецистэктомии
При выделении желчного пузыря от дна в области шейки у верхнего края вблизи печени верхняя ветвь пузырной артерии может мешать дальнейшему его выделению. При этом определяется короткий тяж, представляющий собой верхнюю ветвь пузырной артерии, которую нужно пересекать на зажиме. При ее отрыве наступает кровотечение, осложняющее ход операции.
Хирург не может найти пузырную артерию – в таком случае необходимо искать артерию ниже, помня, что ее началом может быть правая, левая или собственная печеночная артерия и даже желудочно-двенадцатиперстная артерия. Могут встретиться две пузырные артерии.
При соскальзывании лигатуры с культи пузырной артерии культя, сокращаясь, уходит кзади от общего печеночного протока. Пользоваться зажимами для остановки кровотечения вслепую опасно, можно захватить в зажим стенку печеночного протока, полностью или частично правую ветвь печеночной артерии, воротную вену. Однократное захватывание печеночного протока в зажим может закончиться стриктурой или свищом (некроз стенки протока). Еще хуже, когда проток вместе с правой ветвью печеночной артерии попадает в зажим.
Чтобы избежать тяжелых осложнений, кровотечение из культи пузырной артерии необходимо остановить пережатием гепатодуоденальной связки или прижатием тампоном места кровотечения, отпрепарировать правый край печеночного протока, сдвинуть его влево и, отпуская гепатодуоденальную связку, по струе крови найти культю пузырной артерии и взять ее зажимом на глаз.
Если найти культю пузырной артерии невозможно, препарируют правую ветвь печеночной артерии, а затем перевязывают найденную культю пузырной артерии. Если культя оказалась очень короткой и наложение лигатуры грозит пристеночным ущемлением стенки правой печеночной артерии, на культю накладывают пристеночный сосудистый шов.
Перевязка правой ветви печеночной артерии. Верхняя граница треугольника Кало часто образована двумя артериями – правой печеночной и пузырной. Если при таком варианте желчный пузырь удаляется от шейки, существует опасность перевязки правой печеночной (зональной, сегментарной) артерии. Калибр пузырной артерии равен 1–1,5 мм, диаметр правой печеночной артерии – 2,5 – 4 мм. При попадании в лигатуру крупного артериального ствола (хирург должен следить за диаметром перевязываемого сосуда), превышающего 1,5 мм, необходимо индентифицировать перевязываемую артерию, препарируя ее ход. Если по каким-либо причинам это сделать невозможно и хирург не уверен, какой сосуд он собирается перевязать, следует перейти на антероградный способ выделения пузыря и перевязать пузырную артерию у самой стенки выделенного пузыря.
Повреждение спереди расположенной правой ветви печеночной артерии. В 12 % случаев правая печеночная артерия расположена впереди печеночного протока, иногда она пересекает слева направо место слияния пузырного и печеночного протоков. При обнажении треугольника Кало (ретроградная холецистэктомия) острым путем артерия может быть повреждена. Некоторые хирурги отказываются от оперативного вмешательства при таком варианте правой печеночной артерии. Брюшину гепатодуоденальной связки необходимо рассекать осторожно с учетом данного варианта. Артерию можно отпрепарировать и сместить в сторону. Операция может быть закончена благополучно.
Повреждение воротной вены. В 24 % случаев наблюдается смещение воротной вены правее общего печеночного протока в верхней половине печеночно-двенадцатиперстной связки. Острое выделение шейки желчного пузыря и пузырного протока, которые при этом варианте расположены на передней поверхности воротной вены, чревато повреждением последней (случай из практики). Кровотечение остановить очень трудно.
В случае интимного сращения задней стенки желчного пузыря с окружающими тканями рационально плотно сращенную стенку выделить субмукозно.
Субмукозное выделение желчного пузыря. Само по себе субмукозное выделение желчного пузыря не является ошибкой, это скорее вынужденная мера. При субмукозном выделении пузырная артерия и ее ветви могут находиться в оставляемых серозно-мышечных лоскутах стенки желчного пузыря. В таком случае артерия не кровит. Но при субмукозном выделении в области шейки, вернее, при переходе желчного пузыря в пузырный проток, хирург разрывает мышечную стенку пузыря и выходит в субсерозную клетчатку. В этом месте может разорваться одна из ветвей или целиком ствол пузырной артерии и осложнить операцию. Кроме того, иногда возникает вторичное кровотечение, если хирург ушивает лоскуты и берет поврежденную артерию не в лигатуру, а только придавливает ее между швами. Вторичное кровотечение может наступить после спадения отека.
При субмукозном выделении желчного пузыря пузырная артерия должна быть перевязана.
Перевязка шейки желчного пузыря вместо пузырного протока. При выраженной перетяжке между телом желчного пузыря и его шейкой хирург эту перетяжку может принять за начало пузырного протока и начать его перевязку (случай из практики). Такое особенно возможно при наличии выраженного отека и инфильтрации в зоне шейки желчного пузыря. В шейке пузыря могут остаться камни, дающие впоследствии долго не заживающие желчные свищи.
Необходимо на глаз видеть соединение пузырного и печеночного протоков, тогда описанная ошибка будет исключена.
Внутрипеченочное расположение желчного пузыря. При таком расположении желчный пузырь можно найти по шейке и дну, которые, как правило, находятся вне печени. Если дно пузыря хирург может и не заметить, то шейка всегда расположена вне печени, особенно вблизи пузырного протока. На нижней поверхности печени в зоне расположения желчного пузыря определяется выпячивание над пузырем. Ориентируясь по дну и шейке над выпячиванием, рассекают прослойку печеночной ткани и выделяют желчный пузырь, лишенный брюшины. В дальнейшем операция протекает обычно.
Повреждение общих желчного или печеночного протоков. Общий печеночный и общий желчный протоки хирург пересекает или случайно (резекция желудка), или при холецистэктомии, когда главные печеночные протоки он принимает за пузырный проток. Бывают случаи, когда хирург сверху пересекает печеночный проток, а снизу – общий желчный проток и удаляет этот сегмент вместе с желчным пузырем. Объективная опасность повредить главные протоки существует при аномальном их расположении или отсутствии пузырного протока врожденного или приобретенного (вклинившийся в пузырный проток камень) характера. Если пузырный проток найти трудно, хирург обязан разобраться в данном анатомическом варианте’ и окончательно принять решение о пересечении протоков только после четкого представления имеющегося анатомического варианта.
Иногда правый печеночный проток впадает в желчный пузырь или правый печеночный проток соединяется с пузырным. В таких случаях при перевязках и пересечениях хирург должен хорошо видеть глазом соединение пузырного и печеночного протоков.
При явлениях холангита и наличии конкрементов в ductus cholеdochus производят рассечение общего желчного протока – холедохотомию.
Эта операция, в зависимости от конкретной ситуации может завершаться тремя вариантами:
1. наружным дренированием холедоха (в холедох вставляется трубка для отведения желчи) – при явлениях гнойного холангита;
2. внутренним дренированием холедоха (наложение холедоходуоденоанастомоза) – при непроходимости терминального отдела холедоха;
3. глухим швом холедоха (ушивание раны в стенке холедоха) – при удалении одиночных конкрементов и отсутствии явлений холангита.
Реконструктивные операции на желчных путях выполняются для отведения желчи при окклюзии внутрипеченочных желчных путей, обтурации общего желчного протока опухолью на большом протяжении, а также при атрезиях желчных ?
