Эндоскопическое удаление желчного пузыря видео операции
Как проходит операция по удалению желчного пузыря?
Просмотров: 6 781
Время прочтения: 3 минут
26.06.2020
Как проходит операция по удалению желчного пузыря?
При лапароскопической холецистэктомии врач делает больному от одного до четырёх проколов размером всего 5-10 мм. Фото: Unsplash
Хирурги называют лапароскопическую холецистэктомию одной из самых простых операций. Пациенту нужен всего один день в стационаре, чтобы удалить желчный пузырь и вернуться к обычной жизни.
«Золотым стандартом» лечения желчнокаменной болезни (в случае если камни нельзя растворить лекарствами) является лапароскопическая холецистэктомия. Эта операция относится к числу малотравматичных, так что восстановление после неё максимально быстрое. Как проходит удаление желчного пузыря и нужно ли к нему специально готовиться? Об этом читайте далее.
Что такое лапароскопическая холецистэктомия
Это операция по удалению желчного пузыря, которую проводят при остром холецистите и/или желчнокаменной болезни. Лапароскопия проходит для человека практически бесследно, в отличие от классической полостной операции, после которой у пациента в области живота остаётся внушительных размеров шрам. Здесь врачу нужно сделать лишь небольшие проколы – от одного до четырёх размером 5-10 мм!
Удаление желчного пузыря необходимо в двух случаях: если у больного холестериновые камни и ему не помогает лекарственное лечение или у него обнаружили пигментные камни (те, которые нельзя растворить).
Лапароскопическую холецистэктомию выполняют при помощи специального оборудования: через проколы в брюшной стенке в брюшную полость вводят специальные трубки (их называют троакарами) и подают углекислый газ – CO2 «расширяет» пространство для работы. Дальше под контролем видеокамеры через троакары специальными зажимами и электродами выделяют пузырную артерию и пузырный проток, накладывают на них специальные металлические скобки (клипсы) и пересекают. Желчный пузырь отделяют от печени и удаляют через один из проколов. Это и есть вся операция: пациенту требуется провести в стационаре всего один день.
Плюсы лапароскопии:
- Минимальная травматизация;
- Короткое пребывание в больничном стационаре;
- Практически отсутствующий болевой синдром;
- Быстрое восстановление после операции.
Наиболее безопасной считается 3D-лапароскопическая холецистэктомия, но она выполняется только в профильных медицинских центрах.
Как готовиться к холецистэктомии?
Специальная подготовка к лапароскопической операции не требуется. Нужно соблюсти стандартные правила:
- Не есть и не пить за 6 часов до операции;
- В стационаре пройти очищение кишечника;
- Настроиться психологически на то, что операция пройдёт успешно.
При планировании холецистэктомии необходимо пройти обследование для выявления хронических заболеваний либо их коррекции. Это стандартный список анализов, он может расширяться, в зависимости от имеющихся у человека патологий:
- Общий анализ крови;
- Биохимический анализ крови;
- Коагулограмма;
- ВИЧ, гепатиты B и C, реакция Вассермана (диагностика сифилиса);
- Группа крови и резус-фактор;
- УЗИ органов брюшной полости;
- Гастроскопия;
- ЭКГ;
- Функция внешнего дыхания;
- Рентгенологическое исследования органов грудной клетки;
- УЗДГ сосудов нижних конечностей;
- Консультации терапевта, кардиолога, анестезиолога и для женщин – гинеколога.
При отсутствии сопутствующих заболеваний и высокой квалификации хирурга осложнения практически исключены. Но, по данным разных авторов, у 15-45% пациентов появляется боль или дискомфорт в области живота, метеоризм, тошнота и/или горечь во рту. В таких случаях вероятно развитие постхолецистэктомического синдрома. О нём мы расскажем в следующей статье.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
- Редактор сайта
- Опыт работы — 11 лет
Источник
Этапы и техника лапароскопической холецистэктомии
а) Показания для лапароскопической холецистэктомии:
– Плановые: симптоматическая желчнокаменная болезнь.
– Противопоказания: значительные внутрибрюшные спайки, подозрение на злокачественный процесс.
– Альтернативные операции: обычная открытая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: ультразвуковое исследование, гастроскопия, возможна внутривенная холангиография, контрастное исследование желудка (исключение язв и грыжи пищеводного отверстия диафрагмы).
– Подготовка пациента: назогастральный зонд при остром холецистите или холедохолитиазе, периоперационная антибиотикотерапия при холецистите, холедохолитиазе, а также у пациентов старше 70 лет.
в) Специфические риски, информированное согласие пациента:
– Желчеистечение, желчный свищ (0,5% случаев)
– Перитонит (0,1% случаев)
– Пропущенный камень (1% случаев)
– Повреждение желчного протока (0,3% случаев)
– Повреждение печени, двенадцатиперстной кишки или ободочной кишки (0,1% случаев)
– Повреждение сосудов (воротная вена, печеночная артерия; 0,1% случаев)
– Абсцесс (0,2% случаев).
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине (может потребоваться рентгенопрозрачный стол).
е) Доступ для лапароскопической холецистэктомии. В общей сложности четыре троакара, расположенные выше пупка и в правом верхнем квадранте брюшной стенки.
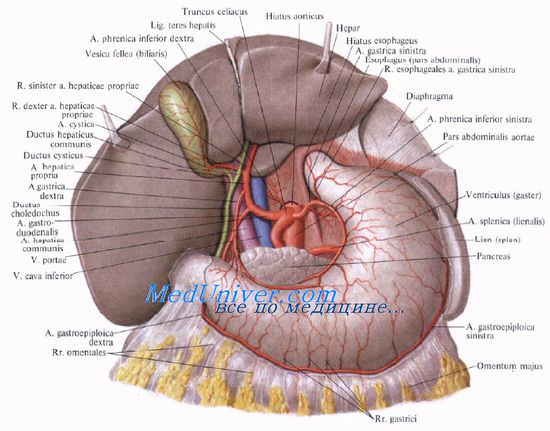
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
ж) Этапы лапароскопической холецистэктомии:
– Положение троакаров
– Захват желчного пузыря
– Открытие треугольника Капо
– Диссекция треугольника Кало
– Проведение зажима или ножниц под пузырным протоком
– Проведение зажима ниже пузырной артерии
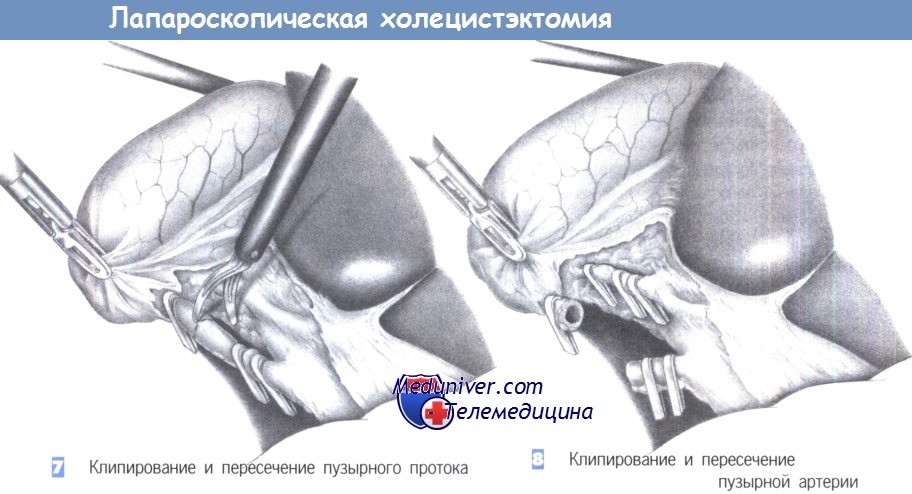
– Клипирование и пересечение пузырного протока
– Клипирование и пересечение пузырной артерии
– Ретроградная диссекция желчного пузыря
– Гемостаз ложа желчного пузыря
– Извлечение желчного пузыря
– Закрытие швом надпупочного разреза
– Дренаж
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Ход желчного протока очень вариабелен.
– Предупреждение: опасайтесь спутать общий или правый печеночный проток с пузырным протоком, а правую печеночную артерию с пузырной артерией.
– Мелкие желчные протоки могут впадать непосредственно в желчный пузырь и должны перевязываться с прошиванием.
и) Меры при специфических осложнениях:
– Послеоперационное выделение желчи по дренажу: обычно из-за мелкого дополнительного желчного протока в ложе желчного пузыря. Оставьте дренаж и придерживайтесь выжидательной тактики; может потребоваться назобилиарное дренирование желчных протоков или эндоскопическая установка временного стента.
– При неясных послеоперационных ситуациях выполняйте ЭРХПГ.
к) Послеоперационный уход после лапароскопической холецистэктомии:
– Медицинский уход: удалите назогастральный зонд в день операции, удалите дренажи на 2-3 день.
– Возобновление питания: небольшие глотки жидкости с 1-го дня, затем быстрое расширение диеты.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 3-7 дней.
л) Оперативная техника лапароскопической холецистэктомии.
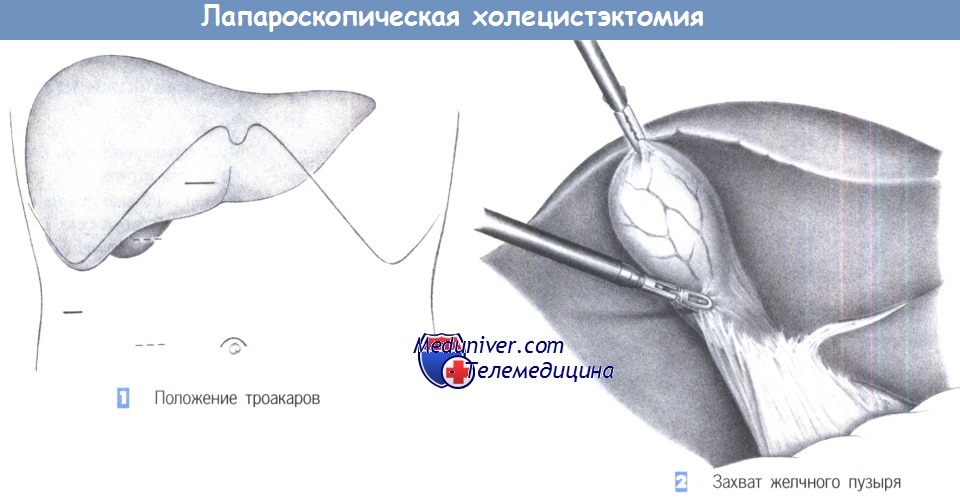
1. Положение троакаров. Для лапароскопической холецистэктомии требуется в общей сложности четыре троакара, из которых первый вводится над пупком, а три последующие – по линии правого подреберного разреза (верхний парамедианный, правый подпеченочный латеральный и справа над желчным пузырем, или альтернативно, справа на уровне пупка в парамедианном положении).
После полукружного разреза справа и выше пупка, края кожного разреза поднимаются двумя зажимами для операционного белья для введения иглы Вереша. Правильное положение иглы Вереша проверяется аспирацией, инстилляцией изотонического солевого раствора и «тестом с каплей». Как только подтверждается, что игла находится в правильном положении, накладывается пневмоперитонеум. После создания пневмоперитонеума через троакар может быть введена оптическая система. Операция начинается с осмотра брюшной полости для выявления каких-либо спаек и признаков патологических изменений.
Три других троакара вводятся под прямым лапароскопическим контролем в таком порядке: правый верхнесрединный (размер 10 мм), параректальный ниже правого подреберного края (размер 10 мм; альтернативно – на уровне пупка) и правый подреберный латеральный (размер 5 мм). Ассистент вводит зажим через подпеченочный 5-мм троакар, чтобы захватить желчный пузырь и отвести его краниально.
2. Захват желчного пузыря. После захвата желчного пузыря за дно зажимом пузырь и печень оттягиваются краниально. Теперь хирург может вставить зажим через левый троакар и ножницы через правый верхний троакар. Следующий шаг – четкая идентификация треугольника Кало, где и будет выполнена последующая диссекция.
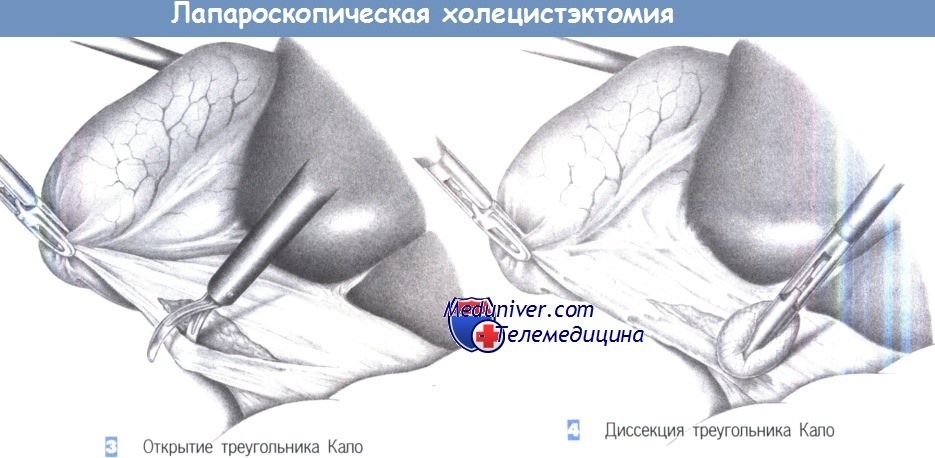
3. Открытие треугольника Кало. Тракция желчного пузыря позволяет отвести его краниально. Хирург захватывает шейку желчного пузыря зажимом, находящимся в левой руке и отводит ее в краниальном направлении. Это натягивает брюшину в области треугольника Кало, что облегчает ее рассечение.
4. Диссекция треугольника Кало. Треугольник Кало расправляется краниально под натяжением и теперь может быть тупо обработан марлевым тупфером или ножницами. Волокнистые структуры должны быть разделены под контролем зрения. Хорошую визуализацию гарантирует тщательный гемостаз, достигаемый с помощью коагуляции.
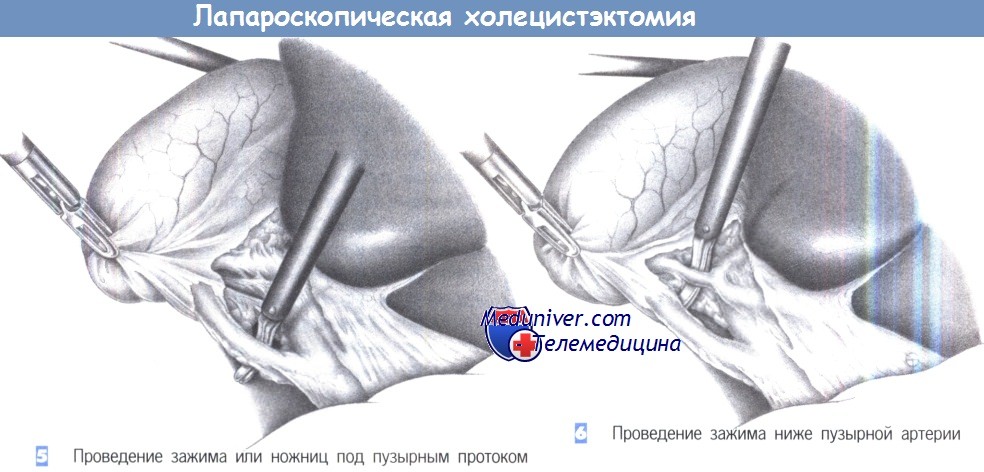
5. Проведение зажима или ножниц под пузырным протоком. Как только пузырный проток будет идентифицирован, под него подводится диссектор или ножницы для отделения от общего желчного протока. Последний должен быть выделен на протяжении не менее 1 см на половину своей окружности. Слияние пузырного протока с печеночным протоком должно быть также четко идентифицировано. Если идентификация сомнительна, обязательно выполнение операционной холангиографии. Это также касается всех случаев неясной анатомической ситуации или подозрения холедохолитиаза.
6. Проведение зажима ниже пузырной артерии. Как только обнажается пузырный проток, идентифицируется пузырная артерия. Необходимо исключить любую возможность клипирования правой печеночной артерии.

7. Клипирование и пересечение пузырного протока. После четкой идентификации пузырного протока он закрывается двумя клипсами проксимально и одной клипсой – дистально. Клипсы должны находиться на расстоянии 0,5 см друг от друга. Пузырный проток пересекается ножницами между клипсами под визуальным контролем.
8. Клипирование и пересечение пузырной артерии. Пересечение пузырной артерии происходит таким же образом. Она закрывается проксимально двумя и дистально – одной клипсой. Расстояние между ними должно составлять не менее 0,5 см. Сосуд может быть без риска пересечен между клипсами ножницами. Особое внимание должно быть обращено на то, чтобы четко идентифицировать правую печеночную артерию и избежать ее сужения или случайного повреждения.
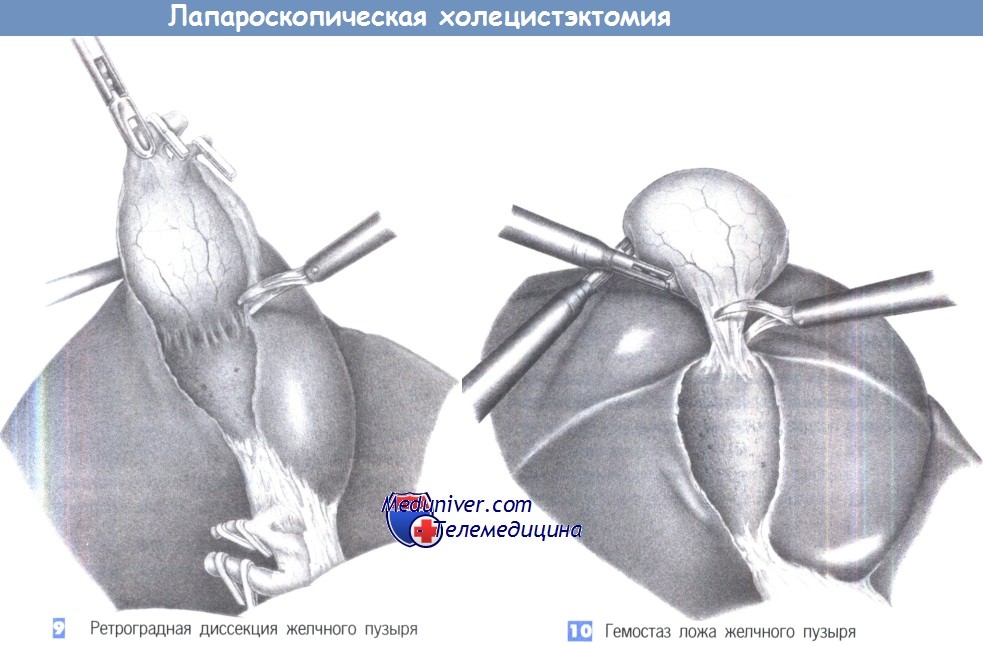
9. Ретроградная диссекция желчного пузыря. Когда пузырный проток и пузырная артерия пересечены и перекрыты клипсами, желчный пузырь постепенно отделяется от своего ложа при небольшой краниальной тракции. Нужно быть внимательным, чтобы выявить любые добавочные желчные протоки и крупные сосуды, которые следует перекрыть клипсами. На небольшие источники кровотечения можно воздействовать диатермией.
10. Гемостаз ложа желчного пузыря. Диссекция желчного пузыря продолжается до тех, пока он не будет связан с краем печени только узким тяжом, который используется, чтобы удерживать ложе желчного пузыря под краниальным натяжением, что позволяет выполнить тщательный гемостаз на нижней поверхности печени. Проверяется каждый отдельный источник кровотечения. Нижняя поверхность печени осматривается для выявления любых добавочных желчных протоков. Если есть какое-нибудь сомнение, накладываются дополнительные клипсы. По завершении гемостаза последний тяж, соединяющий желчный пузырь с печенью, разделяется ножницами с коагуляцией.
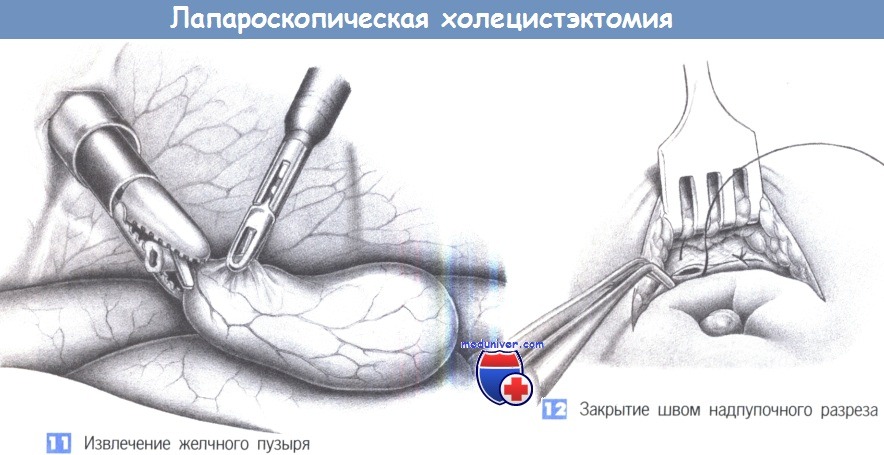
11. Извлечение желчного пузыря. Когда желчный пузырь полностью отделен, производится подготовка к извлечению его через надпупочный троакар при помощи прочного захватывающего зажима (щипцы типа «крокодил»). Затем щипцы вводятся по троакару, чтобы расширить место входа троакара для облегчения извлечения желчного пузыря. Чтобы удалить крупные конкременты или фрагментировать их путем прямой литотрипсии, иногда требуется вскрытие желчного пузыря в стерильно обложенной троакарной ране при его извлечении. Необходимо соблюдать особую осторожность, чтобы не оставить небольшие фрагменты желчного пузыря или маленькие конкременты в брюшной полости.
Если желчный пузырь был вскрыт во время диссекции и желчные камни попали в брюшную полость, то каждый камень должен быть обнаружен и удален. Избегать оставления каких-либо конкрементов необходимо потому, что это может привести к последующему развитию абсцессов. В отдельных случаях, когда никаким образом невозможно удалить камни полностью, требуется переход на лапаротомию.
12. Закрытие швом надпупочного разреза. Чтобы избежать формирования грыжи, надпупочный разрез, который был расширен при извлечении, закрывается под контролем зрения глубокими апоневротическими швами.
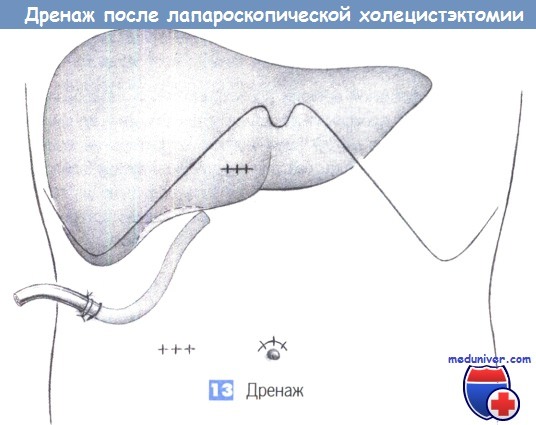
13. Дренаж. Операционное поле может дренироваться через правый подпеченочный троакарный канал дренажом Easy-flow, который удаляется самое позднее, через 48 часов.
14. Видео уроки по лапароскопической холецистэктомии. Рекомендуем:
- Видео анатомии лапароскопической холецистэктомии
- Видео техники и этапов лапароскопической холецистэктомии
- Видео лапароскопического удаления желчного пузыря при ожирении
– Также рекомендуем “Этапы и техника ревизии общего желчного протока”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
В ряде случаев холецистэктомия – необходимая операция, проведение которой поможет пациенту избавиться от назойливых болей в правом подреберье и вернуться к полноценной жизни с некоторыми ограничениями. Если операция по удалению желчного пузыря проводиться планово, тогда ей предшествует подготовка. В экстренных случаях, когда есть угроза жизни пострадавшего, желчный пузырь вырезают экстренно, проведя предварительно УЗИ.
Холецистэктомия: что это такое
Желчный пузырь – это орган, накапливающий внутри себя секрет печени. Желчь представляет собой жидкость, выводящую из организма токсины, холестерин и билирубин. Вообще желчный пузырь необходимый компонент пищеварительной цепи, принимающий участие в расщепление потребляемой пищи и всасывании полезных веществ. Но, жить без него человек может и в ряде случае, его удаление – адекватное решение, позволяющее заметно повысить качество жизни.
Нарушение функций желчного пузыря провоцирует возникновение серьезных патологических процессов. Некоторые из них можно откорректировать медикаментозным путем и питанием. В ряде случаев, консервативная терапия не дает результата, тогда проводится операция по удалению желчного пузыря, именуемая холецистэктомией.
Особенности выполнения манипуляции
При этом вмешательство может быть рядовым (плановым) и экстренным. Первое медики считают предпочтительным, потому что, имея четкую дату и время проведения резекции, они способны грамотно распределить время на подготовку. Это важный момент, снижающий риск осложнений в послеоперационном периоде и сокращающий время холецистэктомии. Экстренную операцию по удалению желчного пузыря проводят, если оценивают состояние пациента как критическое, выявляют угрозу жизни.
В последнем случае проводится минимальная подготовка. В зависимости от возраста больного определяется тип используемого наркоза. Если позволяет время, проводится УЗИ органов брюшной полости. Когда состояние больного расценивается как критическое, вмешательство начинают с диагностической лапароскопии. Положение тканей визуализируют, используя камеру на оборудовании. Если подтверждается необходимость удаления желчного пузыря, проводят лапаротомию.
Показания для проведения
Основным показанием для удаления желчного пузыря является образование множества конкрементов в его полости. Если состояние больного оценивают как стабильное, сперва применяют щадящие методы борьбы с болезнью. Пациенту рекомендуют прием медикаментов, способных раздробить тела, назначают специальную диету. Если такие методы не приводят к улучшению, камень дробят ультразвуком или лазером(если нет противопоказаний).
Прямым показанием для радикального воздействия является заметное снижение функциональных возможностей органа. Желчный пузырь способен стать источником патологических процессов, при которых воспаление распространяется на другие, ранее здоровые органы. Показания для лапароскопического или лапаротомического (открытого) удаления желчного пузыря – следующие:
- закупорка протоков конкрементов;
- острый холецистит, провоцирующий резкое ухудшение самочувствия больного;
- полное перекрытие желчных протоков;
- длительные или периодические приступы желчной колики;
- продолжительное течение желчнокаменной болезни;
- выявление солей кальция в тканях пузыря;
- перенасыщение стенок желчного пузыря холестерином;
- наличие полипов на слизистых оболочках органа;
- развитие вторичного панкреатита.
Перечисленные состояния опасны для здоровья и жизни пациента. Если проигнорировать необходимость экстренного или планового хирургического вмешательства, не исключено возникновение серьезных осложнений, таких как: абсцесс, воспаление желчных протоков, печеночная или почечная недостаточность, дуоденостаз.
Противопоказания к процедуре
Перечень основных противопоказаний для проведения операции по удалению желчного пузыря:
- сердечная недостаточность, протекающая в острой форме;
- перенесенный инфаркт и инсульт, менее 6 месяцев назад;
- блокировка пузырных протоков;
- наличие тяжелых хронических заболеваний;
- радикально низкие показатели свертываемости крови;
- перенесенный обширный инфаркт;
- перитонит или скопление лимфы в брюшной полости;
- период беременности у женщин;
- отдельные врожденные аномалии строения желчного пузыря.
При обнаружении показаний для вмешательства у больного преклонного возраста, описанные выше противопоказания не учитывают. Отказ от холецистэктомии возможен при обнаружении серьезных соматических проблем, недавно перенесенном наркозе и наличие гноя в полости. В таких ситуациях момент проведения откладывают на некоторое время, облегчают состояние больного медикаментозно и готовятся к плановой операции в допустимые сроки.
Применение щадящей оперативной методики – лапароскопия желчного пузыря рекомендовано в течение первых 3 суток после обострения холецистита. Длительное промедление в этом вопросе может стать поводом для отказа от этой техники. Связано это с тем, что видеолапароскопический прибор лучше всего визуализирует ход операции при наличии заметных проблем. Если обострение будет снято, возрастает риск ошибки в ходе вмешательства.
Ход операции
Лапароскопическую холецистэктомию рассматривают как более популярный метод удаления желчного пузыря. Преимущество этого способа в том, что надрез брюшной полости – минимальный. Лапароскопическая операция позволяет изъять желчный пузырь с минимальными кровопотерями. Восстановление проходит быстро и безболезненно в сравнении с классической полостной операцией.
В отдельных случаях методика недоступна. Например, операцию по этой технике редко проводят пациентам преклонного возраста, людям с осложненным течением болезни. Нередко хирургу в процессе вмешательства приходится принимать решение о смене техники, вместо лапароскопии проводить лапаротомию. Решение принимают при выявлении осложнений в виде спаек и инфильтратов.
Перечень основных преимуществ лапароскопической техники:
- детальная визуализация оперируемой области на экране;
- отсутствие выраженного болевого синдрома у больного в период восстановления;
- минимальное повреждение тканей брюшной стенки;
- короткий период госпитализации (для молодых – до 4 суток, для пожилых – 7-10 дней);
- снижение риска образования грыж и развития спаечного процесса;
- быстрое восстановление трудоспособности.
Заявлять о полной безопасности этого метода не стоит. Как и в случае с классической лапаротомией, присутствует риск присоединения инфекции и кровотечения в ходе вмешательства. При недостаточной компетентности, хирург может проколоть внутренние органы инструментами. Метод не позволяет освободить желчные протоки, перекрытые камнями.
Подготовка пациента
Если вмешательство – плановое, ему предшествует некоторая подготовка. Пациент должен сдать лабораторные пробы и пройти следующие инструментальные обследования:
- общий анализ крови и биохимия;
- общий анализ мочи;
- рентген грудной клетки или флюорография;
- электрокардиография или УЗИ сердца;
- анализ крови на свертываемость;
- проверка на ВИЧ, сифилис и гепатит.
Все анализы советуют сдать за 1-2 недели до операции. Если больной лежит в стационаре, его подготовкой займется персонал клиники, обеспечив посещение всех необходимых процедур.
За неделю до операции по удалению желчного пузыря пациент должен соблюдать определенные ограничения. Из меню убирают продукты, способные усиливать газообразование в кишечнике: капуста, бобовые и зерновые, газированная вода, кефир и другая кисломолочка. Врач может рекомендовать прием ферментов, восстанавливающих пищеварение и антикоагулянтов. Если больной принимает какие-либо препараты на постоянной основе, об этом он должен сообщить врачу.
За 12 часов до операции больной соблюдает строгую диету, отказывается от воды и пищи. При сильной жажде допустимо лишь прополоскать ротовую полость. Подобные ограничения связаны с использованием общей анестезии, если в желудке будет содержимое, больного может стошнить. За день до операции с живота удаляют волосы, непосредственно перед вмешательством, участок промывают антибактериальным мылом.
Хирургические мероприятия
Лапароскопическая холецистэктомия проводится в стерильных условиях операционной под общим наркозом. Основные этапы мероприятия:
- В желудок устанавливают зонд, а в мочевой пузырь катетер. Для профилактики тромбов, на ноги надевают специальное белье.
- В полость живота искусственно накачивают углекислый газ, чтобы упростить работу хирурга.
- В 3-4 точках на брюшине проделывают проколы, чтобы ввести специальные инструменты и видеосканер для контроля.
- Пузырь убирают от тканей, блокируют печеночный проток и пережимают артерию скобами.
- Иссекают желчный пузырь и извлекают через разрез. Поврежденные ткани удаляют, сосуды коагулируют.
- Полость промывают антисептиком.
- Удаляют инструменты из отверстий.
- Полученные разрезы зашивают, накладывая швы снаружи и между пластами кожи.
Процедуру рассматривают как безопасную. Все этапы лапароскопической холецистэктомии контролируются при помощи микроскопической камеры, помещенной в живот. Несмотря на высокую точность, осложнения иногда проявляются и бывают довольно серьезными. Подробнее, как происходит лапароскопическая операция по удалению желчного пузыря на видео.
Извлечение органа
Пораженный желчный пузырь извлекают посредством 3-4 разрезов с длиной до 1 см. такие надрезы именуют проколами, необходимыми для внедрения инструментов хирурга в брюшную полость. После завершения послеоперационного периода разрезы затягиваются рубцом, который едва заметен. Сама холецистэктомия длится не более полутора часов. Время работы может значительно увеличиться при обнаружении конкрементов в желчных протоках.
Возможные осложнения
Безусловно, удаление полноценного желчного пузыря не проходит бесследно для организма человека. В раннем и позднем послеоперационном периоде, пациент может столкнуться с рядом осложнений, способных повлиять на его самочувствие. Отдельные из них считают опасными, они способны приводить к необратимым последствиям, вплоть до летального исхода, потому врачи контролируют состояние больного до выписки. Дома контроль ложиться на его плечи, важно вовремя выявить проблему и озаботиться ее устранением. К перечню возможных проблем относят:
- Повреждение общего протока желчного пузыря при его резекции. Основная причина в некомпетентности оперирующего хирурга. Проблема также может возникать из-за наличия аномалий строения органов билиарной системы пациента, но этот фактор надо учитывать, планируя операцию по удалению желчного пузыря. Опытный хирург выявит проблему в ходе лапароскопической холецистэктомии, и тут же перейдет на полосное вмешательство. При игнорировании проблемы возникают риски, желчь проникает в брюшное пространство, состояние пациента быстро ухудшается, экстренным образом проводится повторное вмешательство.
- Поражение крупных сосудов брюшной полости. Происходит при неосторожном введении инструментов в полость. Опасность заключается в обильном кровотечении, но риски – минимальны, проблема возникает реже, чем при классическом вмешательстве.
- Инфицирование раневой площади. На поверхность может попасть инфекция и тогда шов начнет загнивать. Использование местных антибиотиков и антисептиков может оказаться не эффективным. Проявляется резкое ухудшение самочувствия, поднимается температура, кожа бледнеет, отмечается болезненность, выделяется гной.
- Повреждение внутренних органов. Возникает вероятность повреждения органов, расположенных в брюшной полости: кишечника, желудка, печени мочевого пузыря. В этом случае, вся ответственность ложиться на хирурга, скорее всего, у него недостаточно опыта для проведения лапароскопии.
- Желчный перитонит. Проблема прогрессирует, когда желчные протоки пузыря перевязаны не герметично. Нарушается естественный отток секрета из полости.
Осложнения такого характера с одинаковой частотой проявляются у мужчин и женщин. Заподозрить их развитие можно по ухудшению общего самочувствия. Изначально пациента беспокоит боль в правом подреберье, имеющая характер спазма. У пострадавшего повышается температура, появляется понос и рвота, возможна желтуха. Перечисленные признаки сигнализируют о том, что пострадавшему нужно обратиться к врачу в экстренном порядке.
Постхолецистэктомический синдром
Постхолецистэктомический синдром это не заболевание, а специфическое состояние, спровоцированное общей перестройкой организма, его пробой жить без желчного пузыря. В первые несколько недель после операции, пациенты могут не ощущать заметного улучшения. Возможно, проявление характерных болей в области правого подреберья, которые по-прежнему купируются спазмолитиками.
Возможно возникновение заметных расстройств пищеварения. Повышается интенсивность образования газов в кишечнике, увеличивается частота позывов к дефекации. Возможна рвота из желтушность покровов кожи и склер глаз. Не всегда проблема устраняется быстро, пациент может долгое время страдать от диареи.
В отдельных случаях также состояние считают нормой, но определяется этот факт после проведения инструментальных обследований. Пациенту будет рекомендована фиброгастродуоденоскопия и УЗИ органов брюшной полости, чтобы исключить вероятность распространения инфекции на другие органы. Специфическое лечение – отсутствует, силы направляют на устранение общих симптомов. Пациентам рекомендуют принимать ферменты, чтобы активизировать пищеварение, спазмолитики, чтобы снять боль.
Если проблема подтверждена диагностически, то есть, выявлены осложнения, решение проблемы может быть хирургическим. Пациенту проводят дренирование желчных протоков для восстановления их проходимости, возможна операция по улучшению сократительной способности сфинктеров Одди.
Сбой в работе внутренних органов
Работоспособность органов желудочно-кишечного тракта после проведения холецистэктомии снижается. Это объясняется тем, что операция – это радикальное вмешательство в работу организма, а удаление какого-либо органа вовсе не может пройти бесследно. У многих пациентов после проведения операции прослеживается заметный прирост бактериальной флоры в пищеварительном тракте, наблюдается обсеменение патогенами тонкой кишки.
Общее состояние пациента заметно ухудшается в результате появления таких симптомов:
- нарушение общей регуляции температуры тела (характерен озноб, пациента бросает в жар и холод);
- наблюдаются заметные расстройства пищеварения, понос сменяется запором;
- возможна рвота, по утрам больного беспокоит тошнота;
- употребление «тяжелой» пищи чревато сильной изжогой;
- прооперированный пациент не ощущает голода.
Основные сбои в работе внутренних органов проявляются со стороны желудочно-кишечного тракта. Чаще всего они имеют временный характер и прослеживаются из-за попыток организма приспособиться к новому ритму работы. Для полноценного восстановления организму необходимо время, часто от момента проведения вмешательства проходит около 2-6 месяцев. Стоит отметить, что у больных преклонного возраста некоторые симптомы могут сохраняться из-за нарушений в работе или имеющихся заболеваний ЖКТ и билиарной системы.
Заражение тканей после удаления
Главная опасность инфицирования тканей и внутренних органов при проведении операции заключается в риске развития сепсиса. Купировать подобное осложнение довольно сложно, потому проблема имеет высокий процент летальности. Ввиду подобной особенности пациентам после операции рекомендуют оставаться в больнице в течение 7 дней. Так медработники смогут контролировать их состояние. Выявить ухудшение самочувствия после выписки помогут такие признаки: бледность кожи, повышение температуры тела, слабость, возможна тошнота. Медлить в этом случае нельзя, стоит вызывать бригаду скорой помощи безотлагательно.
Восстановление пациента
Удаление желчного пузыря – это сложная, полноценная операция, требующая продолжительного восстановления. В зависимости от выбранного метода различается длина реабилитация. Самый благоприятный прогноз при лапароскопической холецистэктомии – не более 2 недель для пожилых пациентов. Общая полостная операция имеет другие сроки. Полное восстановление способно отнять несколько месяцев.
Ускорить момент наступления полной ремиссии помогут слаженные действия врачей и самого пациента. Медики должны контролировать самочувствие больного, направлять его на анализы и на инструментальную диагностику. Сам пациент не должен пренебрегать основными рекомендациями:
- соблюдать основные правила здорового питания;
- отказаться от всех вредных привычек;
- ограничить физическую активность, но не исключить ее;
- ежедневно пить воду в достаточных количествах;
- в начале реабилитации больше лежать;
- сразу сообщать врачу об ухудшении собственного самочувствия;
- регулярно проходить обследования.
Лапароскопическую операцию по удалению желчного пузыря пациентам рекомендуют как лучшее решение. Методика – малоинвазивная, что позволяет заметно снизить риск развития инфекционных процессов и других осложнений в послеоперационном периоде. В отличие от полостной она проводиться без разрезов, делать ее можно через проколы. Если больной будет придерживаться всех рекомендаций хирурга и гастроэнтеролога, он сможет вернуться к полноценной жизни (с некоторыми ограничениями) в течение нескольких месяцев после удаления органа.
Источник
