Камень из желчного пузыря попал в проток
Желчные камни образуются не только в пузыре, часто их обнаруживают в главном пузырном протоке. Эта патология достаточно распространена и встречается у женщин и мужчин старше 40 лет. Даже проведенная холецистэктомия не гарантирует прекращения камнеобразования. Конкременты в желчных путях затрудняют отток желчи, что вызывает застои, развитие новых заболеваний и массу неприятных симптомов.
Желчный камень в протоке
Почему возникают камни в желчных протоках?
Желчный камень в протоке – это кристаллизовавшаяся структура из желчи с другими химическими элементами в ее составе. Это явление становится возможным при сбоях в обмене билирубина или холестерина в области печени. Есть три типа камней в билиарном пузыре – это смешанные, пигментные и холестериновые. Пигментные встречаются всего в 20% всех случаев, а 80% приходится на холестериновые и смешанные типы. Процесс происходит в водах внутри печеночной полости, при этом конкремент редко образуется один, их обычно несколько штук. Болезнь называется холедохолитиаз.
Даже после холецистэктомии желчь продолжается синтезироваться, но поступает она напрямую в кишечный тракт даже при отсутствии приема пищи. Происходит всасывание в слизистые стенки и отмирание части тканей. Эти фрагменты некрозной ткани становятся основой для формирования камня в холедохе.
Частота появления желчных камней
Заболевания билиарной системы (холангиты, холециститы и желчнокаменная болезнь) находят у 20% населения. Проблемы возникают чаще у женского пола, причем по мере взросления растет и вероятность поражения желчных путей. У детей болезни желчных органов выявляют лишь в 5%, а у пожилых – до 40% всех пациентов.
Камни в пузырных протоках возникают при наличии некоторых заболеваний в организме. В частности, риск поражения возрастает у пациентов с ожирением, генетической предрасположенностью, аномалиями в структуре желчного пузыря. Также камнеобразование поражает обладателей циррозной печени, инфицированных путей вывода желчи, носителем гельминтов и лямблий, других паразитов. В группу риска входят люди с сахарным диабетом и беременные женщины.
Желчные камни
Ежедневный рацион оказывает непосредственное влияние на образование конкрементов и их число. Жирная и высококалорийная пища, алкоголь и продукты с высоким содержанием холестерина сгущают желчь и ухудшают работу пищеварения. В некоторых случаях желчнокаменная болезнь возникает при приеме некоторых лекарств или оральных контрацептивов.
Симптомы камней в желчном протоке
Вся симптомы зависят от размера и числа камней в протоках и холедохе. Самые яркие и известные многим симптомы желчной колики – острые боли в правой половине живота под ребрами. Отмечается иррадиация в ключицу и правое предплечье. Часто при колике возникает постоянная тошнота, иногда рвота, не приносящая пациенту облегчения. Любое прикосновение к коже в области печени крайне болезненно, интенсивность боли усиливается ближе к желчному пузырю.
При перекрытии протоков камнем начинается желтуха. Ее определяют по желтым кожным покровам и склерам глаз, чесотке и зуду кожи, бесцветному калу и темной урине. Обесцвечивание каловых масс обусловлено отсутствием пигментов в кишечнике при обструкции просвета протока.
Что делать при колике до приезда врачей?
Следует заблаговременно узнать, что делать до приезда врачей в момент приступа желчной колики. Пациенту можно помочь, обеспечив ему покой, диету и лежачее положение. Чтобы снять интенсивность боли и неприятные симптомы необходимо приложить теплую грелку на область желчного пузыря и печени. Также поможет теплая ванна, не горячая, в течение 15-20 минут. Если приступ не утихает, следует как можно скорее добраться до больницы или вызвать скорую помощь.
Виды диагностики желчных камней в протоке
Врач ставит диагноз после устной беседы с пациентом, в ходе которой выясняется анамнез и симптомы. Проведение перкуссии и пальпации живота позволяет уточнить орган, пораженный болезнью. Сдача урины и крови на биохимические исследования и общий анализ необходимы для определения ферментации печени и уровня билирубина в организме. Эти показатели указывают на застой желчи при обтурации или обструкции протоков.
Также пациент должен пройти ряд обследований при использовании различного оборудования. Ультразвуковое оборудование позволяет осмотреть поджелудочную железу, печень, селезенку и желчный пузырь, выявить нарушения в их работе и конкременты в билиарной системе. При диагностированной обтурации, частичном перекрытии просвета, УЗИ не всегда отображает конкременты.
Рентгенограмма обзорного типа делается при смешанных желчных камнях с вкраплениями кальция, которые не видны на ультразвуке. Рентген не выявляет холестериновые образования в желчных путях.
Холангиопанкреатография ретроградного типа, выполняемая эндоскопически, делается с введением особого контрастного вещества, которое подкрашивает камень и делает его видимым на снимках или мониторах. В таком случае удается обнаружить конкремент, по вине которого произошла обтурация или обструкция холедоха или панкреатического протока.
Часто делается холангиография через вену. При таком обследовании вещество поступает в желчевыводящие пути спустя полчаса. Но не всем пациентам подойдет такой осмотр – противопоказанием является аллергия к компонентам контраста. Информативность холангиографии составляет всего 60%, поэтому ее используют в случаях, когда КТ, УЗИ или холангиопанкреатография дали неполную клиническую картину.
Как лечить камни в желчной протоке?
Лечение желчных камней может быть консервативным или оперативным. Консервативная терапия подразумевает лечение медикаментами и изменение образа жизни, когда пациент добавляет регулярные гимнастические упражнения, соблюдает диету, следит за приемами пищи и ограничивает её количество и состав. Также к немедикаментозной терапии можно отнести литотрипсию ударно-звуковыми волнами, когда конкременты разбиваются на мелкие фрагменты, выводящиеся естественным путем.
Если есть симптомы проблем с выводом веществ наружу, камни можно растворять литолизом, что позволяет восстановить проходимость в желчных протоках. Лекарства для литолиза включают в себя желчную кислоту, урсодезоксихолевую.
Немедикаментозным консервативным способом является использование химических растворов через катетер в желчный проток. Через тонкую трубку в желчный пузырь или холедох вводят около 10 мл особого вещества, растворяющего образования контактным способом. Как правило, это метил-терцбутиловое эфирное вещество, способное устранить до 95% холестериновых конкрементов.
Главным и наиболее надежным способом лечения камней в холедохе является хирургическое вмешательство, которое устраняет все виды нарушений в организме. От открытой полостной операции отказались уже давно в пользу лапароскопического способа, называемого также холедохотомией. При этом вмешательстве проток чистится от камня в зависимости от общей ситуации в билиарной системе пациента. Может быть проведена лапароскопическая ревизия, общая чистка протока или его расширение с последующим удалением образования. Противопоказанием является только малый размер холедоха, который может после операции сузиться до слишком малого просвета.
Бывают ли рецидивы?
Полное выздоровление при поражении билиарной системы жёлчными камнями практически невозможно. Если конкременты находятся в желчном пузыре, то врачи советуют его удалить, поскольку при начале движения камень может перекрыть просвет в протоке и вызвать застой желчи, которой в пузыре может скапливаться до 300 мл. Соблюдение диеты без холестерина в комплексе с физической активностью позволяет сделать желчь более жидкой, но проблемы со стенками пузырного протока и другие патологии возможно спровоцируют рецидив.
Во избежание рецидивов, колик и камнеобразования, необходимо следовать рекомендациям лечащего врача, регулярно делать осмотр билиарной системы, пить медикаменты для защиты печени и желчегонные, заниматься гимнастикой, пить много воды и избегать переедания.
Особенности восстановительного периода
Непосредственно после операции необходимо один день воздержаться от еды. По мере восстановления через пару дней можно вводить в рацион привычные продукты, но только при условии содержания в них небольшого количества холестерина.
Первые два дня пациента беспокоят боли в области проколов от лапароскопии. Врач выписывает лекарства для снятия боли, после употребления которых состояние улучшается и можно есть легко усваиваемые продукты. Это перетертые овощи и нежирная рыба, каши слизистого типа. Вставать и осторожно передвигаться можно уже в первые сутки. После выписки дома также следует контролировать принимаемую еду, исключать жирные продукты, табак и алкоголь. Двигаться нужно ежедневно, но напряжения и зарядка не разрешаются до стабильного восстановления сил. Способность к труду и работе допускается через 3-4 недели.
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=”/youtube/v3/getting-started#quota”>quota</a>.
Источник
У каждого пятого больного желчнокаменной болезнью конкременты обнаруживаются не только в желчном пузыре, но и в его протоках. Камни в желчных протоках возникают путем транспортировки из желчного, где они и образуются. Поэтому практически во всех случаях наличия камней в протоках больным ставится диагноз калькулезный холецистит. Попадание их в протоки и воспаление называется холедохолитиазом.
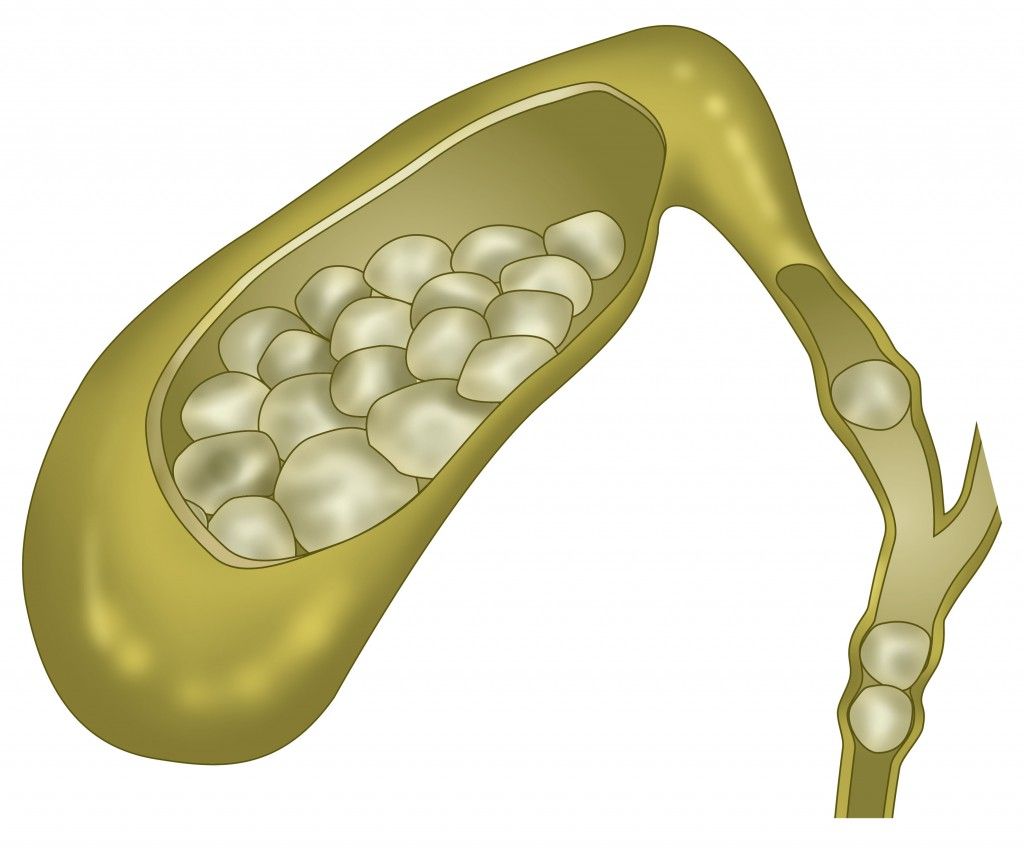
Причина заболевания
Самая частая причина образования камней в желчных протоках – занесение их туда от желчного пузыря. Конкременты в проток желчного попадают разные – маленькие и большие, некоторые могут полностью перекрыть отверстие протока и заблокировать движение желчи.
Большие камни являются редкостью, поскольку их занос намного труднее, чем мелких камней диаметром в несколько миллиметров.
Такие мелки камни впоследствии попадают даже в просвет двенадцатиперстной кишки. Конкременты могут образовываться и после удаления желчного, если на то есть предрасполагающие факторы.
Вторая причина, более редкая, – появление конкрементов в самих жечных протоках после удаления желчного пузыря. Дело в том, что с удалением пузыря не всегда решается основная проблема – нарушение обмена веществ. Поэтому у пациентов повторно могут возникать незначительные по размеру билирубиновые камни, локализующиеся в печеночных протоках и общем протоке.

Их возникновение провоцируется склерозирующим холангитом, врожденными аномалиями протоков, травматической стриктурой.
Зачастую камень еще до операции по удалению пузыря может быть спровоцирован инфекцией (клебсиелла, стрептококк, клостридии), обосновавшейся и в желчевыводящих путях. И даже после того, как пузырь удален, камень еще продолжает формироваться в протоке.
Обычно конкременты желчных протоков невелики, они имеют гладкую структуру и овальную форму, располагаются вдоль протока, толкаемые движением желчи. Застревают они в узких местах, чаще – в фатеровом соске.
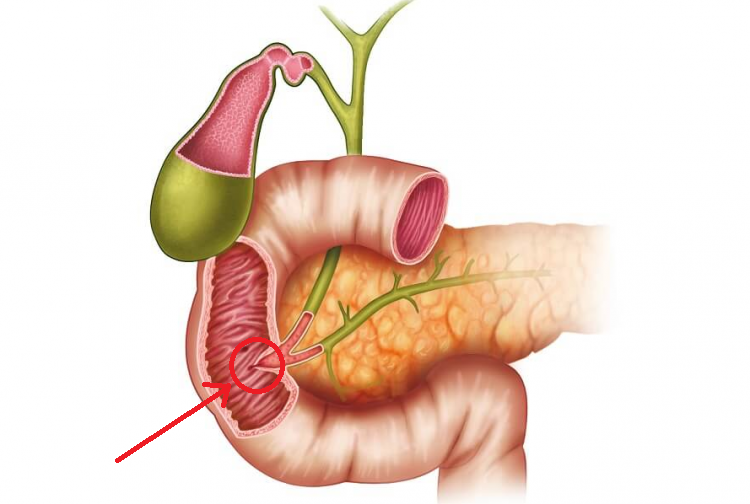
Признаки и диагностика заболевания
Образования в желчных протоках могут долгое время не давать симптомы, если их размер невелик, и они не перекрывают просвет протока. Чаще всего их наличие устанавливают после ультразвукового исследования желчного пузыря, когда пациент обратился в медицинское учреждение с симптомами желчекаменной болезни.
Если желчный пузырь удален, то конкременты дадут о себе знать, когда начнут перекрывать проток.
Симптомы заболевания у восьмидесяти процентов пациентов дают яркую картину, а у остальных признаки могут быть стерты, так называемое «немое» течение заболевания. При явных признаках конкрементов в протоках пациенты испытывают резкие боли в области правого подреберья, которые появляются приступами и снимаются анальгетиками.
При запущенных случаях приступы затяжные, длительные, боль отдает в спину, под лопатку, у больных начинается рвота с желчью. Кал обесцвечивается, а моча наоборот – темнеет и приобретает цвет крепкого чая, ее цвет зависит от степени перекрытия желчного протока.
Постановка диагноза у таких пациентов не вызывает сложности, особенно, если проявляются классические симптомы: печеночные колики и лихорадка. При появлении желтухи необходимо провести дифференциальную диагностику с холестазом, вызванным наличием опухоли, и острым вирусным гепатитом.

При анализе желчи и крови подтверждается наличие инфекции, одновременно проводится определение на чувствительность к антибиотикам. Рентгенограмма органов брюшной полости показывает наличие камней и их расположение в протоке.
Ультразвуковое исследование позволяет определить степень увеличения внутрипеченочных протоков. При необходимости постановки более точного диагноза проводится эндоскопическая холангиография, позволяющая определить количество камней, их размер, форму.
Терапия заболевания
На сегодняшний день выбор оптимальное лечение пациентов с холедохолитиазом во многом зависит от специфики заболевания, выраженности симптомов, наличия осложнений, противопоказаний к тому или иному виду вмешательства. Рассмотрим наиболее часто применяемые методы для удаления камней из протоков.
Лапароскопическое удаление конкрементов
Метод применяется не так давно, однако определенное количество проведенных операций позволило накопить опыт и усовершенствовать методику проведения оперативного вмешательства. Проводится лечение путем доступа через проток желчного пузыря с использованием специального инструментария.
Все манипуляции проводятся под визуальным рентгенологическим контролем, что позволяет получить изображение даже с угловым смещением.
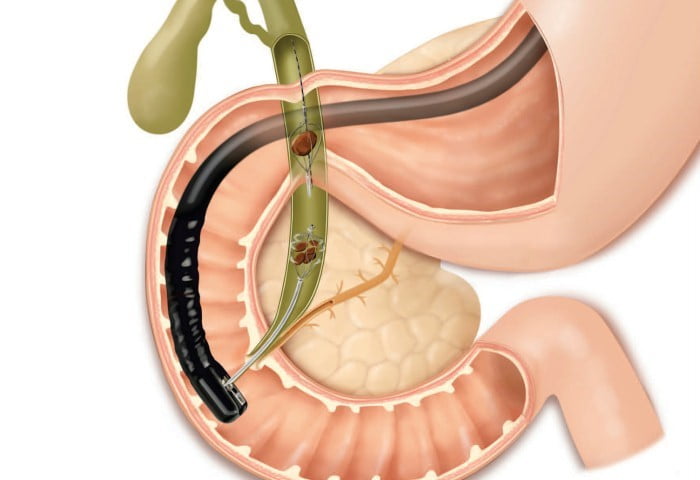
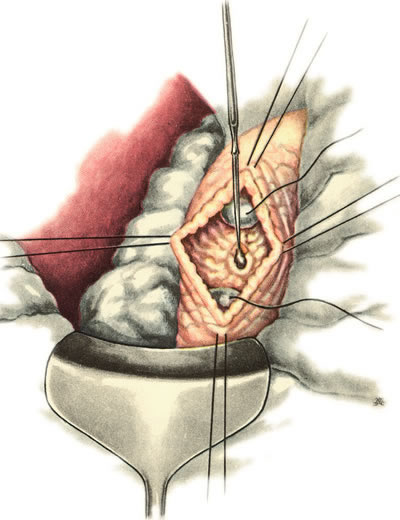
Во время лапароскопии вскрывается проток и происходит удаление камней через отверстие в протоке. Камни попадают в специальную корзинку, которая эвакуируется после окончания операции.
Холедохотомия
Вскрытие желчного протока проводится в том случае, если иное лечение заболевания не принесло желаемого результата. Как показывает статистика, в тридцати пяти процентах случаев удаление камней при лапароскопии не удается, поэтому хирурги прибегают к холедохотомии. Данный вид оперативного вмешательства применяют в том случае, если:
- размер камней намного превышает размер протока (застревание с растягивание протоков);
- не удалось эвакуировать камни с помощью доступа через проток пузыря;
- в протоках диагностировано несколько крупных камней;
- обнаружены так называемые «вколоченные» (ущемленные) конкременты;
- есть противопоказания к применению иных методик лечения.
При вмешательстве открывается доступ к желчным путям, рассекается проток в месте расположения камня и специальными инструментами (ложечкой, зондом или щипцами) камни удаляются из протоков. После проведения операции хирурги удостоверяются в проходимости дуоденального соска, чтобы не возникло стеноза. На две недели ставится дренаж, чтобы инфицированная желчь уходила из организма.

Контактная литотрипсия
Проводится в случае, если пузырь уже удален. Процесс происходит путем совершения пяти разрезов на брюшной стенке, в которые вставляются специальные инструменты для проведения операции (троакар, оптическая система и другие).
Дробление камней проводится твердоимпульсным гольмиевым лазером – наиболее эффективным аппаратом для дробления камней на сегодняшний день. Все лечение занимает около получаса, уже через неделю пациент может отправиться домой.
Некоторое время после операции показан мониторинг протоков на предмет наличия остаточных элементов.
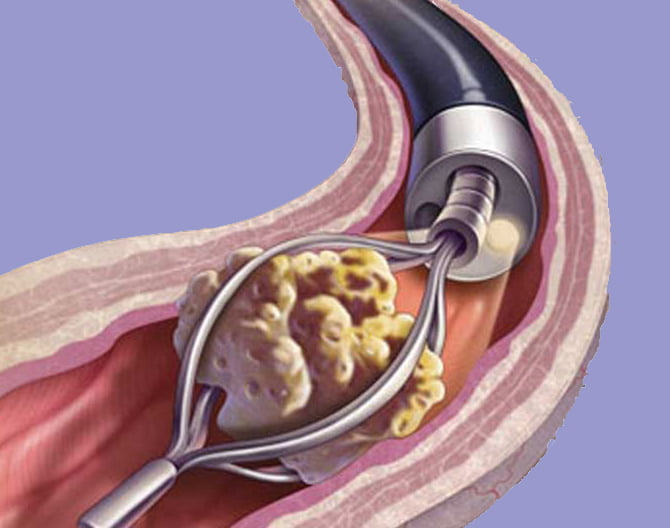
Удаление камней ультразвуком
Лечение с помощью удаления ультразвуком проводится без каких-либо разрезов. При проведении ультразвуковой литотрипсии на камень передаются волны, которые не только воздействуют на него с разных сторон, но и максимально накапливаются в определенной точке, приводя, в конечном счете, к разрушению конкремента.
Длительность операции занимает около сорока минут, при отсутствии осложнений после процедуры больного могут выписать домой в тот же день, или на следующий. Через несколько недель необходимо снова пройти диагностику, чтобы удостовериться в результате процедуры.
Лечение камней в протоках преимущественно хирургическое, хотя на ранних стадиях может применяться и консервативная терапия. Медикаментозное лечение недуга имеет несколько отрицательных особенностей, одна из которых – частые рецидивы конкрементов, неполное растворение камней, возможность их повторного слияния и закупорки протоков.
Именно поэтому врачи советуют подходить к лечению патологии радикальными методами.
Профилактика попадания камней в протоки
Заболевание легче предотвратить, чем лечить.
При повышенном риске образования камней в жёлчном пузыре или протоках, пациенту необходимо проводить профилактические мероприятия:
- В первую очередь это касается питания. В медицине пациентам с камнями в жёлчном пузыре или протоках прописывают «стол №5». Необходимо отказаться от продуктов с большим содержанием жиров и холестерина. Не рекомендуется употреблять жареные, солёные, копчёные блюда. Питаться следует дробно, 5─6 раз в день малыми порциями.
- Для предотвращения появления камней необходимо следить за своим весом. Имеется в виду не только уменьшение калорийности употребляемой пищи, но и занятия физическими упражнениями.
- Следует отказаться от вредных привычек – курения и употребления алкогольных напитков.
- Пациентам с повышенным риском образования конгломератов необходимо внимательно следить за здоровьем. При обнаружении заболеваний желудочно-кишечного тракта необходимо своевременное лечение. Нельзя откладывать терапию. Именно хронические болезни пищеварительной системы чаще всего приводят к появлению конгломератов в жёлчном пузыре и дальнейшему переходу в протоки.
Периодическое плановое обследование также включается в перечень профилактических мероприятий. При регулярном посещения врача заболевание выявляется на ранней стадии развития, что облегчает и ускоряет лечение.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник
Холедохолитиаз – одна из форм проявления желчнокаменной болезни, при которой конкременты обнаруживаются не в желчном пузыре, а в желчных протоках. Чаще всего – в холедохе, общем желчном протоке.
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
- Стеноз терминального (конечного) отдела холедоха.
- Проникновение из двенадцатиперстной кишки некоторых гельминтов (аскариды, кошачья двуустка).
- Выработка желчи с особо высокими литогенными свойствами в некоторых географических регионах (т.н. дальневосточный холедохолитиаз). Механизм образования такой желчи пока неизвестен. В этих случаях холедохолитиаз считается первичным.
- Иногда камни в желчных протоках выявляют спустя некоторое время (несколько месяцев, иногда несколько лет) после холецистэктомии,проведенной ранее. Это могут быть как не обнаруженные до операции и при ее выполнении камни («резидуальные» или «забытые»), так и вновь образованные («рецидивирующий» холедохолитиаз), которые сформировались в желчных протоках уже после хирургического вмешательства из-за нарушений обмена веществ, застоя желчи или наличия инфекции.
Диагностика холедохолитиаза (камней в желчных протоках)
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Ультразвуковое исследование органов брюшной полости (УЗИ) – наиболее доступный метод обследования желчных путей, по сути скриннинг-метод. Чувствительность его на предмет выявления расширения общего желчного протока составляет до 90%. Однако, не всегда специалисту ультразвуковой диагностики удается осмотреть терминальный отдел холедоха (зону слияния общего желчного и панкреатического протоков, и их впадения в двенадцатиперстную кишку), т. е. очень важный для постановки правильного диагноза отдел. Осмотру может мешать газ или жидкость (даже в небольшом количестве), находящиеся в кишке.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
- Эндоскопическое УЗИ (эндосонография). Осмотр проводится специальным эндосонографическим датчиком через просвет желудка и двенадцатиперстной кишки. При таком осмотре эффективность правильной диагностики повышается до 85-100%.
- MPT-холангиография. Точность данного метода исследования составляет до 97%. При выполнении МРТ- холангиографии получают изображение желчного пузыря и пузырного протока, сегментарных, долевых желчных протоков, общего печеночного протока, холедоха и панкреатического протока. Появляется возможность точной визуализации камней в просвете протоков, их сужения или расширения. К большим преимуществам МРТ-холангиографии относится ее неинвазивность и отсутствие необходимости в использовании контрастных веществ.
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
- ЭРХПГ – стандартный способ диагностики холедохолитиаза, в руках опытного врача-эндоскописта эффективен в 90 – 95% случаев. Однако этот метод сопряжён с возможным развитием серьезных осложнений: гиперамилаземии, холангита, панкреатита, забрюшинной перфорации двенадцатиперстной кишки, кровотечения. Поэтому его использование должно быть обоснованным.
- Чрескожную чреспеченочную холангиографию применяют у больных с обтурационной желтухой при невозможности выполнения ретроградной панкреатохолангиографии. При этом под контролем УЗИ или рентгеновской установки через кожу пунктируют расширенный проток правой или левой доли печени. После эвакуации желчи в просвет желчного хода вводят контрастное вещество и выполняют серию снимков. Это позволяет получить четкое изображение желчных путей, определить причину механической желтухи и уровень препятствия.
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
- Компьютерная томография (КТ) брюшной полости используется при подозрении на сдавление желчных протоков извне, или наличия новообразования в их просвете.
- Видеодуоденоскопия – эндоскопическое исследование, при котором используется специальный эндоскоп с боковой оптикой, позволяющий хорошо осмотреть область большого дуоденального сосочка или «фатерова сосочка» (место впадения желчных протоков в двенадцатиперстную кишку). Это очень важное исследование, поскольку иногда причиной холедохолитиаза является патология именно фатерова сосочка (воспаление, рубцовая стриктура, опухоль, или вклиненный конкремент).
Основные проявления холедохолитиаза
Приступ желчной колики.
Конкременты в гепатикохоледохе травмируют его стенку. Повреждение слизистой происходит особенно легко в наиболее узкой части – в области большого дуоденального сосочка. Поэтому главный и самый яркий симптом печеночной колики – это боль. Ощущение боли при холедохолитиазе практически не отличается от колики при холецистолитиазе. Характерна иррадиация её в спину или поясницу. Боль может приобретать опоясывающий характер в том случае, если перекрытие конкрементом произошло в области фатерова сосочка, расположенного в 12-перстой кишке. В таком случае происходит нарушение оттока и желчи, и панкреатического сока, в результате страдает поджелудочная железа.Механическая (подпеченочная) желтуха.
Когда камни обтурируют проток, то в желчевыводящих путях повышается давление, последние расширяются, но закупорка камнем мешает поступлению желчи в кишечную трубку, появляется так называемый ахоличный стул (осветление кала) и темная моча (цвета пива).
Таким образом, развивается механическая желтуха. Затруднение оттока желчи по желчевыводящим путям приводит к тому, что в крови появляется билирубин – желчный пигмент, которым насыщаются ткани больного человека. Кожа человека, его склеры, слизистые оболочки приобретают желтую окраску.Однако полная закупорка и постоянная желтуха при холедохолитиазе бывают не так часто. В то же время любое препятствие оттоку желчи создает благоприятные условия для развития инфекции и воспалительного процесса в протоках. Возникает холангит, который легко развивается на фоне повреждений слизистой оболочки. Вследствие многократной травмы и воспаления могут сформироваться сужения просвета протока на его протяжении и в области большого дуоденального сосочка – стенозирующие холангит и папиллит. Распространение воспалительного процесса вверх, в сторону печени, может привести к тяжелому осложнению: холангиогенному абсцессу печени. Следует также отметить, что диаметр общего желчного протока, конечно, отражает состояние гипертензии в нем, но так бывает далеко не всегда – при нешироких протоках также может образоваться холедохолитиаз. Воспалительный процесс проявляется повышением температуры тела, ознобами, кожным зудом. В типичных случаях холангит сопровождается септической лихорадкой. Менее типичны для холедохолитиаза малые температурные пики, сопровождающие приступы болей.
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
Подробнее об осложнениях холедохолитиаза
1. Холангит. Как говорилось ранее, при наличии камней в желчных протоках инфекция имеет условия для своего развития, это приводит к воспалению – холангиту. При возникновении этого осложнения появляется высокая температура с ознобами и проливными потами, сильные боли в правом подреберье, тошнота, рвота. выраженная общая слабость. Опасность данного осложнения связана с тем, что на фоне развивающейся инфекции нарушается функция печени. Кроме того, если лечение не проводить своевременно, существует опасность формирования абсцесса печени, как говорилось выше, а в дальнейшем – развития общего сепсиса и печеночной недостаточности.
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
3. Острый панкреатит. Общий желчный проток и проток поджелудочной железы у людей в 70% случаев сливаются в одно русло и вместе впадают в 12-перстную кишку. Когда этот общий канал перекрывается камнем (обычно это случается в месте выхода в 12-перстную кишку), то и желчь, и ферменты поджелудочной железы теряют возможность выделяться в кишечник. Происходит повышение давления в желчных и поджелудочных протоках, что приводит к тяжелому осложнению – острому панкреатиту. Острое воспаление поджелудочной железы – очень тяжелое заболевание, часто смертельное. Требуется немедленное хирургическое лечение для того, чтобы устранить это препятствие, а также проведение других лечебных мероприятий.
Камни в желчных протоках – операция
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно у?
