Комбинированные резекция при рака желудке


Книга “Комбинированные операции при раке желудка”
Рак желудка является одним из самых распространенных онкологических заболеваний. В России рак желудка занимает второе место в структуре заболеваемости населения злокачественными новообразованиями.
За последнее десятилетие двадцатого века заболеваемость раком желудка снизилась в России с 44,5 до 33,6 среди мужчин и с 19,6 до 14,8 на 100 ООО населения среди женщин. Однако, несмотря на систематическое многолетнее снижение заболеваемости раком желудка и смертности от него, эта патология остается одной из важнейших медицинских и социально-экономических проблем. Ее важность ярко иллюстрируют те же статистические показатели. Например, в 1999 году в России заболело раком желудка 48,8 тысяч человек, умерло от рака желудка – 45,1 тысяч человек, летальность на первом году после установления диагноза составила 56,9 % (Аксель Е.М., Давыдов М.И., Ушакова Т.Н., 2001).
Неоспоримый факт снижения заболеваемости раком желудка является малым утешением для российских онкохирургов и потому, что все крупные онкологические центры отмечают увеличение как удельного веса, так и общего количества обращений больных в запущенных, распространенных стадиях болезни. В том же 1999 году в России распределение вновь выявленных больных по стадиям было следующим: I—II стадии болезни – 18,1%, III – 31,3%, IV – 42,6%; стадия не установлена у 8,0% больных (Аксель Е.М., Давыдов М.И., Ушакова Т.И., 2001). Кроме того, наблюдается интенсивный рост числа низкодифференцированных форм рака, которые встречаются чуть ли не у половины заболевших.
Вместе с повсеместным уменьшением показателей заболеваемости раком желудка, в течение двух последних десятилетий отмечается увеличение частоты аденокарциномы кардиального отдела желудка и кардиоэзофагеального перехода в странах Западной Европы и в США. Частота этого заболевания увеличивается так интенсивно, как ни одна другая форма опухоли.
На сегодняшний день поиск новых подходов, позволяющих надеяться на улучшение отдаленных результатов лечения, сохраняет свою актуальность. Выбор оптимального варианта лечения больных раком желудка до настоящего времени остается одной из наиболее сложных и дискуссионных проблем у представителей различных онкологических и хирургических школ и направлений.
Наиболее ярким образцом различий подходов в лечении рака желудка традиционно принято считать западную и японскую школы (хотя в последнее время отмечается стойкое схождение позиций этих школ). Примечательны часто противоречивые результаты исследований, проводимых с применением, казалось, одинаковых схем диагностики и лечения.
Неоспорим, впрочем, только тот факт, что до настоящего времени основным и наиболее эффективным компонентом лечения рака желудка остается хирургический.
Хирургическое лечение рака желудка имеет более чем вековую историю. Общепризнано, что приоритет в выполнении дистальной резекции желудка принадлежит Реап (Франция, 1879), Rydygier (Польша, 1880), Billroth (Австрия, 1881). Именно Теодору Бильроту удалось выполнить первую успешную, в плане непосредственных результатов (больная умерла через четыре месяца от рецидива заболевания), резекцию желудка. Первую попытку гастрэктомии сделал Connor (США, 1884); операция закончилась смертельным исходом. Первую успешную гастрэктомию выполнил Schlater (Австрия, 1897).
Особый вклад в развитие хирургии рака желудка сделан отечественными хирургическими школами. Значительную лепту в разработку хирургических подходов и методик внесли почти все видные хирурги прошлого века. Примечательно, что первую резекцию желудка в России выполнил Китаевский (С.-Петербург) в 1881 году, то есть спустя лишь 5 месяцев после Бильрота.
Хирургическое лечение рака желудка не может осуществляться без планомерного использования по соответствующим показаниям различных видов комбинированных гастрэктомий и резекций, что доказано опытом многих отечественных и зарубежных хирургов. При комбинированных операциях очень важно уделять особое внимание сбалансированному подходу в решении вопросов радикализма, безопасности и восстановления функции организма. Даже если резекция при раке желудка является паллиативной, она в любом случае ликвидирует симптомы заболевания и увеличивает срок жизни больного.
Быстрое распространение раковой опухоли желудка в глубину приводит к тому, что не менее чем у одной трети больных, госпитализированных для хирургического лечения, отмечено прорастание опухоли в соседние органы (Мартынюк В.В., Кузнецов А.И., 1985; Mabogunje О.A., Lawrie Y.H., 1985; Denecke Н., 1989). Частота комбинированных операций среди радикальных вмешательств при раке желудка в среднем составляет 12,8-31,0% (Ванцян Э.Н., 1978; Давыдов М.И., Саакян А.М., 1992; Кочегарова А.А. и соавт., 1989; Кухаренко З.М., Баймухамедов А.А., 1994; Аманов С.А. и соавт., 1996).
Первые попытки выполнения комбинированных операций при раке желудка относятся к концу XIX века. В 1890 году Schede впервые успешно осуществил комбинированную операцию с одномоментной резекцией поперечно-ободочной кишки. В отечественной хирургии рака желудка первые комбинированные гастрэктомии выполнил С.Ф. Дерюжинский.
Первыми принципиальными сторонниками выполнения комбинированных операций являлись R.R. Graham (1943), Н. Lefevre (1946), P. Allison и S. Borrie (1949). Учитывая пути лимфооттока от проксимального отдела желудка, они указывали на необходимость спленэктомии и резекции хвоста и тела поджелудочной железы во всех случаях рака кардиального отдела желудка. Таким образом, в середине прошлого века наметилась тенденция к выполнению комбинированных операций по принципиальным соображениям онкологического радикализма, когда вмешательство на желудке при далеко зашедшем раке дополняется удалением зоны вероятного наличия метастазов, включая резекцию смежных органов.
По мнению ряда авторов (Мельников А.В., 1957; Саакян А.М., Давыдов М.И., 1992; Karaesonyi S. et al., 1990; Korenaga D. et al., 1990), комбинированные операции в сочетании с расширенной лимфодиссекцией увеличивают показатели пятилетней выживаемости у больных раком желудка. При этом прогноз заболевания в большей степени определяет полноценно выполненная расширенная лимфодиссекция (Харитонов Л.Г., 1983; Сукач С.Е., 1992; Takahashi Т., 1985; Jirkova A. et al., 1989).
Одним из вариантов комбинированной резекции при раке желудка является левая верхняя абдоминальная эвисцерация, предложенная и внедренная в клиническую практику японскими хирургами в 1980 году (Nishi М., 1993). По мнению этих авторов, обычное хирургическое лечение распространенного диффузного рака желудка, как правило, сопровождается неблагоприятным прогнозом. Это связано с повышенной метастатической активностью опухоли и ее частым имплантационным распространением. При этом иногда, по обстоятельствам, резекции или удалению подвергаются диафрагма, левая доля печени, левый надпочечник и левая почка.
Главным образом левосторонняя верхняя абдоминальная эвисцерация показана больным раком проксимального отдела или средней трети желудка в тех случаях, когда имеется: 1) опухолевая инфильтрация серозного покрова желудка на достаточно большом участке, особенно по большой кривизне или по задней стенке желудка; 2) распространение опухоли по лимфатическим путям на окружающие желудок ткани; 3) прямое врастание рака желудка или опухолевого конгломерата из лимфатических узлов в окружающие желудок ткани и органы, начальная, ограниченная по распространенности диссеминация по брюшине, в том числе малого и/или большого сальников, мезоколон, особенно когда диссеминация ограничена сальниковой сумкой. М. Nishi и его коллеги (1985, 1993) применили данную операцию у 103 из 6 236 больных раком желудка, оперированных с 1960 по 1989 год. Частота послеоперационных осложнений составила 57%. Послеоперационная летальность на протяжении 1 месяца после операции была равна 6,3%, которая не представляется столь высокой при сравнении с показателями летальности после стандартных операций. Однако пятилетняя выживаемость оказалась не так высока, как ожидалось, и составила всего лишь 8%.
Несмотря на это, операция даже тем больным, которые умерли, значительно продлила жизнь и многих пациентов освободила от болевых ощущений.
В зависимости от того, по каким причинам были произведены комбинированные операции, Б.Е. Петерсон (1976) разделял их на следующие группы:
1) вынужденные, по онкологическим показаниям;
2) по «принудительно-онкологическим соображениям», когда макро-морфологических данных для такого расширения операции нет;
3) по «техническим причинам».
Наиболее неблагоприятными в прогностическом отношении являются наблюдения, когда опухоль желудка прорастает в соседние органы. Прогноз значительно лучше у тех больных, у которых имеется воспалительное спаяние желудка с соседними органами и которым одновременно выполнялась комбинированная операция с расширенной лимфодиссекцией.
К.В. Даниельбек (1974) сообщил, что среди больных раком желудка, которым были выполнены комбинированные операции вследствие ошибочной оценки границ опухолевого поражения или по техническим причинам, пять лет прожили 23,6%.
Результаты комбинированных операций при истинном прорастании опухоли в окружающие органы по их данным были малоудовлетворительными. Из 27 больных, у которых имелось истинное прорастание опухоли в соседние органы, 5-летний срок прожил только один.
Большинство хирургов выполняет комбинированные операции по онкологическим показаниям, то есть либо при прорастании опухоли желудка в соседние органы и ткани, либо вследствие обширного метастатического поражения регионарных лимфатических узлов. Однако возможность интраоперационного подтверждения истинного врастания опухоли желудка в соседний орган при срочном гистологическом исследовании весьма сомнительна, и это подразумевает необходимость его удаления для исследования. Достоверное определение истинного врастания рака желудка в соседний орган возможно лишь при гистологическом исследовании методом серийных срезов.
По данным МНИОИ им. Герцена, из 302 комбинированных операций при раке желудка в 73,2% наблюдений вмешательства выполнены при местно-распространенном процессе. При этом плановое гистологическое исследование операционных препаратов дало заключение об истинном прорастании рака желудка в окружающие органы и ткани только в 47,2% случаев. Требует внимания тот факт, что у 19,9% больных после комбинированных вмешательств была выявлена I—II стадии процесса. Таким образом, более чем в 50% наблюдений не представляется возможность дифференцировать истинное опухолевое прорастание от паратуморального воспаления с последующим спаянием с окружающими тканями. Отказ от выполнения комбинированного хирургического вмешательства в подобных ситуациях мог бы лишить пациентов шанса на выздоровление.
При выполнении комбинированных резекций течение раннего послеоперационного периода складывается из особенностей, присущих вмешательствам на каждом из органов. Более того, послеоперационные осложнения, присущие манипуляциям на каждом из органов, могут закономерно вызвать развитие различных осложнений со стороны других составляющих комбинированных вмешательств (вторичная несостоятельность пищеводных анастомозов при развитии острого послеоперационного панкреатита и т.д.).
В современной литературе четко прослеживаются определенные тенденции, характеризующие новые направления в подходах к диагностике и хирургическому лечению рака желудка. Отмечается рост числа больных, которым операции выполняются с расширенной лимфодиссекцией. Увеличивается удельный вес больных, которым производят комбинированные гастрэктомии. Можно говорить о более агрессивном подходе к хирургическому лечению больных раком желудка. Большая группа авторов свидетельствует в пользу расширенных комбинированных операций по поводу рака желудка, не отмечая при этом сколь-либо существенного увеличения частоты послеоперационных осложнений и летальности.
Мы полагаем, что решение проблем расширенных и комбинированных оперативных вмешательств при раке желудка связано с накоплением достаточного хирургического опыта, индивидуализацией в связи с этим тактических и патогенетических подходов к их выполнению. Актуальными остаются вопросы разработки технически простых и надежных способов профилактики ранних послеоперационных осложнений при хирургических операциях по поводу рака желудка и широкого их внедрения в клиническую практику. Широкое внедрение комбинированных вмешательств при раке желудка невозможно без разработки технических аспектов повышения надежности таких соустий, а также формирования принципов патогенетического подхода к выбору конкретных методик их наложения.
Источник
Гастрэктомия — операция, во время которой хирург удаляет желудок и соединяет оставшиеся концы пищевода и двенадцатиперстной кишки. Это достаточно сложное хирургическое вмешательство, после него могут развиваться серьезные осложнения. Но в некоторых случаях, например, при раке, гастрэктомия — единственный способ вылечить человека и спасти ему жизнь.

Наш эксперт в этой сфере:
Врач онколог-хирург, эндоскопист,
заведующий отделением хирургии
Позвонить врачу
Желудок выполняет многие важные функции. В нем вырабатываются пищеварительные ферменты и соляная кислота, происходит всасывание воды и соли. В области дна и тела желудка находятся особые железы, которые вырабатывают фактор Касла — этот фермент способствует усвоению витамина B12 и предотвращает анемию. Соляная кислота убивает болезнетворные бактерии и не дает им проникнуть в кишечник. Поэтому к гастрэктомии прибегают лишь в случаях, когда нет другого выхода, и польза от операции перевешивает риск возможных осложнений.

Показания к гастрэктомии
Основное показание к гастрэктомии — рак желудка. Но не всякая злокачественная опухоль требует полного удаления органа. К гастрэктомии прибегают, если рак распространился по всему желудку или находится в его верхней части. Вместе с желудком удаляют близлежащие (регионарные) лимфатические узлы, сальник — двойной слой брюшины (тонкой пленки из соединительной ткани, которая выстилает стенки брюшной полости и покрывает органы живота),натянутый между печенью, двенадцатиперстной кишкой и желудком.
Иногда, если опухоль успела сильно разрастись, приходится удалять часть кишки, пищевода, поджелудочной железы, селезенку или другие органы, пораженные раком. Такая гастрэктомия называется комбинированной. Она эффективна лишь в случаях, когда рак распространился в соседние органы ограниченно. При множественных метастазах хирургическое лечение неэффективно.
Нередко хирург принимает окончательное решение о том, удалит ли он весь желудок или только его часть, уже в процессе операции, когда удается оценить характер роста опухоли и степень распространения в соседние структуры. У хирургов существует такое правило: если проводится любое хирургическое вмешательство по поводу рака желудка, всегда нужно готовиться к тому, что оно может закончиться гастрэктомией.
У некоторых людей встречаются мутации в гене CDH1. Они приводят к наследственному диффузному раку желудка — опасному заболеванию, при котором опухолевые клетки разбросаны по всему органу, из-за этого опухоль очень сложно обнаружить на ранней стадии. Зачастую носителям мутации рекомендуют выполнить профилактическую гастрэктомию.
Очень редко к гастрэктомии прибегают при других заболеваниях:
- Полипоз желудка.
- Язва, которая расположена в верхней части органа.
- Синдром Золлингера-Эллисона — опухоль в поджелудочной железе, которая производит гормон гастрин. Он заставляет слизистую оболочку желудка вырабатывать много соляной кислоты. Из-за этого в желудке и двенадцатиперстной кишке возникают язвы, которые не поддаются лечению.
Противопоказания
Существуют две группы противопоказаний, из-за которых хирург может отказаться от проведения операции:
- Связанные с онкологическим заболеванием. Если опухоль успела распространиться в организме настолько сильно, что операция не поможет.
- Связанные с плохим состоянием больного: из-за возраста, осложнений, сопутствующих заболеваний.
Подготовка к операции
Перед операцией врач назначает анализы крови мочи, рентгенографию, КТ, МРТ и другие методы диагностики. Они нужны для того, чтобы оценить здоровье пациента, степень распространения рака, определиться с объемом хирургического вмешательства.
У некоторых пациентов в организме есть нарушения, которые требуют коррекции до операции. В таких случаях врач может назначить капельницы с водно-солевыми растворами, переливание крови и кровезаменителей, эритроцитарной массы, препараты для улучшения работы сердечно-сосудистой системы, антибиотики для профилактики инфекций.
Отзывы наших пациентов
Михаилу Львовичу 92 года. Он обратился в клинику «Медицина 24/7» для лечения рака желудка. Проведение хирургической операции и курсов химиотерапии в его возрасте не показано, так как может привести к значительными осложнениям. Для пациента разработан индивидуальный план лечения, включающий сеансы эндоскопической фотодинамической терапии. Достигнут положительный эффект. Кроме того, проведена молекулярно-генетическая диагностика опухоли, которая в будущем позволит подобрать…
читать дальше
Перед нами пример эффективности правильно подобранного лечения. Даже тогда, когда, казалось бы, шансы отсутствуют и никто не может помочь.
У Елены был диагностирован рак желудка IV стадии с метастазами. Лечение включало в себя проведение гастрэктомии и таргетной селективной терапии. Оно дало результаты. По данным последнего обследования, у пациентки признаки заболевания отсутствуют. Несмотря на это, лечение продолжается до полной победы.
«Спасибо огромное! Вы дали…читать дальше
Анна Сергеевна поступила в клинику «Медицина 24/7» в тяжёлом состоянии. На фоне рака желудка у неё была нарушена проходимость пищевода. В клинике её состояние ухудшилось, любой приём пищи был невозможен, началась непрерывная рвота. В ходе обследования обнаружен неоперабельный стеноз.
Было принято решение по проведению стентирования. В ходе процедуры был установлен уникальный стент, длиной 70 сантиметров. Таким образом, просвет…читать дальше
Как проводят гастрэктомию?
Операция продолжается 4–5 часов. Ее проводят под общим наркозом. Желудок может быть удален двумя разными способами:
- Через разрез. К этому подходу прибегают в большинстве случаев.
- Лапароскопически — через проколы в брюшной стенке. Такие операции считаются очень перспективными, они лучше переносятся и позволяют сократить период восстановления. Но ряд врачей и исследователей считает, что нужно провести дополнительные исследования, прежде чем лапароскопическую хирургию можно было бы считать стандартным подходом к гастрэктомии при злокачественных опухолях желудка.
Во время операции врач удаляет желудок и другие пораженные органы. Затем пищевод соединяют с тонкой кишкой.
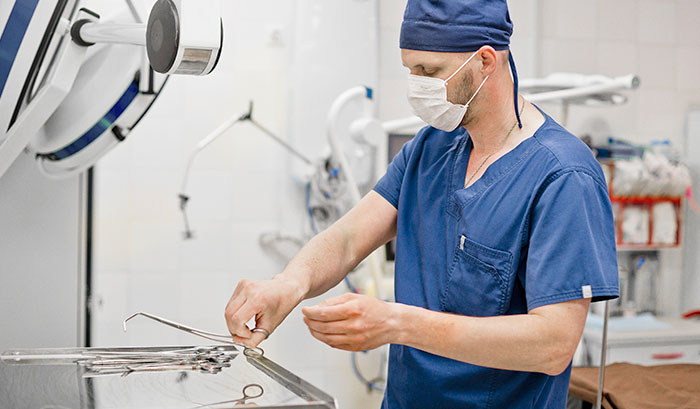
Реабилитация после операции
Пациента, перенесшего гастрэктомию, обычно выписывают из стационара через 7–14 дней. Питание через рот запрещено в течение 3–5 первых дней. Можно лишь смачивать водой губы, чтобы не допустить их сухости. Все это время человек получает растворы питательных веществ внутривенно.
Назначают обезболивающие препараты, лекарства для коррекции нарушений в организме и улучшения работы внутренних органов. Швы ежедневно перевязывают, периодически проводят рентгенографию, чтобы проверить состоятельность швов на пищеводе и кишке.
Возможные осложнения
Риск осложнений после гастрэктомии довольно высок, потому что больные раком желудка — это чаще всего пожилые люди, у которых есть сопутствующие заболевания. Возможные осложнения:
- Инфицирование послеоперационной раны. Для профилактики и лечения этого состояния применяют антибиотики.
- Несостоятельность швов на пищеводе и кишке. Из-за этого содержимое кишечника поступает в брюшную полость, что может стать причиной гибели больного. Для того чтобы устранить это осложнение, приходится прибегать к повторной операции.
- Внутреннее кровотечение — также опасное осложнение, которое должно быть устранено хирургически.
- Непроходимость тонкой кишки.
После гастрэктомии нарушается пищеварение, организму нужно некоторое время, чтобы приспособиться к отсутствию желудка и изменению режима питания. Из-за этого некоторые пациенты сильно теряют вес. Для онкологических больных это особенно опасно.
Распространенное осложнение гастрэктомии — демпинг-синдром. Для нормального пищеварения в тонкой кишке важно, чтобы пища, которая в нее поступает, была хорошо обработана в желудке. Если этого не происходит, раздражение слизистой оболочки пищевым комком провоцирует сильный приток крови к кишке, при этом головной мозг недополучает кровь. Из-за этого после приема пищи человек становится бледным, его кожа покрывается потом, учащается сердцебиение, хочется побыстрее прилечь. После приступа нередко возникает урчание в животе, диарея.
Некоторые советы помогут справиться с неприятными проявлениями демпинг-синдрома:
- Избегайте сладостей. Демпинг-синдром вызывает пища, в которой содержится много сахара и крахмала.
- Ешьте медленно.
- Прилягте и отдохните в течение 25 минут после приема пищи.
- Увеличивайте количество клетчатки в рационе медленно.
- Избегайте супов и других жидких блюд.
- Ешьте чаще и небольшими порциями.
В большинстве случаев симптомы со временем уменьшаются. Если они сохраняются и причиняют сильные неудобства, нужно обратиться к врачу. Выделяют три степени тяжести демпинг-синдрома:
- Легкая. Симптомы возникают 1–2 раза в месяц и проходят самостоятельно в течение 20–30 минут.
- Среднетяжелая. Симптомы возникают 3–4 раза в неделю и сохраняются 1–1,5 часа.
- Тяжелая. Приступы возникают всякий раз во время еды, симптомы сохраняются 2,5–3 часа, человек не может нормально есть.
Желудок необходим для усвоения витаминов B12, D, С. После гастрэктомии в организме может возникать дефицит этих веществ, что чревато анемией (признаки: бледность кожи, слабость, головокружение, головные боли),снижением сопротивляемости организма к инфекциям, ослаблением костей и мышц.
Жизнь после гастрэктомии
Для того чтобы организм полностью «привык» к отсутствию желудка, может потребоваться от нескольких месяцев до двух лет. После операции придется внести некоторые изменения в рацион:
- О трехразовом питании отныне стоит позабыть. Есть нужно 6 раз в течение дня небольшими порциями.
- Во время еды нельзя пить. Между приемами жидкости и пищи должно проходить не менее часа.
- Сразу после гастрэктомии нельзя есть продукты с высоким содержанием клетчатки: хлеб из цельного зерна, макароны, рис, горох, фасоль, чечевицу, овес. Их присутствие в рационе нужно наращивать постепенно.
- Некоторые люди после операции перестают усваивать молочный сахар — лактозу. После употребления молока у них возникает вздутие живота, диарея.
- Из-за демпинг-синдрома придется отказаться от сладкого.
- Возможно, врач порекомендует принимать витамины D, C, B12.
Материал подготовлен врачом-онкологом, заведующим хирургическим отделением клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Если вы ищете хорошего хирурга в Москве, обратитесь за помощью к специалистам клиники «Медицина 24/7». У нас работают опытные врачи, а операционные оснащены современным высокотехнологичным оборудованием. Это позволяет нам успешно выполнять многие сложные хирургические вмешательства. Свяжитесь с нами.
Источник
