Лапароскопия желчного пузыря шалимова
Этапы и техника лапароскопической холецистэктомии
а) Показания для лапароскопической холецистэктомии:
– Плановые: симптоматическая желчнокаменная болезнь.
– Противопоказания: значительные внутрибрюшные спайки, подозрение на злокачественный процесс.
– Альтернативные операции: обычная открытая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: ультразвуковое исследование, гастроскопия, возможна внутривенная холангиография, контрастное исследование желудка (исключение язв и грыжи пищеводного отверстия диафрагмы).
– Подготовка пациента: назогастральный зонд при остром холецистите или холедохолитиазе, периоперационная антибиотикотерапия при холецистите, холедохолитиазе, а также у пациентов старше 70 лет.
в) Специфические риски, информированное согласие пациента:
– Желчеистечение, желчный свищ (0,5% случаев)
– Перитонит (0,1% случаев)
– Пропущенный камень (1% случаев)
– Повреждение желчного протока (0,3% случаев)
– Повреждение печени, двенадцатиперстной кишки или ободочной кишки (0,1% случаев)
– Повреждение сосудов (воротная вена, печеночная артерия; 0,1% случаев)
– Абсцесс (0,2% случаев).
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине (может потребоваться рентгенопрозрачный стол).
е) Доступ для лапароскопической холецистэктомии. В общей сложности четыре троакара, расположенные выше пупка и в правом верхнем квадранте брюшной стенки.
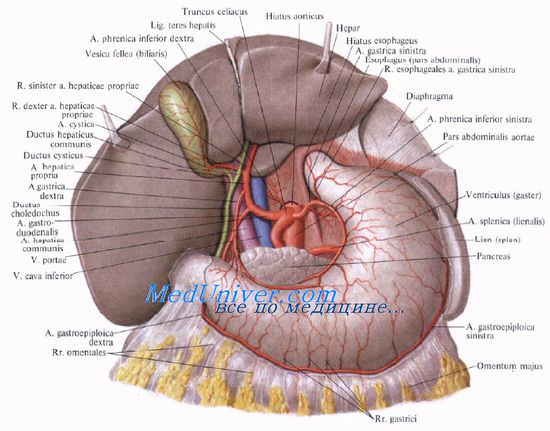
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
ж) Этапы лапароскопической холецистэктомии:
– Положение троакаров
– Захват желчного пузыря
– Открытие треугольника Капо
– Диссекция треугольника Кало
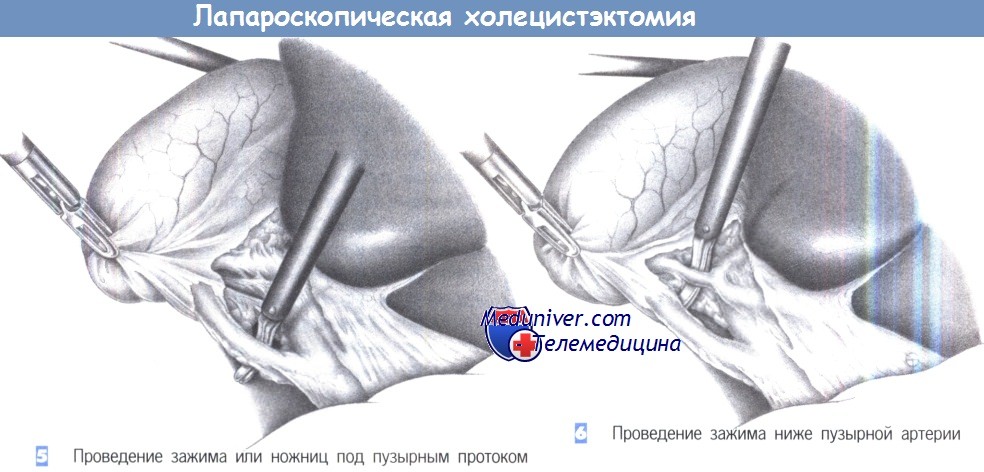
– Проведение зажима или ножниц под пузырным протоком
– Проведение зажима ниже пузырной артерии
– Клипирование и пересечение пузырного протока
– Клипирование и пересечение пузырной артерии
– Ретроградная диссекция желчного пузыря
– Гемостаз ложа желчного пузыря
– Извлечение желчного пузыря
– Закрытие швом надпупочного разреза
– Дренаж
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Ход желчного протока очень вариабелен.
– Предупреждение: опасайтесь спутать общий или правый печеночный проток с пузырным протоком, а правую печеночную артерию с пузырной артерией.
– Мелкие желчные протоки могут впадать непосредственно в желчный пузырь и должны перевязываться с прошиванием.
и) Меры при специфических осложнениях:
– Послеоперационное выделение желчи по дренажу: обычно из-за мелкого дополнительного желчного протока в ложе желчного пузыря. Оставьте дренаж и придерживайтесь выжидательной тактики; может потребоваться назобилиарное дренирование желчных протоков или эндоскопическая установка временного стента.
– При неясных послеоперационных ситуациях выполняйте ЭРХПГ.
к) Послеоперационный уход после лапароскопической холецистэктомии:
– Медицинский уход: удалите назогастральный зонд в день операции, удалите дренажи на 2-3 день.
– Возобновление питания: небольшие глотки жидкости с 1-го дня, затем быстрое расширение диеты.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 3-7 дней.
л) Оперативная техника лапароскопической холецистэктомии.
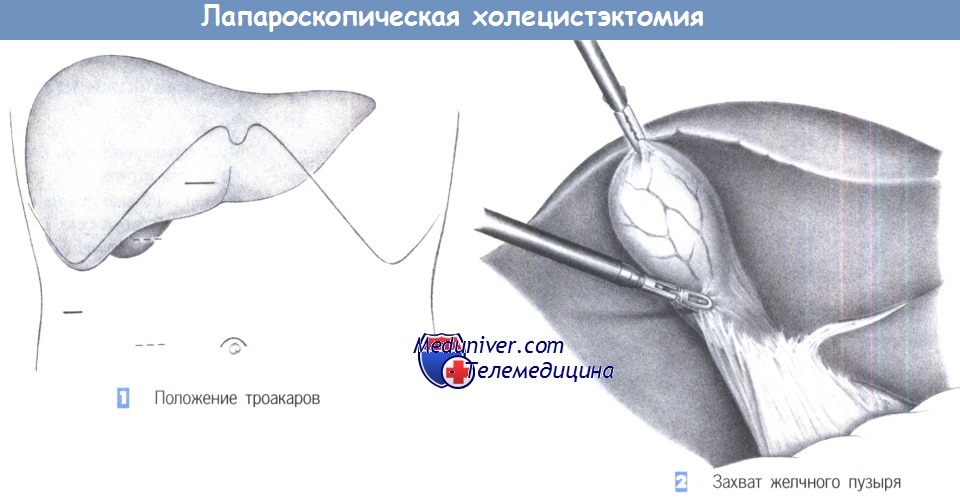
1. Положение троакаров. Для лапароскопической холецистэктомии требуется в общей сложности четыре троакара, из которых первый вводится над пупком, а три последующие – по линии правого подреберного разреза (верхний парамедианный, правый подпеченочный латеральный и справа над желчным пузырем, или альтернативно, справа на уровне пупка в парамедианном положении).
После полукружного разреза справа и выше пупка, края кожного разреза поднимаются двумя зажимами для операционного белья для введения иглы Вереша. Правильное положение иглы Вереша проверяется аспирацией, инстилляцией изотонического солевого раствора и «тестом с каплей». Как только подтверждается, что игла находится в правильном положении, накладывается пневмоперитонеум. После создания пневмоперитонеума через троакар может быть введена оптическая система. Операция начинается с осмотра брюшной полости для выявления каких-либо спаек и признаков патологических изменений.
Три других троакара вводятся под прямым лапароскопическим контролем в таком порядке: правый верхнесрединный (размер 10 мм), параректальный ниже правого подреберного края (размер 10 мм; альтернативно – на уровне пупка) и правый подреберный латеральный (размер 5 мм). Ассистент вводит зажим через подпеченочный 5-мм троакар, чтобы захватить желчный пузырь и отвести его краниально.
2. Захват желчного пузыря. После захвата желчного пузыря за дно зажимом пузырь и печень оттягиваются краниально. Теперь хирург может вставить зажим через левый троакар и ножницы через правый верхний троакар. Следующий шаг – четкая идентификация треугольника Кало, где и будет выполнена последующая диссекция.
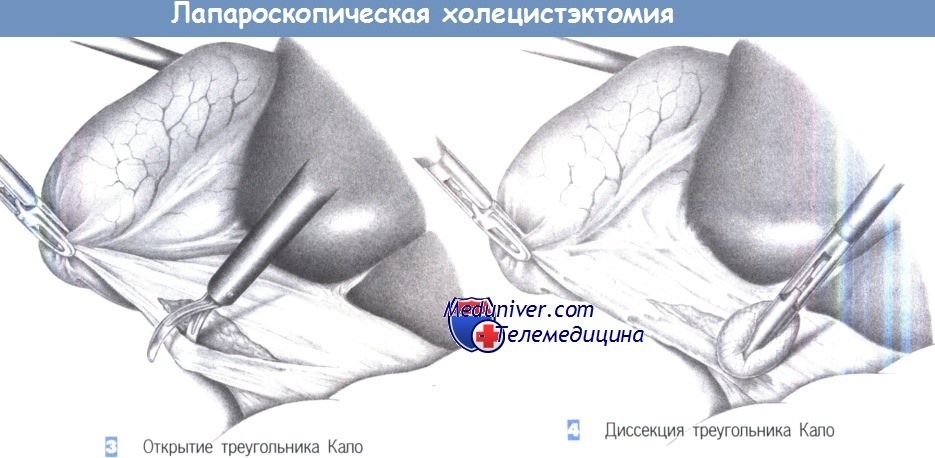
3. Открытие треугольника Кало. Тракция желчного пузыря позволяет отвести его краниально. Хирург захватывает шейку желчного пузыря зажимом, находящимся в левой руке и отводит ее в краниальном направлении. Это натягивает брюшину в области треугольника Кало, что облегчает ее рассечение.
4. Диссекция треугольника Кало. Треугольник Кало расправляется краниально под натяжением и теперь может быть тупо обработан марлевым тупфером или ножницами. Волокнистые структуры должны быть разделены под контролем зрения. Хорошую визуализацию гарантирует тщательный гемостаз, достигаемый с помощью коагуляции.

5. Проведение зажима или ножниц под пузырным протоком. Как только пузырный проток будет идентифицирован, под него подводится диссектор или ножницы для отделения от общего желчного протока. Последний должен быть выделен на протяжении не менее 1 см на половину своей окружности. Слияние пузырного протока с печеночным протоком должно быть также четко идентифицировано. Если идентификация сомнительна, обязательно выполнение операционной холангиографии. Это также касается всех случаев неясной анатомической ситуации или подозрения холедохолитиаза.
6. Проведение зажима ниже пузырной артерии. Как только обнажается пузырный проток, идентифицируется пузырная артерия. Необходимо исключить любую возможность клипирования правой печеночной артерии.
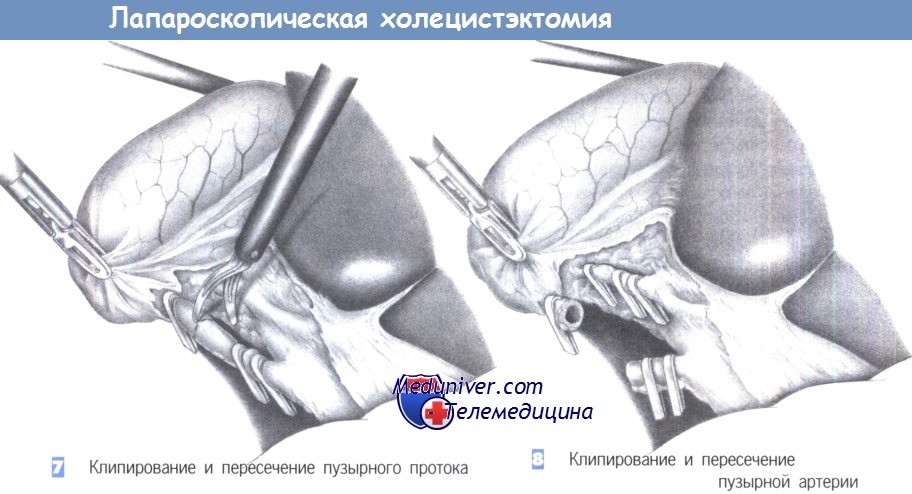
7. Клипирование и пересечение пузырного протока. После четкой идентификации пузырного протока он закрывается двумя клипсами проксимально и одной клипсой – дистально. Клипсы должны находиться на расстоянии 0,5 см друг от друга. Пузырный проток пересекается ножницами между клипсами под визуальным контролем.
8. Клипирование и пересечение пузырной артерии. Пересечение пузырной артерии происходит таким же образом. Она закрывается проксимально двумя и дистально – одной клипсой. Расстояние между ними должно составлять не менее 0,5 см. Сосуд может быть без риска пересечен между клипсами ножницами. Особое внимание должно быть обращено на то, чтобы четко идентифицировать правую печеночную артерию и избежать ее сужения или случайного повреждения.
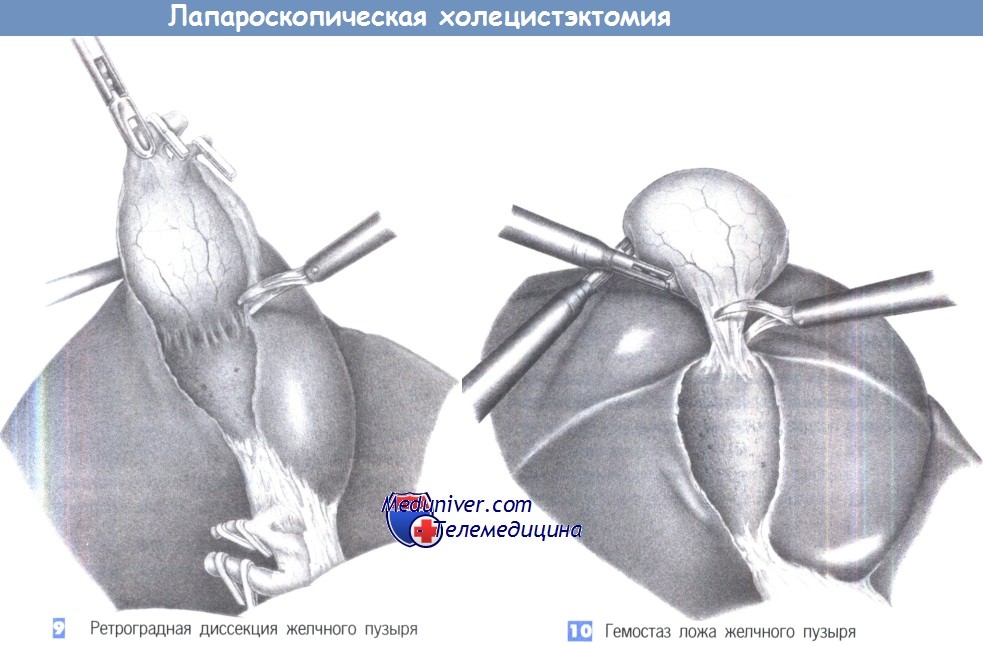
9. Ретроградная диссекция желчного пузыря. Когда пузырный проток и пузырная артерия пересечены и перекрыты клипсами, желчный пузырь постепенно отделяется от своего ложа при небольшой краниальной тракции. Нужно быть внимательным, чтобы выявить любые добавочные желчные протоки и крупные сосуды, которые следует перекрыть клипсами. На небольшие источники кровотечения можно воздействовать диатермией.
10. Гемостаз ложа желчного пузыря. Диссекция желчного пузыря продолжается до тех, пока он не будет связан с краем печени только узким тяжом, который используется, чтобы удерживать ложе желчного пузыря под краниальным натяжением, что позволяет выполнить тщательный гемостаз на нижней поверхности печени. Проверяется каждый отдельный источник кровотечения. Нижняя поверхность печени осматривается для выявления любых добавочных желчных протоков. Если есть какое-нибудь сомнение, накладываются дополнительные клипсы. По завершении гемостаза последний тяж, соединяющий желчный пузырь с печенью, разделяется ножницами с коагуляцией.
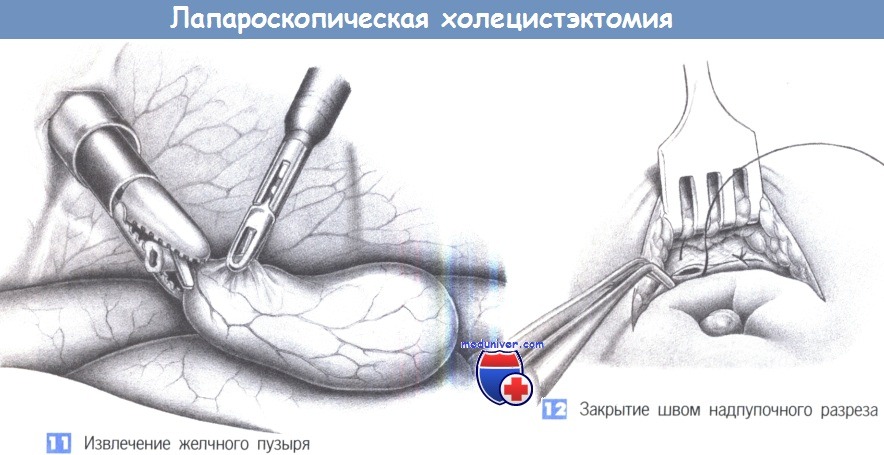
11. Извлечение желчного пузыря. Когда желчный пузырь полностью отделен, производится подготовка к извлечению его через надпупочный троакар при помощи прочного захватывающего зажима (щипцы типа «крокодил»). Затем щипцы вводятся по троакару, чтобы расширить место входа троакара для облегчения извлечения желчного пузыря. Чтобы удалить крупные конкременты или фрагментировать их путем прямой литотрипсии, иногда требуется вскрытие желчного пузыря в стерильно обложенной троакарной ране при его извлечении. Необходимо соблюдать особую осторожность, чтобы не оставить небольшие фрагменты желчного пузыря или маленькие конкременты в брюшной полости.
Если желчный пузырь был вскрыт во время диссекции и желчные камни попали в брюшную полость, то каждый камень должен быть обнаружен и удален. Избегать оставления каких-либо конкрементов необходимо потому, что это может привести к последующему развитию абсцессов. В отдельных случаях, когда никаким образом невозможно удалить камни полностью, требуется переход на лапаротомию.
12. Закрытие швом надпупочного разреза. Чтобы избежать формирования грыжи, надпупочный разрез, который был расширен при извлечении, закрывается под контролем зрения глубокими апоневротическими швами.
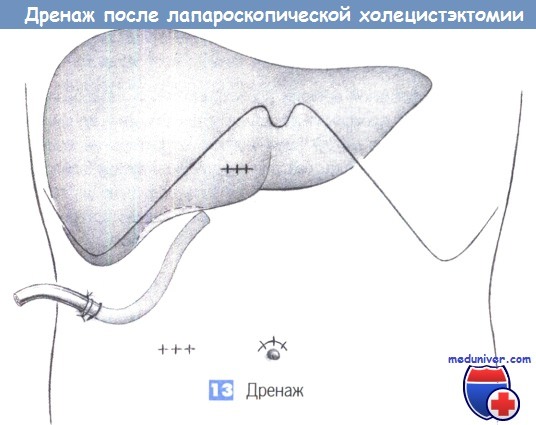
13. Дренаж. Операционное поле может дренироваться через правый подпеченочный троакарный канал дренажом Easy-flow, который удаляется самое позднее, через 48 часов.
14. Видео уроки по лапароскопической холецистэктомии. Рекомендуем:
- Видео анатомии лапароскопической холецистэктомии
- Видео техники и этапов лапароскопической холецистэктомии
- Видео лапароскопического удаления желчного пузыря при ожирении
– Также рекомендуем “Этапы и техника ревизии общего желчного протока”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник
Лапараскопия желочного плюсы и минусы.
Лапароскопия желчного пузыря: показания к операции, проведение, реабилитация после:
Лапароскопия желчного пузыря прочно вошла в число наиболее используемых методов лечения современной медицины. Холецистэктомия (удаление желчного пузыря) проводится уже более ста лет, но только с конца прошлого столетия произошел настоящий прорыв в хирургической технике — освоение эндоскопического удаления желчного пузыря.
оличество больных воспалительными процессами в желчевыводящих путях, в том числе, с камнеобразованием, неуклонно растет, причем патология затрагивает не только пожилое население, но и людей трудоспособного возраста. Во многом рост заболеваемости связан с образом жизни, пищевыми пристрастиями, вредными привычками современного человека.
Консервативное лечение желчнокаменной болезни и холецистита проводится, но единственным способом раз и навсегда решить проблему можно считать хирургическую операцию. До недавнего времени основным методом оперативного лечения была открытая холецистэктомия, которую постепенно вытесняет лапароскопия.
Лапароскопическое удаление желчного пузыря имеет ряд преимуществ перед классической операцией — малая травматизация тканей, быстрая реабилитация и восстановление трудоспособности, прекрасный косметический результат, минимальный риск осложнений. Больных женского пола лапароскопия привлекает эстетической стороной лечения, которая кардинально отличается от таковой после открытой операции. Ходить с крупным, заметным глазу рубцом в правом подреберье или и вовсе по средней линии живота никому не хочется, поэтому пациенты сами стремятся пройти именно лапароскопию.
Среди больных с поражениями желчного пузыря и желчевыводящих путей большинство — женщины, а в последнее время наблюдается «омоложение» патологии, поэтому отсутствие рубцов на животе — очень важный момент с точки зрения эстетики проведенного лечения. После лапароскопии остаются едва заметные рубчики в местах введения троакаров, которые со временем исчезают совсем.
По мере накопления опыта проведения лапароскопических операций и анализа их результатов уточнены и расширены показания к этому виду лечения, описаны разнообразные методики удаления желчного пузыря, сформулирован список осложнений и противопоказаний. На сегодняшний день лапароскопия желчного пузыря по праву считается «золотым стандартом» в лечении холециститов и желчнокаменной болезни.
Показания и противопоказания к операции
Статистика свидетельствует, что частота лапароскопии по поводу патологии желчевыводящих путей неуклонно растет. Некоторые исследователи объясняют этот факт чрезмерным увлечением лапароскопическим методом, когда часть операций проводится по «сомнительным» показаниям, то есть пациентам, которые не нуждаются на данный момент в оперативном лечении. С другой стороны, те же статистические данные говорят о том, что частота желчнокаменной болезни и холециститов во всем мире постоянно увеличивается, а это значит, что рост числа вмешательств вполне закономерен.
Показания к лапароскопической холецистэктомии почти такие же, как и при открытой операции иссечения желчного пузыря, хотя в начале освоения метода они были ограничены. Тот же острый холецистит не брались оперировать лапароскопически, предпочитая открытую операцию как менее рискованную. Сегодня до 80% больных острым воспалением пузыря проходят малоинвазивное лечение.
Отмечено, что исход вмешательства и вероятность осложнений зависят от опытности хирурга, поэтому чем грамотнее и квалифицированнее специалист, тем шире у него показания для лапароскопической холецистэктомии и тем меньше препятствий он видит для использования именно этой методики.
Накопленный опыт и анализ результатов лапароскопии позволяет рекомендовать ее широкому кругу больных с:
- Хроническим калькулезным холециститом, сопровождающимся воспалением стенки органа и камнеобразованием;
- Острым холециститом с конкрементами или без них;
- Холестерозом пузыря;
- Полипозом;
- Носительством камней (бессимптомная желчнокаменная болезнь).
Главная цель процедуры — удалить патологически измененный желчный пузырь, а калькулезный холецистит — самая частая причина таких вмешательств. Размеры камней, их количество, продолжительность заболевания не должны быть определяющими в выборе варианта операции, поэтому при прочих равных условиях предпочтительна именно лапароскопия.
Можно ли считать бессимптомное носительство камней в желчном пузыре поводом к лапароскопии? Этот вопрос продолжает обсуждаться. Часть хирургов рекомендуют наблюдение, пока симптоматики нет, а другие настаивают на удалении пузыря с камнями, мотивируя это тем, что рано или поздно может возникнуть приступ желчной колики, острый холецистит, пролежень в стенке пузыря от длительного нахождения в нем конкрементов, и тогда операция будет показана в срочном порядке. Плановая лапароскопия менее рискованна и дает меньше осложнений, поэтому есть смысл все же избавляться от уже пораженного органа, ведь камни сами собой не исчезнут.
Противопоказания к лапароскопии желчного пузыря бывают абсолютными и относительными, общими или местными. К абсолютным противопоказаниям относят:
- Декомпенсированные заболевания сердечно-сосудистой системы, легких, печени и почек, которые препятствуют оперативному лечению и наркозу в принципе;
- Тяжелые расстройства свертывания крови;
- Беременность большого срока;
- Доказанный рак пузыря или протоков;
- Плотный инфильтрат в зоне шейки пузыря;
- Некротические процессы в желчном пузыре и протоке, разлитой перитонит.
Лапароскопия не рекомендуется больным с имплантированным кардиостимулятором, она не производится при гангренозных формах холецистита, а также при формировании свищей между желчевыводящими путями и кишечником.
Местные противопоказания могут быть известны еще на этапе планирования вмешательства либо обнаруживаются непосредственно при осмотре зоны операции. Так, препятствовать лапароскопии могут обильные спайки и рубцовые изменения, внутрипеченочная локализация желчного пузыря, неопластический рост, который не доказан на предоперационном этапе.
В числе относительных противопоказаний:
- Носительство конкрементов в желчных протоках, воспаление ходов;
- Острое воспаление поджелудочной железы;
- «Фарфоровый» желчный пузырь (склерозированный с атрофией стенки);
- Цирроз печени;
- Острый холецистит, когда прошло больше 3 дней с момента его начала;
- Ожирение крайней степени;
- Перенесенные ранее вмешательства в зоне планируемой лапароскопии, которые могли вызвать сильный спаечный процесс.
Относительные противопоказания позволяют произвести операцию, но с определенными рисками, поэтому они учитываются индивидуально для каждого пациента. Наличие препятствий к лапароскопии не означает, что больному не будет проведено лечение. В таких случаях оно будет состоять в открытой операции, дающей возможность хорошего обзора оперируемой области и более радикального удаления тканей (при раке, например).
Подготовка к лапароскопии
- Анализы крови и мочи — за неделю-10 дней до запланированной даты операции;
- Флюорография;
- Исследование гемостаза;
- Определение групповой и резус-принадлежности;
- Анализы на сифилис, ВИЧ, вирусные гепатиты;
- ЭКГ (по показаниям и людям старшего поколения);
- Ультразвуковое исследование органов живота, обязательно тщательно осматривается зона предстоящего вмешательства — пузырь, протоки, печень;
- Рентгеноконтрастное исследование желчевыводящей системы — холангиография, цистография, холангиопанкреатография.
Перечисленные исследования можно пройти по месту жительства до госпитализации. Завершив их, обязательно следует проконсультироваться у терапевта, который, исходя из общего состояния больного и результатов объективных обследований, может разрешить операцию либо обосновать ее невозможность.
Для облегчения течения послеоперационного периода полезно соблюдать диету и делать специальные упражнения, о которых расскажет терапевт в поликлинике. Соблюдение режима питания — одно из главнейших условий успешности операций на органах брюшной полости.
После прибытия в больницу за один-два дня до выбранной даты лапароскопии пациенту рекомендуется принимать легкую пищу, исключающую запоры и газообразование. Последний прием пищи — не позднее 19 часов накануне операции. Вода исключается тоже, но допустимо выпить несколько глотков, если ими необходимо запить медикаменты.
В день вмешательства пациенту нельзя ни пить, ни есть. Накануне вечером и с утра до лапароскопии проводится очищение кишечника с помощью клизмы, поскольку наложение пневмоперитонеума и манипуляции в животе не совместимы с заполненным или раздутым кишечником.
Перед сном накануне лапароскопии больной принимает душ, сбривает волосы с живота, переодевается. При сильном волнении показаны легкие седативные препараты.
Операцию проводят под общим наркозом, заключающемся во введении внутривенно анестетиков с последующей интубацией трахеи для искусственной вентиляции легочной ткани.
Диетический стол № 5: меню и продукты. Эта диета хороша как до мента оперативного вмешательства так после спустя 5 дней после операции.
Показания к применению
- хронические гепатиты, вне обострения;
- хронические холециститы;
- холециститы при выздоровлении;
- цирроз печени, если нет недостаточности функции;
- желчнокаменная болезнь;
- острые гепатиты и холециститы в период выздоровления;
- кроме того, диету 5 назначают, если нет выраженной патологии кишечника.
Суточный рацион (энергетическая ценность и химический состав):
- белки – до 80 гр. (50% из которых животного происхождения);
- жиры – до 80-90 гр. (30% из которых растительного происхождения);
- углеводы – до 400 гр.;
- жидкость 1,5 – 2 литров минимум;
- общая энергетическая ценность – приблизительно 2400 – 2800 ккал (рассчитать блюдо на калькуляторе калорий);
- Употребление соли не более 10 г.
подробное описание здесь –
https://vseopecheni.ru/dieticheskoe-pitanie/stol-5/
Техника лапароскопической холецистэктомии
техника лапароскопического удаления желчного пузыря
Лапароскопическое удаление желчного пузыря включает в несколько этапов:
- Введение в брюшную полость газа.
- Введение эндоскопического инструментария через проколы (троакары с ножами, щипцами), осмотр структур оперируемой области.
- Выделение пузыря, протоков, сосудов и их пересечение, отделение пузыря от ложа в печени.
- Извлечение отделенного органа наружу, ушивание кожных проколов.
Операция проводится под общим наркозом, в желудок устанавливается зонд, а для профилактики инфекционных осложнений непосредственно перед вмешательством вводят антибиотики (чаще цефалоспорины).
Для выполнения операции пациента укладывают на спину с разведенными руками, оперирующий хирург становится слева от него или между разведенными в стороны ногами (французская поза). Классически используют 4 троакара, в технически сложных случаях может потребоваться пятый, а при простых неосложненных холецистэктомиях для улучшения косметического результата хирург может ограничиться тремя.
Для обеспечения обзора органов в оперируемой области в живот вводится углекислый газ, приподнимающий брюшную стенку, а затем — троакары (полые металлические трубки с манипуляторами, камерой, световодом).
места введения троакаров при лапароскопической операции
Первый троакар с видеокамерой вводится в околопупочной области по средней линии, с его помощью врач осматривает органы. Второй троакар проходит в эпигастрии, максимально близко к нижнему краю грудины. Третий и четвертый троакары носят дополнительный характер, их вводят по среднеключичной и передней подмышечной линиям ниже правой реберной дуги. Пятый троакар применяют при необходимости отодвинуть печень и помещают его в левом подреберье.
После установки инструментария хирург осматривает печень и зону желчного пузыря, выделяет последний, при необходимости рассекая спайки коагулятором. Чтобы отодвинуть печень может быть введен ретрактор через пятый прокол брюшной стенки.
Рассечение брюшины производят дистальнее по отношению к общему желчному протоку, что предупреждает травмирование печеночных ходов, затем смещают клетчатку и брюшину к печеночно-двенадцатиперстной связке, открывая пузырный проток и артерию, которые очищаются от жира и соединительной ткани и готовятся к пересечению и перевязке.
Чрезвычайно важно аккуратно выделить область шейки желчного пузыря без повреждения печеночных артерий и протоков. Для этого отделяют пузырь по всей его окружности, не рассекая проток. Хирург следует двум главным правилам: не пересекать ни одну трубчатую структуру этой зоны, пока точно не будет установлено, что она собой представляет, и убедиться, что к выделенному пузырю идут два образования — собственный проток и питающая артерия.
На пузырный проток перед пересечением помещаются металлические клипсы соответствующего размера, а затем он отрезается ножницами. Пузырь помещается в пластиковую емкость, доставленную в живот через пупочный троакар, а затем извлекается наружу.
Лапароскопия камней желчного пузыря проводится по тем же принципам, что и обычное удаление органа. Если конкременты находятся в пузыре, то их удаляют вместе с органом. При обструкции общего желчного протока применяют холедохоскоп и дренажи для очищения протоков. Операция сложная и требует от хирурга умения накладывать эндохирургические швы.
В части случаев прямо во время лапароскопии возникает необходимость в переходе к открытой операции. Она может быть вызвана:
- Неясной анатомией в оперируемой области;
- Невозможностью выделить элементы пузыря, протоки и сосуды из-за сильного спаечного поражения;
- Обнаружением в ходе операции онкологической патологии, требующей расширенного доступа;
- Развитием осложнений во время лапароскопии (травмирование структур пузыря, печени, кровотечение и др.).
Время до момента, когда хирург решает перейти к открытой холецистэктомии, не должно быть слишком велико. Если от начала выделения протока пузыря прошло полчаса, а результат не достигнут, то следует переходить к лапаротомии, признав дальнейшую лапароскопию нецелесообразной и сохранив силы и эмоциональную устойчивость для последующей лапаротомии.
Переход к открытой операции нельзя считать «поражением» хирурга, признаком его недостаточной квалификации или профессионализма, так как подобные решения принимаются тогда, когда все технические возможности лапароскопии исчерпаны и нужно предотвращать серьезные и даже фатальные осложнения.
Швы после лапароскопии желчного пузыря накладываются на кожные проколы. Ввиду отсутствия большого разреза и шва достигается прекрасный косметический результат, облегчается течение послеоперационного этапа и реабилитации.
Послеоперационный период и осложнения
Послеоперационный период при лапароскопии желчного пузыря кардинально отличается от такового в случае открытой холецистэктомии благодаря несомненным преимуществам метода в виде малой травматичности и отсутствия большого разреза.
Уже в первые сутки после вмешательства больной может активизироваться физически, нет нужды в постельном режиме. Отсутствие боли и спазма мышц живота дает возможность избежать применения наркотических анальгетиков. Перистальтика кишечника восстанавливается в первые часы после лапароскопии, максимум — к концу первых суток.
Ранняя активизация и восстановление работы кишечника препятствует развитию застойной пневмонии и расстройств стула. Антибиотики назначаются только тогда, когда операция проводилась по поводу острого воспаления пузыря либо в процессе лапароскопии была нарушена герметичность органа. При неосложненном течении послеоперационного этапа нет нужды в инфузионной терапии.
Реабилитация после лапароскопии длится не более двух недель. В большинстве случаев на 3-4 день пациент может покинуть стационар, реже выписка происходит к концу первой недели. К обычной жизни, работе, занятиям спортом можно возвращаться спустя неделю-две после операции. К этому сроку заживают лапароскопические отверстия, и риск осложнений сводится к нулю.
Осложнения при лапароскопии желчного пузыря хоть и редко, но все же случаются. Среди них наиболее частыми считаются кровотечения, повреждения печеночных и общего желчного протока, прободение стенок желудка либо тонкого кишечника, инфекционно-воспалительные процессы.
Среди наиболее серьезных осложнений послеоперационного периода отмечают истечение желчи, которое возможно при недостаточно тщательном клипировании пузырного протока. При диагностике желчеистечения устанавливаются дренажи, и больной наблюдается. Возможна повторная операция при подозрении на перитонит или повреждение печеночных желчных ходов.
Принимать пищу после лапароскопии разрешается со вторых суток, в первый послеоперационный день лучше ограничиться жидкостью, чтобы не нагружать пищеварительный тракт и не «смазать» симптоматику возможных осложнений. Диета после лапароскопии исключает употребление жирных, жареных блюд, копченостей, газированных напитков. Показаны овощные бульоны, легкие супы, нежирные кисломолочные продукты, а от свежих фруктов и овощей лучше временно отказаться, чтобы не провоцировать излишнее газообразование.
К слову, диетическое питание касается не только раннего послеоперационного периода, ведь человеку всю оставшуюся жизнь придется жить без резервуара желчи. Печень продолжит ее вырабатывать, но накопления при этом не будет происходить, поэтому целесообразно придерживаться простых правил — дробное питание небольшими порциями до 5-7 раз в день, отказ от жирных, жареных и копченых блюд, излишков алкоголя и крепкого кофе, консервов, маринадов, выпечки.
Занятия спортом следует возобновлять не ранее, чем через месяц после лапароскопии, начиная с минимальных нагрузок. Нужно также ограничить поднятие тяжестей — не больше пяти килограммов первые полгода. До месяца после вмешательства стоит исключать половую жизнь.
Спасибо за уделенное время, если понравилось жмите ????
Источник
