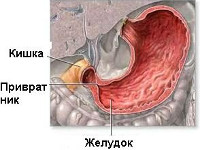
Лечение пилорического отдела желудка
Пилороспазм у взрослых — это одна из форм дискинезии ЖКТ, которая проявляется спастическими сокращениями пилорического отдела желудка. Основные симптомы патологии включают тяжесть и боли в эпигастрии, тошноту и рвоту, снижение аппетита и массы тела. Патогномоничный признак разрешения пилорического спазма — обильное мочеиспускание с выделением практически бесцветной мочи. Для диагностики назначаются инструментальные исследования: рентгенография с контрастным веществом, ЭФГДС, УЗИ желудка. Лечение пилороспазма консервативное. Показана щадящая диета и отказ от курения. Из медикаментов применяют М-холинолитики, спазмолитики, седативные препараты.
Общие сведения
Пилороспазм традиционно рассматривается как заболевание периода новорожденности, хотя у взрослых такое патологическое состояние достаточно распространено. Расстройство не представляет непосредственной угрозы для здоровья человека, но периодически беспокоящие неприятные симптомы снижают качество жизни. Истинная частота развития пилороспазма не определена, что обусловлено отсутствием общепринятых критериев диагностики этого состояния у взрослых. Статистически значимых половых различий среди заболевших не установлено.
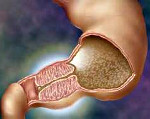
Пилороспазм у взрослых
Причины
Пилороспазм, манифестировавший во взрослом возрасте, имеет полиэтиологический характер. В современной гастроэнтерологии доказано влияние нервной и эндокринной регуляции, местных факторов — различных поражений желудочно-дуоденальной зоны. Пилороспазм возникает эпизодически, поэтому большую роль играют психоэмоциональные факторы — стрессы, переутомление. Основные причины болезни:
- Нарушения иннервации. Спастические сокращения мышечного сфинктера связаны с повышением тонуса блуждающего нерва. Пилороспазм также формируется при отсутствии расслабляющих импульсов, что связано с неврозами или системными нарушениями нейрогуморальной регуляции пищеварения.
- Алиментарные нарушения. Важная роль в формировании пилороспазма принадлежит пищевой аллергии. Употребление больших объемов растительной пищи, пряных блюд раздражает желудочную слизистую, усиливает спастические явления. В качестве этиологических факторов выделяют нерегулярный прием пищи, дефицит витаминов группы В.
- Заболевания органов живота. Расстройство может быть вызвано большой группой гастроэнтерологических проблем: язвенной болезнью с пилорической локализацией дефекта, хроническим гастритом, желудочным полипозом. Реже пилороспазм обусловлен хроническими энтеритами, болезнью Крона, патологиями желчных путей.
Факторы риска
Вероятность появления пилороспазма у взрослых повышается при наличии экзогенных факторов риска. Негативное влияние на состояние пилорического сфинктера оказывают лекарственные препараты (НПВС и глюкокортикоиды), сигаретные смолы, алкоголь. Риск заболевания возрастает у людей, подвергающихся профессиональным вредностям — вибрации, ионизирующему излучению, перепадам атмосферного давления. Иногда манифестация пилороспазма провоцируется интоксикацией солями тяжелых металлов, психоактивными или наркотическими веществами.
Патогенез
В норме пилорический сфинктер обеспечивает поступление пищи из полости желудка в 12-перстную кишку небольшими порциями. Он периодически сокращается и расслабляется под действием гормоноподобных веществ и под влиянием вегетативной иннервации. В результате нарушения нервной регуляции либо при воспалительных процессах в ЖКТ происходит спазм — резкое сокращение мышечного слоя и замыкание привратника.
При пилороспазме у взрослых нарушается пассаж пищи в тонкий кишечник, и, как следствие, желудок переполняется содержимым. При длительном существовании проблемы желудочные стенки становятся перерастянутыми, исчезают нормальные перистальтические сокращения. Вследствие регулярных спазмов функциональные нарушения переходят в анатомические — развивается гипертрофия мышечного слоя, что усугубляет течение болезни.
Классификация
В соответствии с состоянием эвакуаторной функции желудка пилороспазм подразделяется на 2 формы. Компенсированный вариант заболевания характеризуется гипертрофией и гипертонусом мышечной оболочки, поэтому пищевые массы могут попадать в 12-перстнуют кишку. При декомпенсированной форме помимо спазма происходят органические изменения пилоруса, и пища надолго задерживается в желудке. По происхождению пилороспазм классифицируют на:
- Первичный. Является следствием дисфункции вегетативной нервной системы без органических изменений пилорической зоны. Чаще встречается у молодых пациентов.
- Вторичный. Возникает у страдающих хроническими гастроэнтерологическими заболеваниями, диафрагмальными грыжами. Для этой формы типична манифестация в среднем и пожилом возрасте, постепенное нарастание симптомов.
Симптомы пилороспазма у взрослых
У взрослых пилороспазм протекает легче, чем у маленьких детей, поскольку на начальных этапах отсутствуют гипертрофические изменения сфинктера привратника. При первичной форме патологии больные жалуются на периодические схваткообразные боли и эпигастрии и в околопупочной области. Симптомы обычно появляются после эмоционального напряжения, переедания. Наблюдается чувство тяжести в животе, тошнота.
Характерный признак заболевания — рвота. При компенсированной форме пилороспазма она возникает у взрослых довольно редко, рвотные массы содержат частично переваренную пищу. При декомпенсации рвота открывается на фоне переполнения желудочной полости. Рвотные массы включают застойное содержимое с резким зловонным запахом. После расслабления привратника происходит мочевой криз — выделение большого количества светлой мочи.
Вторичный пилороспазм у взрослых включает все вышеперечисленные проявления, но они накладываются на клиническую картину основного заболевания. Болевые ощущения имеют различный характер, локализуются в правом подреберье, эпигастрии или по всему животу. Для язвенной болезни, которая является частой причиной пилороспазма, специфичны ночные «голодные» боли. Из-за нарушения питания больные худеют, у них появляются безбелковые отеки и признаки витаминного дефицита.
Осложнения
Самое распространенное последствие вовремя не диагностированного пилороспазма — развитие пилоростеноза. Это грозное заболевание характеризуется органическими изменениями привратника и рубцовым сужением просвета, вследствие чего продвижение пищи резко ограничено или невозможно. При декомпенсации пилороспазма прием пищи затруднен, зачастую необходимо прибегать к парентеральному питанию. Наблюдается сильное истощение вплоть до кахексии.
Диагностика
Пилороспазм требует детального диагностического поиска, поскольку у взрослых он, как правило, сочетается с органическими поражениями органов брюшной полости. При физикальном осмотре пациента врач-гастроэнтеролог не обнаруживает патогномоничные признаки расстройства. Лабораторные анализы крови, мочи и кала в пределах нормы. Для постановки диагноза назначается комплексное инструментальное обследование, включающее следующие методы:
- УЗИ желудка. Ультразвуковое исследование проводится для визуализации пилорического сфинктера и измерения его размеров, наблюдения за желудочной перистальтикой. Для пилороспазма типично неполное раскрытие пилорического канала, застойное содержимое в желудке при исследовании натощак.
- Рентгенография. При рентгеноскопии пассажа бария выявляют задержку эвакуации контрастного вещества из желудка, при наличии язвенного дефекта определяется симптом «ниши». Для дифференцировки между функциональной и органической патологией для взрослых разработан тест с атропином. Пилороспазм после введения вещества исчезает.
- ЭФГДС. При первичном варианте заболевания желудочная слизистая нормальный вид, но иногда визуализируется чрезмерная выраженность складок и сосудистого рисунка. Перистальтические сокращения усилены. По мере продвижения эндоскопа к пилорусу просматривается резкое сужение канала вплоть до полной непроходимости.
- Электрогастрография. Регистрация биопотенциалов от различных отделов желудка выполняется для исследования моторно-эвакуаторной функции. Электрогастрография эффективна для обнаружения начальных функциональных нарушений, которые с трудом диагностируются стандартными методами.
Лечение пилороспазма у взрослых
Лечение начинается с подбора диеты. При выявлении пилороспазма исключают богатую клетчаткой пищу, все острые и копченые блюда, алкогольные напитки. Пища должна быть химически щадящей, негорячей. Рекомендовано дробное питание маленькими порциями. Медикаментозное лечение подбирается с учетом этиологии пилорического спазма и включает ряд препаратов:
- Спазмолитики. Назначаются в периоде обострения пилороспазма для купирования боли и дискомфорта. Спазмолитические средства уменьшают спастическое состояние пилоруса, нормализуют желудочную перистальтику. При длительных спазмах целесообразно использовать М-холинолитики.
- Седативные средства. Показаны преимущественно пациентам молодого возраста с пилороспазмом, обусловленным невротическими или психоэмоциональными реакциями. При тяжелых неврозах терапию дополняют легкими «дневными» транквилизаторами.
- Антихеликобактерная терапия. У взрослых большой процент случаев пилороспазма обусловлен язвами желудка или 12-перстной кишки с присутствием H. Pylori. Для устранения бактериального фактора применяют 3-х или 4-компонентную схему лечения, которая включает несколько противомикробных препаратов.
Прогноз и профилактика
Для большинства больных прогноз благоприятный, поскольку при своевременном устранении провоцирующих факторов не успевают развиться органические поражения. Вызывает опасения пилороспазм в сочетании с пилоростенозом, который требует хирургической коррекции. В основе профилактики расстройства лежит отказ от вредных привычек, соблюдение правил рационального питания. Важно вовремя выявлять и лечить гастроэнтерологические патологии.
Источник
Пилоростеноз – рубцовый стеноз привратника преимущественно язвенного генеза, из-за которого нарушается продвижение химуса в кишечник, страдает нутритивный статус, водно-электролитный баланс и гомеостаз организма. Симптоматика характеризуется рвотой и выраженным обезвоживанием, исхуданием, болями и чувством переполнения в желудке, диспепсическими явлениями. Для постановки диагноза используются клинический и биохимический анализы крови, гастрография, ЭГДС, УЗИ, ЭКГ. Лечение включает консервативные (декомпрессия желудка, интестинальное и парентеральное питание, противоязвенная терапия) и хирургические мероприятия.
Общие сведения
Пилоростеноз – органическое сужение выходного отдела желудка, формирующееся при осложненном течении язвенной болезни желудка, реже – при новообразованиях желудка. Данное патологическое состояние развивается не более чем у 15% пациентов с язвенным поражением желудка и ДПК. Среди всех осложнений ЯБЖ пилоростеноз занимает около одной трети случаев. Не менее 20% пациентов с этой патологией – мужчины. Развивается заболевание в трудоспособном и пожилом возрасте. В последние годы уровень заболеваемости стенозом пилорического отдела желудка снижается, что связано с разработкой более эффективных методов противоязвенного лечения (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов). Особенно актуальна данная клиническая проблема для специалистов в области гастроэнтерологии и хирургии. Врожденный пилоростеноз является предметом изучения педиатрии и рассмотрен в соответствующем разделе сайта.
Причины пилоростеноза
Наиболее частой причиной пилоростеноза является рецидивирующая язва желудка. Повторяющийся воспалительный процесс с изъязвлением, особенно не подвергающийся лечению, сначала приводит к отеку и спазму стенок желудка, а затем к формированию рубцовых стриктур и замедлению пассажа пищи из желудка в начальные отделы тонкой кишки. В результате этого желудок переполняется пищеварительными соками и пищевыми массами, что компенсируется усилением мышечных сокращений его стенок и гиперплазией миоцитов. Постепенно развивается гипертрофия и стеноз пилорического отдела – органическая патология, характеризующаяся сужением пилоруса и замедлением опорожнения желудка. Чаще всего к такому исходу приводит каллезная либо пенетрирующая язва желудка, реже – рубцующаяся язва.
Однако компенсаторные механизмы при пилоростенозе быстро истощаются, в связи с чем вскоре желудок значительно перерастягивается и увеличивается в размерах, его перистальтика ослабевает, застойные явления усугубляются. Возникает рвота съеденной накануне пищей, ведущая к потере большого количества жидкости и электролитов, питательных веществ. При декомпенсации пилоростеноза у пациента отмечается тяжелейший метаболический алкалоз (обусловленный потерей ионов хлора), водно-электролитный дисбаланс, нарушение обмена протеинов. Потери калия ведут к слабости всех мышц, однако основное значение имеет паралич диафрагмы и миокарда, что оканчивается остановкой дыхания и сердечной деятельности. Гипокальциемия знаменуется развитием судорог.
К более редким причинам формирования пилоростеноза относят кровоточащую и прободную язву желудка либо двенадцатиперстной кишки (для них характерен послеоперационный пилоростеноз), рак желудка и другие опухоли этой локализации.
Симптомы пилоростеноза
К характерным клиническим признакам пилоростеноза относят рвоту съеденной накануне (иногда за несколько суток до этого) пищей, шум плеска на голодный желудок (что говорит о застойных явлениях), видимую через переднюю брюшную стенку перистальтику в эпигастрии. Выраженность клинических признаков зависит от стадии заболевания (компенсированная, субкомпенсированная либо декомпенсированная).
На фоне компенсированного пилоростеноза отмечается незначительное сужение выходного отдела желудка, что сопровождается умеренным усилением его сократительной способности. К привычным симптомам язвенной болезни присоединяются чувство переполнения и тяжести в желудке, отрыжка кислотой и изжога, рвота съеденной пищей с примесью кислоты, приносящая больному облегчение. В рвотных массах визуализируется пища, принятая незадолго до приступа. Потери веса не наблюдается либо она незначительная.
При переходе пилоростеноза в стадию субкомпенсации состояние пациентов ухудшается, они отмечают быстрое исхудание и усиление выраженности симптомов. Появляются жалобы на сильные боли и чувство значительной тяжести в эпигастрии, отрыжку тухлым, рвоту практически после каждого приема еды (иногда пищей, принятой много часов назад). Так как после рвоты наступает выраженное улучшение общего состояния, некоторые пациенты вызывают ее искусственно. Сразу после приема пищи перистальтика желудка усиливается, что приводит к появлению желудочных колик, урчания в животе, поноса. Также больные жалуются на постоянную слабость, усталость, сонливость, которые связаны с нарушением нутритивного статуса.
В стадии декомпенсации на первое место выходят симптомы пилоростеноза, маскируя признаки язвенной болезни, которые превалировали до этого. Пациенты кахектичны, очень ослаблены. Боли в желудке становятся не такими интенсивными, однако практически постоянно беспокоит отрыжка тухлым, многократная обильная рвота пищей, съеденной несколько дней назад. Потеря жидкости с рвотными массами приводит к выраженному обезвоживанию, которое проявляется жаждой и снижением темпа диуреза, сухостью кожи и слизистых. Для этой стадии характерна неустойчивость стула – поносы сменяются запорами. Переполненный желудок виден через переднюю стенку живота, регистрируются его судорожные неэффективные сокращения, над эпигастральной областью постоянно выслушивается шум плеска. На этой стадии пилоростеноза обычно наступают необратимые дистрофические изменения в стенке желудка, поэтому восстановить его моторно-эвакуаторную функцию чаще всего уже невозможно.
Диагностика пилоростеноза
Всем пациентам, входящим в группу риска по формированию пилоростеноза (наличие язвы пилоро-дуоденальной локализации, ушивание перфорации желудка в анамнезе, частые рецидивы язвенных дефектов, мужской пол), следует незамедлительно обратиться к гастроэнтерологу при появлении первых признаков нарушения моторной и эвакуаторной функции желудка.
Одним из наиболее простых и доступных методов диагностики моторно-эвакуаторной дисфункции желудка является УЗИ. Ультразвуковое исследование органов брюшной полости позволит визуализировать переполненный желудок, иногда – гипертрофированный мышечный слой в пилорическом отделе. Однако для установления степени тяжести и стадии заболевания нужны более точные методики, такие как гастрография и ЭГДС.
В стадии компенсации пилоростеноза при рентгенографии желудка определяется незначительное увеличение размеров полости желудка, активация его перистальтики. Возможна визуализация рубцово-язвенного стеноза пилоруса. Выведение контраста в кишечник задерживается не более чем на 12 часов. При проведении ЭГДС стеноз привратниковой зоны четко виден, в этой области возможно сужение просвета желудка до 0,5 см. Перистальтика желудка усилена, слизистая оболочка гипертрофирована.
О субкомпенсированной стадии пилоростеноза говорят следующие рентгенологические признаки: значительное увеличение полости желудка, наличие в нем содержимого даже натощак, снижение сократительной способности. На снимках видны три слоя – контрастное вещество, воздух и слизь. Опорожнение желудка занимает от 12 часов до суток. При проведении фиброгастроскопии также отмечается расширение полости желудка в сочетании с сужением пилорического отдела до 0,3 см.
Декомпенсация пилоростеноза на гастрографии проявляется значительным перерастяжением желудка, очень вялой его перистальтикой, выраженным стенозом выходных отделов. Полной эвакуации контрастного вещества не происходит даже через сутки. Эндоскопическая картина дополняется признаками атрофии слизистой оболочки.
Электрогастрография выявляет снижение сократительной способности желудка различной степени выраженности (от редких пиков активности в стадии компенсации до практически полного отсутствия моторной функции при декомпенсации пилоростеноза).
Всем пациентам с пилоростенозом требуется проведение анализа крови на уровень гемоглобина и гематокрита, электролитов и ионов, азотистых шлаков. Обязательно оценивается кислотно-основное состояние крови. Если у больного выявлена гипокалиемия – необходимо проведение ЭКГ для своевременного обнаружения нарушений сердечного ритма.
Лечение пилоростеноза
Лечение пилоростеноза осуществляется в условиях стационара и требует обязательного проведения оперативного вмешательства (желательно на ранних этапах заболевания, когда возможно полное восстановление моторной функции желудка). Консервативные мероприятия используются исключительно в целях предоперационной подготовки.
Сразу после поступления пациента в отделение осуществляется постановка гастрального зонда и эвакуация застойного содержимого желудка (так называемая декомпрессия желудка). Рекомендуется проведение зонда за уровень стеноза с последующим дробным введением пищи в тонкую кишку. Если это сделать невозможно (обычно на стадии декомпенсации критический пилоростеноз на дает возможности провести зонд в кишечник), рекомендуется перевод на полное внутривенное питание.
Медикаментозное лечение включает в себя противоязвенную терапию (ингибиторы протонной помпы, блокаторы Н2-гистаминовых рецепторов и др.), коррекцию водного баланса и уровня электролитов, кислотно-основного состояния крови, нутритивного статуса пациента (парентеральное питание). Для нормализации перистальтики желудка используют прокинетики (их назначение оправдано на стадии компенсации пилоростеноза и в послеоперационном лечении).
Хирургическое лечение пилоростеноза направлено на устранение стенотической деформации желудка и восстановление его нормального функционирования. С этой целью проводят стволовую ваготомию с наложением гастроэнтероанастомоза; эндоскопическую ваготомию и пилоропластику; стволовую ваготомию с гастрэктомией антрального отдела желудка; гемигастрэктомию; гастроэнтеростомию. Выбор вида оперативного вмешательства зависит от стадии пилоростеноза и общего состояния пациента.
Прогноз при раннем начале лечения пилоростеноза обычно благоприятный. Возможность летального исхода ассоциируется с декомпенсированной стадией заболевания, общим истощением, пожилым возрастом. Единственным методом профилактики пилоростеноза у взрослых является раннее выявление и лечение язвенной болезни желудка и двенадцатиперстной кишки.
Источник