Ложе желчного пузыря на печени
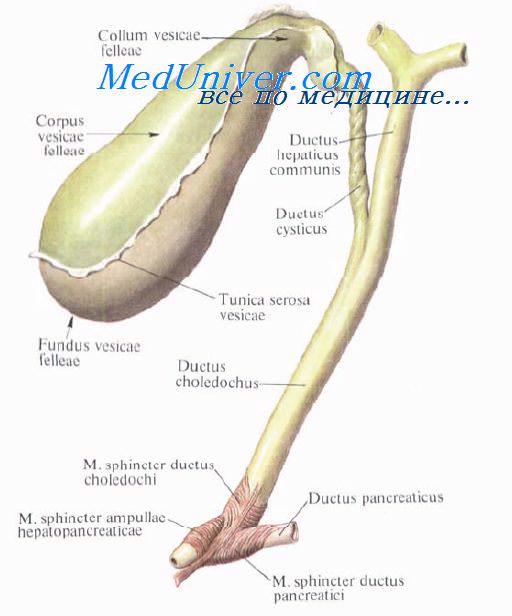
Хирургическая анатомия желчного пузыря и пузырного протока.Guy de Chauliac (1300—13681, знаменитый хирург из Авиньона (Франция), констатировал: «Хорошая операция не может быть выполнена без знания анатомии». Знание анатомии очень важно в хирургии желчных путей. Хирурги, оперирующие на желчных путях, сталкиваются с бесчисленными анатомическими вариантами, которые встречаются в воротах печени и внепеченочных желчных структурах. Хирург должен хорошо знать нормальную анатомию и наиболее часто встречающиеся отклонения. Перед перевязкой или рассечением каждую анатомическую структуру нужно тщательно идентифицировать, чтобы избежать фатальных последствий. Желчный пузырь расположен на нижней поверхности печени и удерживается в своем ложе брюшиной. Линия, разделяющая правую и левую доли печени, проходит через ложе желчного пузыря. Желчный пузырь имеет форму грушевидного мешка длиной 8—12 см и диаметром до 4—5 см, емкость его составляет от 30 до 50 мл. Когда пузырь растягивается, его емкость может увелиш-таться до 200 мл. Желчный пузырь принимает и концентрирует желчь. В норме он голубоватого цвета, который образован комбинацией полупрозрачных стенок и содержащейся в нем желчи. При воспалении стенки мутнеют и полупрозрачность теряется. Желчный пузырь разделяют на три сегмента, не имеющие точного разграничения: дно, тело и воронку.
2. Тело желчного пузыря расположено задном, и при удалении от дна его диаметр прогрессивно уменьшается. Тело покрыто брюшиной не полностью, она связывает его с нижней поверхностью печени. Таким образом, нижняя поверхность желчного пузыря покрыта брюшиной, в то время как верхняя часть соприкасается с нижней поверхностью печени, от которой она отделена слоем рыхлой соединительной ткани. Через нее проходят кровеносные и лимфатические сосуды, нервные волокна, а иногда добавочные печеночные протоки. При холецистэктомии хирургу нужно разделить эту рыхлую соединительную ткань, что позволит оперировать с минимальной кровопотерей. При различных патологических процессах пространство между печенью и пузырем облитерировано. При этом часто травмируется паренхима печени, что приводит к кровотечению. 3. Воронка — это третья часть желчного пузыря, которая следует за телом. Диаметр ее постепенно уменьшается. Этот сегмент пузыря полностью покрыт брюшиной. Он находится в пределах печеночно-двенадцатиперстной связки и обычно выступает кпереди. Воронку иногда называют карманом Гартмана (Hartmann(. Но мы полагаем, что карман Гартмана — это результат патологического процесса, вызванного ущемлением конкремента в нижней части воронки или в шейке желчного пузыря. Это приводит к расширению устья и формированию кармана Гартмана, что, в свою очередь, способствует образованию спаек с пузырным и общим желчным протоками и затрудняет проведение холецистэктомии. Карман Гартмана нужно рассматривать как патологическое изменение, так как нормальная воронка не имеет формы кармана. Желчный пузырь состоит из слоя высоких цилиндрических эпителиальных клеток, гонкого фиброзно-мышечного слоя, состоящего из продольных, циркулярных и косых мышечных волокон, и фиброзной ткани, покрывающей слизистую оболочку. Желчный пузырь не имеет подслизистой и мышечно-слизистой оболочек. Он не содержит слизистых желез (иногда могут присутствовать единичные слизистые железы, количество которых несколько увеличивается при воспалении; эти слизистые железы располагаются почти исключительно в шейке). Фиброзно-мышечный слой покрыт слоем рыхлой соединительной ткани, через которую проникают кровеносные, лимфатические сосуды и нервы. Чтобы выполнить субсерозную холецистэктомию. необходимо найти этот рыхлый слой, который является продолжением ткани, отделяющей желчный пузырь от печени в печеночном ложе. Воронка переходит в шейку длиной 15—20 мм, образуя острый угол, открытый вверх. Пузырный проток соединяет желчный пузырь с печеночным протоком. При слиянии его с общим печеночным протоком образуется общий желчный проток. Длина пузырного протока 4—6 см, иногда она может достигать 10—12 см. Проток может быть коротким плп совсем отсутствовать. Проксимальный его диаметр обычно равен 2—2.5 мм, что несколько меньше его дистального диаметра, который составляет около 3 мм. Снаружи он кажется неравномерным и скрученным, особенно в проксимальной половине плп двух третях, из-за наличия внутри протока клапанов Гейстера (Heister). Клапаны Гейстера имеют полулунную форму и расположены в чередующейся последовательности, что создает впечатление непрерывной спирали. На самом деле клапаны отделены друг от друга. Клапаны Гейстера регулируют поток желчи между желчным пузырем и желчными протоками. Пузырный проток обычно соединяется с печеночным протоком под острым углом в верхней половине печеночно-двенадцатиперстной связки, чаще по правому краю печеночного протока, формируя пузырно-печеночный угол. Пузырный проток может входить в общий желчный проток перпендикулярно. Иногда он идет параллельно с печеночным протоком и соединяется с ним позади начальной части двенадцатиперстной кишки, в области поджелудочной железы, и даже в большом дуоденальном сосочке плп вблизи него, формируя параллельное соединение. Иногда он соединяется с печеночным протоком впереди плп позади него, входит в проток по левому краю плп на его передней стенке. Это вращение по отношению к печеночному протоку было названо спиральным сращением. Такое сращение может вызывать печеночный синдром Mirizzi. Изредка пузырный проток впадает в правый плп левый печеночный проток. Хирургическая анатомия печеночного протокаЖелчные протоки берут свое начало в печени в виде желчных канальцев, которые получают желчь, выделяемую печеночными клетками. Соединяясь между собой, они образуют протоки все большего диаметра, формируя правый и левый печеночный протоки, идущие, соответственно, из правой и левой долей печени. Обычно, выходя из печени, протоки соединяются и формируют общий печеночный проток. Правый печеночный проток обычно больше расположен внутри печени, чем левый. Длина общего печеночного протока очень изменчива и зависит от уровня соединения левого и правого печеночных протоков, а также от уровня его соединения с пузырным протоком для формирования общего желчного протока. Длина общего печеночного протока обычно составляет 2—4 см, хотя и длина в 8 см — не редкость. Диаметр общего печеночного и общего желчного протоков чаще всего составляет 6—8 мм. Нормальный диаметр может достигать 12 мм. Некоторые авторы показывают, что протоки нормального диаметра могут содержать конкременты. Очевидно, имеется частичное совпадение размера и диаметра нормальных и патологически измененных желчных протоков. У пациентов, подвергшихся холецистэктомии, а также у пожилых людей диаметр общего желчного протока может увеличиваться. Печеночный проток поверх собственной пластинки, содержащей слизистые железы, покрыт высоким цилиндрическим эпителием. Слизистая оболочка покрыта слоем фиброэластической ткани, содержащей некоторое количество мышечных волокон. Mirizzi описал сфинктер в дистальной части печеночного протока. Поскольку мышечные клетки не бьши найдены, он назвал его функциональным сфинктером общего печеночного протока (27, 28, 29, 32). Hang (23), Geneser (39), Guy Albot (39), Chikiar (10, 11), Hollinshed и другие авторы (19) продемонстрировали наличие мышечных волоки в печеночном протоке. Для выявления этих мышечных волокон после получения образца необходимо немедленно перейти к фиксации ткани, поскольку в желчном и панкреатическом протоках быстро быстро наступает аутолиз. Помня об этих предосторожностях, вместе с доктором Zuckerberg мы подтвердили присутствие в печеночном протоке мышечных волокон. Видео урок анатомии внепеченочных желчных путейПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.” Оглавление темы “Хирургия желчных путей.”: |
Источник
Оглавление темы “Желчный пузырь. Желчные протоки.”:
- Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
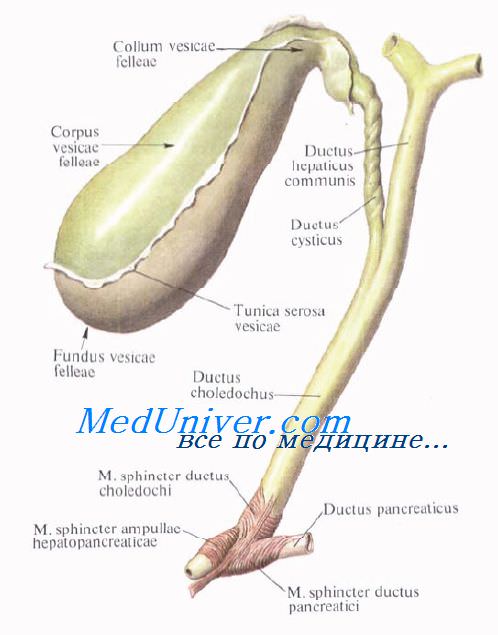
Желчный пузырь, vesica biliaris (fellea), грушевидной формы, располагается в fossa vesicae biliaris на нижней поверхности печени, между ее правой и квадратной долями.
Желчный пузырь подразделяется на три отдела: дно, fundus, тело, corpus, и шейку, collum. Шейка пузыря продолжается в пузырный проток, ductus cysticus. Длина желчного пузыря — 7—8 см, диаметр в области дна — 2—3 см, вместимость пузыря достигает 40—60 см3.
В желчном пузыре различают верхнюю стенку, прилегающую к печени, и нижнюю, свободную, обращенную в брюшную полость.
Проекции желчного пузыря
Желчный пузырь и протоки проецируются в собственно надчревной области.
Дно желчного пузыря проецируется на переднюю брюшную стенку в точке на пересечении наружного края прямой мышцы живота и реберной дуги на уровне слияния хрящей правых IХ—X ребер. Чаще всего эта точка находится на правой парастернальной линии. Другим способом проекцию дна желчного пузыря находят в точке пересечения реберной дуги линией, соединяющей вершину правой подмышечной ямки с пупком.
Синтопия желчного пузыря
Сверху (и спереди) от желчного пузыря находится печень. Дно его обычно выдается из-под передненижнего края печени примерно на 3 см и примыкает к передней брюшной стенке. Справа дно и нижняя поверхность тела соприкасаются с правым (печеночным) изгибом ободочной кишки и начальным отделом двенадцатиперстной кишки, слева — с пилорическим отделом желудка. При низком положении печени желчный пузырь может лежать на петлях тонкой кишки.
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
Брюшина желчного пузыря чаше всего покрывает дно пузыря на всем протяжении, тело и шейку — с трех сторон (мезоперитонеальное положение). Реже встречается интраперитонеально расположенный пузырь с собственной брыжейкой.
Такой желчный пузырь подвижен и может перекручиваться с последующим нарушением кровообращения и некрозом. Возможно и экстраперитонеальное положение желчного пузыря, когда брюшина покрывает только часть дна, а тело располагается глубоко в щели между долями. Такое положение называют внутрипеченочным.
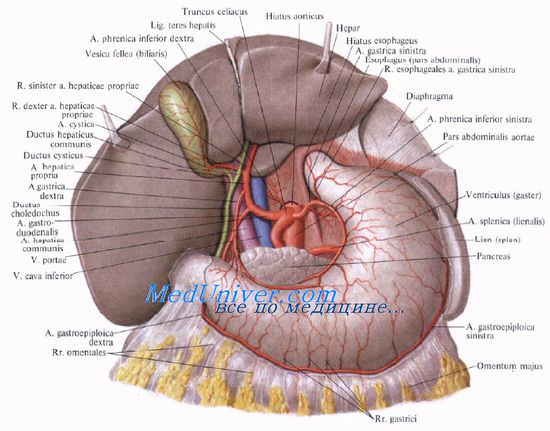
Кровоснабжение желчного пузыря
Кровоснабжает желчный пузырь желчно-пузырная артерия, а. cystica, отходящая, как правило, от правой ветви a. hepatica propria между листками печеночно-дуоденальной связки. Артерия подходит к шейке пузыря спереди от пузырного протока и делится на две ветви, идущие на верхнюю и нижнюю поверхность пузыря.
Взаимоотношения пузырной артерии и желчных протоков имеют большое практическое значение. В качестве внутреннего ориентира выделяют trigonum cystohepaticum, пузырно-печеночный треугольник Кало [Calot]: его двумя боковыми сторонами являются пузырный и печеночный протоки, образующие угол, открытый кверху, основанием треугольника Кало является правая печеночная ветвь.
В этом месте от первой печеночной ветви и отходит a. cystica, которая нередко сама образует основание треугольника. Часто это место прикрыто правым краем печеночного протока.
Венозный отток от желчного пузыря происходит через желчно-пузырную вену в правую ветвь воротной вены.
Иннервация желчного пузыря
Иннервация желчного пузыря и его протока осуществляется печеночным сплетением.
Лимфоотток от желчного пузыря
Лимфоотток от желчного пузыря происходит сначала в желчно-пузырный узел, а затем в печеночные узлы, лежащие в печеночно-дуоденальной связке.
Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Выходящие из печени правый и левый печеночные протоки в воротах печени соединяются, образуя общий печеночный проток, ductus hepaticus communis. Между листками печеночно-дуоденальной связки проток спускается на 2—3 см вниз, до места соединения с пузырным протоком. Позади него проходят правая ветвь собственной печеночной артерии (иногда она проходит впереди протока) и правая ветвь воротной вены.
Пузырный проток, ductus cysticus, диаметром 3—4 мм и длиной от 2,5 до 5 см, выйдя из шейки желчного пузыря, направляясь влево, впадает в общий печеночный проток. Угол впадения и расстояние от шейки желчного пузыря могут быть самыми разными. На слизистой оболочке протока выделяют спиральную складку, plica spiralis [Heister], играющую определенную роль в регулировании оттока желчи из желчного пузыря.
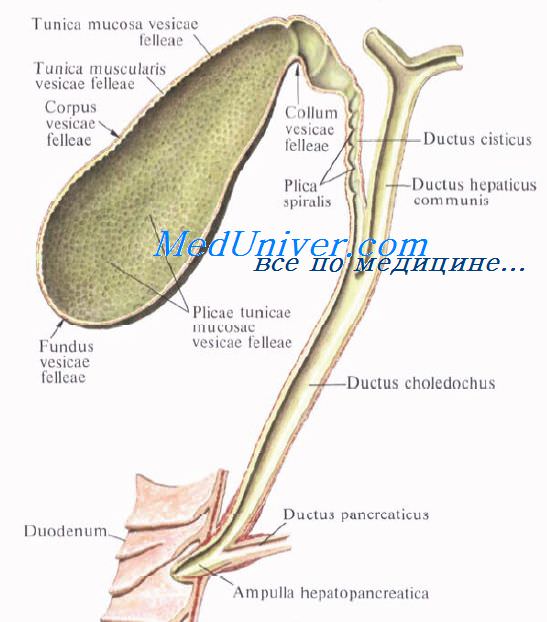
Общий желчный проток, ductus choledochus, образуется в результате соединения общего печеночного и пузырного протоков. Он располагается сначала в свободном правом крае печеночно-дуоденальной связки. Слева и несколько кзади от него располагается воротная вена. Общий желчный проток отводит желчь в двенадцатиперстную кишку. Его длина составляет в среднем 6—8 см. На протяжении общего желчного протока выделяют 4 части:
1) супрадуоденальная часть общего желчного протока идет до двенадцатиперстной кишки в правом крае lig. hepatoduodenale и имеет протяженность 1—3 см;
2) ретродуоденальная часть общего желчного протока длиной около 2 см располагается позади верхней горизонтальной части duodenum примерно на 3—4 см правее привратника желудка. Выше и слева от него проходит воротная вена, ниже и справа — a. gastroduodenalis;
3) панкреатическая часть общего желчного протока длиной до 3 см проходит в толще головки поджелудочной железы или позади нее. В этом случае проток прилегает к правому краю нижней полой вены. Воротная вена лежит глубже и пересекает панкреатическую часть общего желчного протока в косом направлении слева;
4) интерстициальная, конечная, часть общего желчного протока имеет длину до 1,5 см. Проток прободает заднемедиальную стенку средней трети нисходящей части двенадцатиперстной кишки в косом направлении и открывается на вершине большого (фатерова) сосочка двенадцатиперстной кишки, papilla duodeni major [Vater]. Сосочек расположен в области продольной складки слизистой оболочки кишки. Чаще всего конечная часть ductus choledochus сливается с протоком поджелудочной железы, образуя при вхождении в кишку печеночно-поджелудочную ампулу, ampulla hepatopancreatica [Vater].
В толще стенки большого дуоденального сосочка ампулу окружают гладкие кольцевые мышечные волокна, образующие сфинктер печеночно-поджелудочной ампулы, m. sphincter ampullae hepatopancreaticae.
Видео урок топографической анатомии и оперативной хирургии печени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Этапы и техника лапароскопической холецистэктомии
а) Показания для лапароскопической холецистэктомии:
– Плановые: симптоматическая желчнокаменная болезнь.
– Противопоказания: значительные внутрибрюшные спайки, подозрение на злокачественный процесс.
– Альтернативные операции: обычная открытая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: ультразвуковое исследование, гастроскопия, возможна внутривенная холангиография, контрастное исследование желудка (исключение язв и грыжи пищеводного отверстия диафрагмы).
– Подготовка пациента: назогастральный зонд при остром холецистите или холедохолитиазе, периоперационная антибиотикотерапия при холецистите, холедохолитиазе, а также у пациентов старше 70 лет.
в) Специфические риски, информированное согласие пациента:
– Желчеистечение, желчный свищ (0,5% случаев)
– Перитонит (0,1% случаев)
– Пропущенный камень (1% случаев)
– Повреждение желчного протока (0,3% случаев)
– Повреждение печени, двенадцатиперстной кишки или ободочной кишки (0,1% случаев)
– Повреждение сосудов (воротная вена, печеночная артерия; 0,1% случаев)
– Абсцесс (0,2% случаев).
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине (может потребоваться рентгенопрозрачный стол).
е) Доступ для лапароскопической холецистэктомии. В общей сложности четыре троакара, расположенные выше пупка и в правом верхнем квадранте брюшной стенки.

Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
ж) Этапы лапароскопической холецистэктомии:
– Положение троакаров
– Захват желчного пузыря
– Открытие треугольника Капо
– Диссекция треугольника Кало
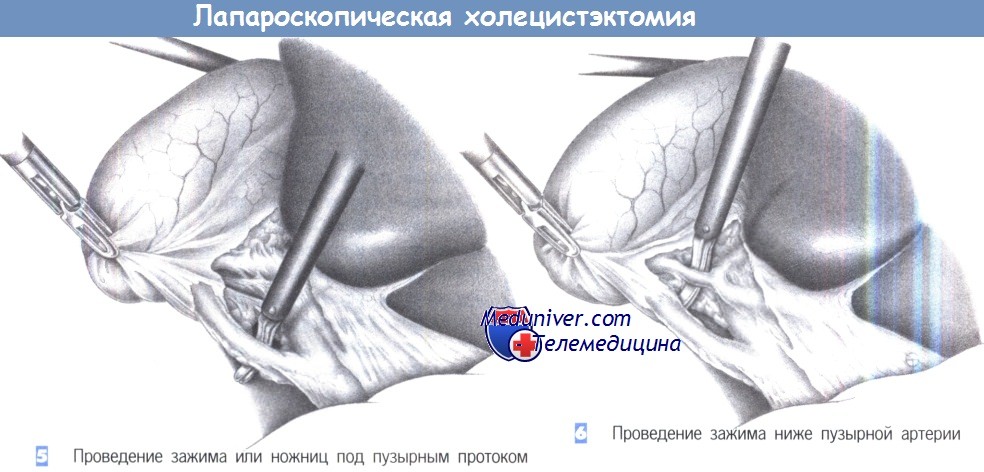
– Проведение зажима или ножниц под пузырным протоком
– Проведение зажима ниже пузырной артерии
– Клипирование и пересечение пузырного протока
– Клипирование и пересечение пузырной артерии
– Ретроградная диссекция желчного пузыря
– Гемостаз ложа желчного пузыря
– Извлечение желчного пузыря
– Закрытие швом надпупочного разреза
– Дренаж
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Ход желчного протока очень вариабелен.
– Предупреждение: опасайтесь спутать общий или правый печеночный проток с пузырным протоком, а правую печеночную артерию с пузырной артерией.
– Мелкие желчные протоки могут впадать непосредственно в желчный пузырь и должны перевязываться с прошиванием.
и) Меры при специфических осложнениях:
– Послеоперационное выделение желчи по дренажу: обычно из-за мелкого дополнительного желчного протока в ложе желчного пузыря. Оставьте дренаж и придерживайтесь выжидательной тактики; может потребоваться назобилиарное дренирование желчных протоков или эндоскопическая установка временного стента.
– При неясных послеоперационных ситуациях выполняйте ЭРХПГ.
к) Послеоперационный уход после лапароскопической холецистэктомии:
– Медицинский уход: удалите назогастральный зонд в день операции, удалите дренажи на 2-3 день.
– Возобновление питания: небольшие глотки жидкости с 1-го дня, затем быстрое расширение диеты.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 3-7 дней.
л) Оперативная техника лапароскопической холецистэктомии.
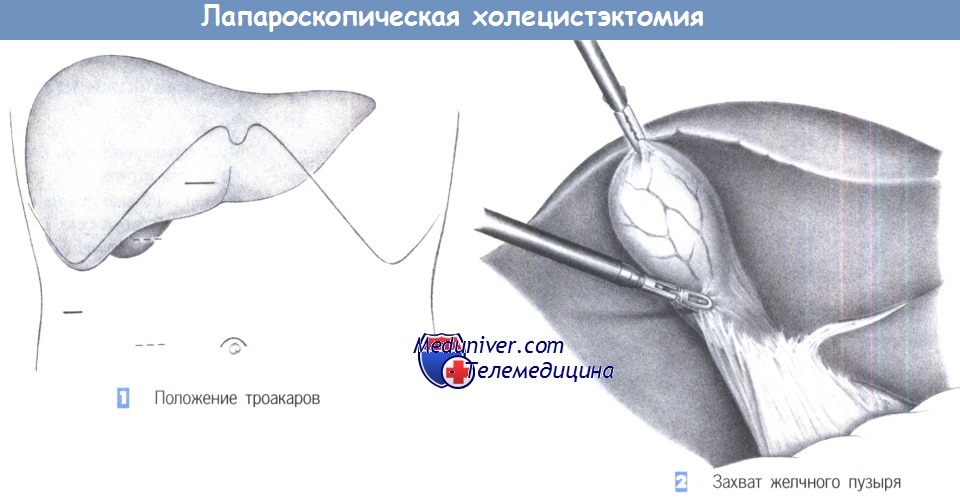
1. Положение троакаров. Для лапароскопической холецистэктомии требуется в общей сложности четыре троакара, из которых первый вводится над пупком, а три последующие – по линии правого подреберного разреза (верхний парамедианный, правый подпеченочный латеральный и справа над желчным пузырем, или альтернативно, справа на уровне пупка в парамедианном положении).
После полукружного разреза справа и выше пупка, края кожного разреза поднимаются двумя зажимами для операционного белья для введения иглы Вереша. Правильное положение иглы Вереша проверяется аспирацией, инстилляцией изотонического солевого раствора и «тестом с каплей». Как только подтверждается, что игла находится в правильном положении, накладывается пневмоперитонеум. После создания пневмоперитонеума через троакар может быть введена оптическая система. Операция начинается с осмотра брюшной полости для выявления каких-либо спаек и признаков патологических изменений.
Три других троакара вводятся под прямым лапароскопическим контролем в таком порядке: правый верхнесрединный (размер 10 мм), параректальный ниже правого подреберного края (размер 10 мм; альтернативно – на уровне пупка) и правый подреберный латеральный (размер 5 мм). Ассистент вводит зажим через подпеченочный 5-мм троакар, чтобы захватить желчный пузырь и отвести его краниально.
2. Захват желчного пузыря. После захвата желчного пузыря за дно зажимом пузырь и печень оттягиваются краниально. Теперь хирург может вставить зажим через левый троакар и ножницы через правый верхний троакар. Следующий шаг – четкая идентификация треугольника Кало, где и будет выполнена последующая диссекция.
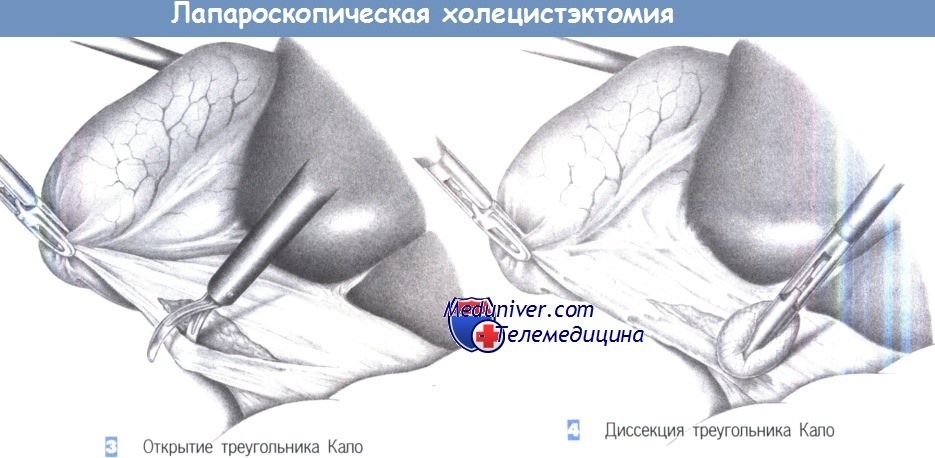
3. Открытие треугольника Кало. Тракция желчного пузыря позволяет отвести его краниально. Хирург захватывает шейку желчного пузыря зажимом, находящимся в левой руке и отводит ее в краниальном направлении. Это натягивает брюшину в области треугольника Кало, что облегчает ее рассечение.
4. Диссекция треугольника Кало. Треугольник Кало расправляется краниально под натяжением и теперь может быть тупо обработан марлевым тупфером или ножницами. Волокнистые структуры должны быть разделены под контролем зрения. Хорошую визуализацию гарантирует тщательный гемостаз, достигаемый с помощью коагуляции.

5. Проведение зажима или ножниц под пузырным протоком. Как только пузырный проток будет идентифицирован, под него подводится диссектор или ножницы для отделения от общего желчного протока. Последний должен быть выделен на протяжении не менее 1 см на половину своей окружности. Слияние пузырного протока с печеночным протоком должно быть также четко идентифицировано. Если идентификация сомнительна, обязательно выполнение операционной холангиографии. Это также касается всех случаев неясной анатомической ситуации или подозрения холедохолитиаза.
6. Проведение зажима ниже пузырной артерии. Как только обнажается пузырный проток, идентифицируется пузырная артерия. Необходимо исключить любую возможность клипирования правой печеночной артерии.
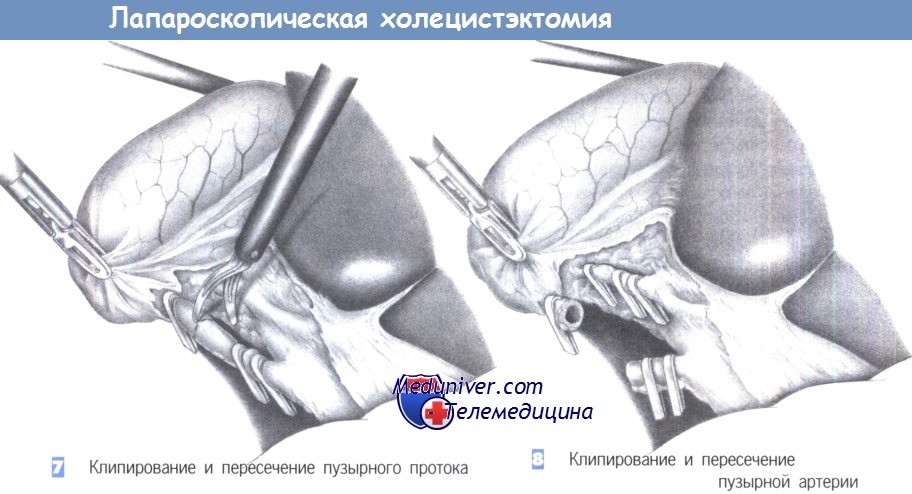
7. Клипирование и пересечение пузырного протока. После четкой идентификации пузырного протока он закрывается двумя клипсами проксимально и одной клипсой – дистально. Клипсы должны находиться на расстоянии 0,5 см друг от друга. Пузырный проток пересекается ножницами между клипсами под визуальным контролем.
8. Клипирование и пересечение пузырной артерии. Пересечение пузырной артерии происходит таким же образом. Она закрывается проксимально двумя и дистально – одной клипсой. Расстояние между ними должно составлять не менее 0,5 см. Сосуд может быть без риска пересечен между клипсами ножницами. Особое внимание должно быть обращено на то, чтобы четко идентифицировать правую печеночную артерию и избежать ее сужения или случайного повреждения.
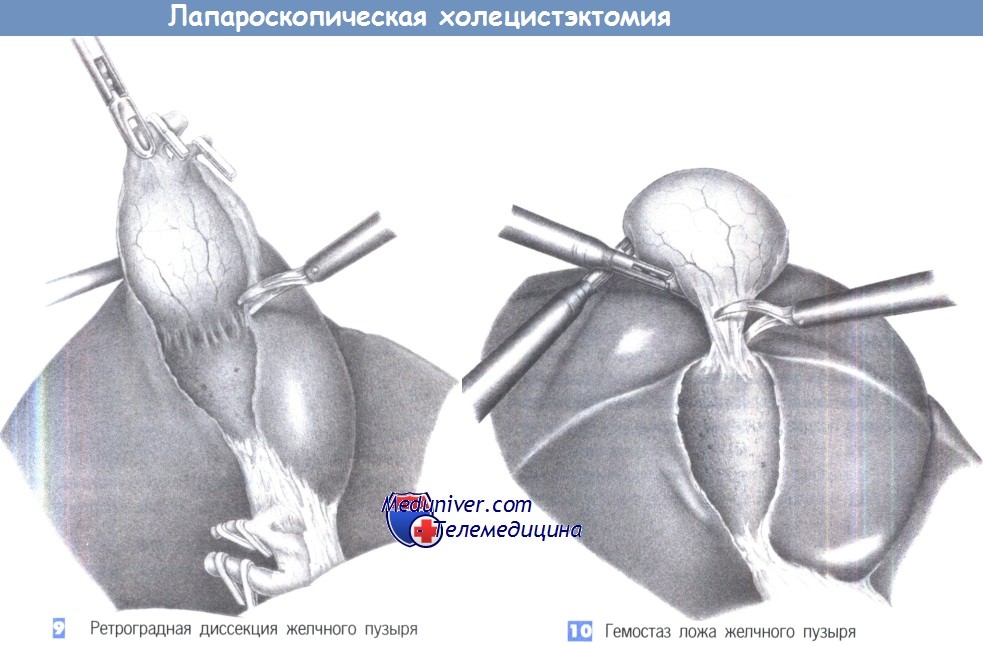
9. Ретроградная диссекция желчного пузыря. Когда пузырный проток и пузырная артерия пересечены и перекрыты клипсами, желчный пузырь постепенно отделяется от своего ложа при небольшой краниальной тракции. Нужно быть внимательным, чтобы выявить любые добавочные желчные протоки и крупные сосуды, которые следует перекрыть клипсами. На небольшие источники кровотечения можно воздействовать диатермией.
10. Гемостаз ложа желчного пузыря. Диссекция желчного пузыря продолжается до тех, пока он не будет связан с краем печени только узким тяжом, который используется, чтобы удерживать ложе желчного пузыря под краниальным натяжением, что позволяет выполнить тщательный гемостаз на нижней поверхности печени. Проверяется каждый отдельный источник кровотечения. Нижняя поверхность печени осматривается для выявления любых добавочных желчных протоков. Если есть какое-нибудь сомнение, накладываются дополнительные клипсы. По завершении гемостаза последний тяж, соединяющий желчный пузырь с печенью, разделяется ножницами с коагуляцией.
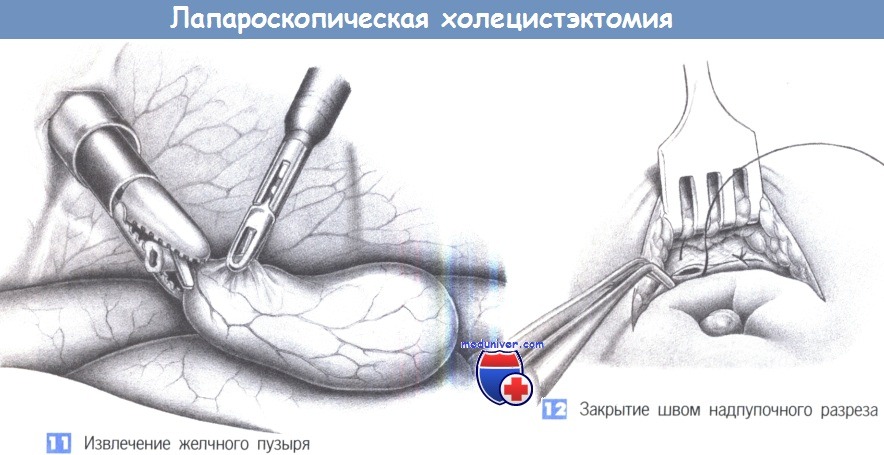
11. Извлечение желчного пузыря. Когда желчный пузырь полностью отделен, производится подготовка к извлечению его через надпупочный троакар при помощи прочного захватывающего зажима (щипцы типа «крокодил»). Затем щипцы вводятся по троакару, чтобы расширить место входа троакара для облегчения извлечения желчного пузыря. Чтобы удалить крупные конкременты или фрагментировать их путем прямой литотрипсии, иногда требуется вскрытие желчного пузыря в стерильно обложенной троакарной ране при его извлечении. Необходимо соблюдать особую осторожность, чтобы не оставить небольшие фрагменты желчного пузыря или маленькие конкременты в брюшной полости.
Если желчный пузырь был вскрыт во время диссекции и желчные камни попали в брюшную полость, то каждый камень должен быть обнаружен и удален. Избегать оставления каких-либо конкрементов необходимо потому, что это может привести к последующему развитию абсцессов. В отдельных случаях, когда никаким образом невозможно удалить камни полностью, требуется переход на лапаротомию.
12. Закрытие швом надпупочного разреза. Чтобы избежать формирования грыжи, надпупочный разрез, который был расширен при извлечении, закрывается под контролем зрения глубокими апоневротическими швами.
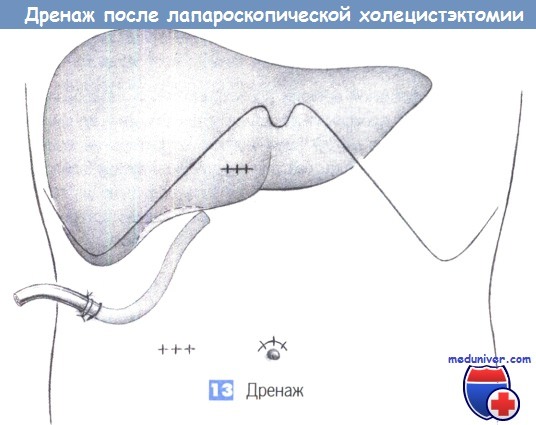
13. Дренаж. Операционное поле может дренироваться через правый подпеченочный троакарный канал дренажом Easy-flow, который удаляется самое позднее, через 48 часов.
14. Видео уроки по лапароскопической холецистэктомии. Рекомендуем:
- Видео анатомии лапароскопической холецистэктомии
- Видео техники и этапов лапароскопической холецистэктомии
- Видео лапароскопического удаления желчного пузыря при ожирении
– Также рекомендуем “Этапы и техника ревизии общего желчного протока”
Оглавление темы “Техника хирургических операций”:
- Этапы и техника селективной проксимальной ваготомии
- Этапы и техника стволовой ваготомии
- Этапы и техника резекции желудка по Бильрот I (гастродуоденостомии)
- Этапы и техника резекции желудка по Бильрот II (гастроеюностомии)
- Этапы и техника гастроеюностомии с Y-образной петлей по Ру
- Этапы и техника гастрэктомии с реконструкцией по Лонгмайру
- Этапы и техника гастрэктомии с реконструкцией желудка по Ру
- Этапы и техника холецистэктомии
- Этапы и техника лапароскопической холецистэктомии
- Этапы и техника ревизии общего желчного протока
Источник