Несварение желудка у ребенка 6 лет лечение
Диспепсия у детей – функциональное или органическое расстройство питания и нарушение пищеварения. Диспепсия у детей проявляется характерным симптомокомплексом: дискомфортом или болью в эпигастрии, чувством переполнения желудка после еды, ранним насыщением, тошнотой, рвотой, отрыжкой, изжогой, запором или диареей. Диагностика диспепсии у детей направлена на выявление причины нарушения пищеварения и может включать проведение УЗИ органов брюшной полости, ЭГДС, исследование биохимии крови, кала на копрологию, яйца гельминтов, ляблии и т. д. Этиотропное лечение диспепсии у детей проводится на основании лабораторных и инструментальных данных.
Общие сведения
Диспепсия у детей – симптомокомплекс расстройств пищеварения, развивающийся вследствие нарушения работы верхних отделов ЖКТ. В педиатрии синдром диспепсии встречается у 13-40% детей и подростков, что свидетельствует о его высокой распространенности. Частота диспепсии у детей объясняется анатомо-физиологическими особенностями ЖКТ, нервной системы, состоянием обмена веществ в детском возрасте. Диспепсия у детей является полиэтиологичным и гетерогенным синдромом, который может сопровождать широкий круг патологических состояний. Вопросы изучения синдрома диспепсии у детей выходят за рамки детской гастроэнтерологии и требуют участия различных детских специалистов.

Диспепсия у детей
Причины
В основе синдрома функциональной диспепсии у детей лежит нарушение нейрогуморальной регуляции моторной функции верхних отделов желудочно-кишечного тракта и висцеральная гиперчувствительность. При этом расстройство регуляторной системы может происходить на любом уровне: центральном (на уровне ЦНС), периферическом (на уровне проводящих путей), местном (на уровне рецепторного аппарата желудка и кишечника, энтероэндокринных клеток и т. д.) и влечет за собой дискинезию подчиненных органов.
Простая диспепсия в большинстве случаев связана с алиментарными факторами – погрешностями во вскармливании ребенка: перекормом, однообразным питанием, нарушением диеты кормящей матери, быстрым переводом на искусственное вскармливание, введением прикорма. Особенностью пищеварения маленьких детей является приспособленность ЖКТ к пище определенного состава и количества, поэтому резкое изменение характера питания может привести к возникновению диспепсии. Одним из факторов диспепсии у детей раннего возраста служит перегревание, приводящее к возрастанию электролитных потерь с потом и снижению кислотности желудочного сока.
У детей старшего возраста простая диспепсия может развиваться при злоупотреблении фаст-фудом, газировками, несоблюдении режима питания, повышенных учебных нагрузках, стрессовых ситуациях.
Токсическая диспепсия или кишечный токсикоз у детей может являться исходом простой диспепсии. Неоткорректированная диета и отсутствие лечения способствуют всасыванию токсических продуктов бактериального обмена, общей интоксикации, нарушению работы печени, сердечно-сосудистой и нервной систем. Кроме этого, токсическая диспепсия у детей может развиваться на фоне острых кишечных инфекций: сальмонеллеза, дизентерии и др.
Развитие парентеральной диспепсии у детей связано с общим воздействием микробной или вирусной инфекции на организм. Расстройство пищеварения носит вторичный характер и вызвано наличием других заболеваний у ребенка.
Диспепсии подвержены практически все дети, однако чаще данным нарушением страдают недоношенные, дети с перинатальным повреждением ЦНС, гипотрофией, рахитом, аллергическими реакциями, гиповитаминозами, анемией, экссудативно-катаральным диатезом. С диспепсическим синдромом могут протекать паразитарные инвазии (лямблиоз) и гельминтозы у детей.
Классификация
Синдром диспепсии у детей является предварительным диагнозом, требующим уточнения этиологии. В связи с этим при углубленном обследовании ребенка может быть выявлена органическая или функциональная диспепсия. Органическая диспепсия может быть обусловлена гастритом, язвенной болезнью желудка, холециститом, панкреатитом, дискинезией желчевыводящих путей у детей. К функциональной диспепсии у детей относятся те случаи, когда при тщательном гастроэнтерологическом обследовании органическая патология не выявляется. Однако при длительном течении и неадекватном лечении функциональных нарушений возможно развитие органической патологии (ГЭРБ, гастрита, колита и др.).
Функциональная диспепсия у детей может протекать в нескольких формах. Простая функциональная диспепсия характеризуется изолированным нарушением функции ЖКТ. При токсической диспепсии, кроме расстройств пищеварения, наблюдаются выраженный токсикоз и эксикоз. Парентеральные диспепсии у детей могут возникать на фоне какого-либо другого заболевания – отита, пневмонии, гриппа и др.
Кроме этого, в зависимости от клинических проявлений функциональная диспепсия у детей подразделяется на 4 варианта течения:
- язвенноподобный – характеризуется локализованными болями в эпигастрии, проходящими после приема пищи, антацидных или антисекреторных препаратов
- рефлюксоподобный – протекает с отрыжкой, изжогой, тошнотой, рвотой, вздутием живота, срыгиваниями
- дискинетический – характеризуется дискомфортными ощущениями в эпигастрии, усиливающимися после еды, метеоризмом, непереносимостью некоторых видов пищи (жирной, молочной и пр.)
- неспецифический – не относящийся к вышеперечисленным вариантам течения диспепсии у детей.
В структуре синдрома диспепсии у детей органическая форма составляет не более 5-10%, поэтому в дальнейшем речь пойдет преимущественно о функциональном варианте диспепсии.
Симптомы диспепсии у детей
Простая диспепсия чаще встречается у детей первых лет жизни. Она может развиваться остро или на фоне предвестников: беспокойства, снижения аппетита, срыгиваний, учащения стула. Через 3-4 дня частота стула достигает 5-7 раз в сутки, он становится жидким, неоднородной окраски, напоминая вид рубленого яйца с комочками белого, желтого и зеленоватого цвета, примесью слизи. При диспепсии у детей отмечается вздутие живота, частое отхождение газов, срыгивания, рвота. Ребенка беспокоят кишечные колики: перед актом дефекации он сучит ножками, плачет. Аппетит снижается вплоть до отказа от еды, что приводит к приостановке нарастания массы тела (уплощению кривой прибавки веса). Простая диспепсия у детей продолжается 2-7 дней. На фоне диспепсии у детей может развиться молочница, стоматит, опрелости.
У ослабленных детей простая диспепсия может трансформироваться в токсическую форму. При этом появляется лихорадка, неукротимая рвота, частый (до 15-20 раз в сутки) стул, который быстро приобретает водянистый характер с комочками слущенного эпителия. Значительная потеря жидкости при рвоте и диарее сопровождается обезвоживанием, снижением тургора тканей, западением большого родничка, резким уменьшением массы тела. Лицо ребенка приобретает маскообразные черты с устремленным в одну точку взглядом; кожа и слизистые становятся сухими; рефлексы снижаются, могут возникнуть судороги. Токсическая диспепсия у детей может привести к нарушению сознания, развитию комы и гибели ребенка.
Функциональная диспепсия у детей старшего возраста протекает с периодически возникающими абдоминальными болями (обычно вскоре после приема пищи), быстрым насыщением, тошнотой, ощущениями переполнения желудка, отрыжкой, изжогой, чередованием запоров или диареи. Расстройства пищеварения при диспепсии у детей часто обостряются в связи со стрессовыми ситуациями, сочетаются с головокружениями и потливостью.
Физиологическая диспепсия новорожденных относится к транзиторным явлениям и будет рассмотрена в статье «Пограничные состояния новорожденных».
Диагностика
Обследование детей с диспепсией педиатром или детским гастроэнтерологом должно включать сбор анамнеза и жалоб, клинический осмотр, комплексную лабораторную и инструментальную диагностику.
В первую очередь, при наличии синдрома диспепсии у детей необходимо дифференцировать органическую или функциональную природу расстройства пищеварения. С этой целью ребенку проводится УЗИ органов брюшной полости (печени, желчного пузыря, поджелудочной железы), эзофагогастродуоденоскопия, рентгенография желудка. Из лабораторных тестов используется исследование кала на H. Pylori, биохимические пробы печени, определение ферментов поджелудочной железы в крови и моче. С помощью бактериологического посева испражнений исключаются ОКИ, путем исследования кала на яйца гельминтов – глистная инвазия.
Исследование копрограммы при диспепсии у детей выявляет единичные лейкоциты, немного слизи при большом количестве нейтральных жиров и свободных жирных кислот. Для оценки моторики верхних отделов ЖКТ выполняется электрогастрография; с целью исследования среды может потребоваться внутрипищеводная или внутрижелудочная pH-метрия, желудочное или дуоденальное зондирование.
Поскольку функциональные расстройства пищеварения практически всегда связаны с нарушениями со стороны нервной системы, дети с диспепсией должны быть проконсультированы детским неврологом и психологом.
Дифференциальную диагностику функциональной диспепсии у детей следует проводить с лактазной недостаточностью, целиакией, дисбактериозом, кишечными инфекциями, гельминтозами.
Лечение диспепсии у детей
Легкие формы алиментарной диспепсии у детей лечатся амбулаторно. Главным компонентом терапии простой диспепсии у детей является отмена продукта, приведшего к нарушению пищеварения, соблюдение диеты и режима питания в соответствии с возрастом ребенка. Грудным детям рекомендуется заменить 1-2 кормления в день водно-чайной паузой и сократить объем других кормлений. Ребенку дают пить глюкозо-солевые растворы, морковно-рисовый отвар, некрепкий чай.
Для улучшения пищеварения при диспепсии у детей назначаются ферменты (панкреатин); для выведения токсинов – сорбенты; для снятия болей – спазмолитики. Поскольку в основе 75 % случаев синдрома диспепсии у детей лежит нарушение моторики желудка, целесообразно назначение прокинетиков. При повышенном газообразовании осуществляется введение газоотводной трубки, используются сухое тепло на живот. Для восстановления кишечной флоры после перенесенной диспепсии детям можно давать препараты с живыми культурами бифидо- и лактобактерий.
Средне-тяжелые и тяжелые формы диспепсии у детей необходимо лечить в условиях стационара. В лечение включают парентеральную гидратационную терапию (переливание плазмы, плазмозаменяющих и солевых растворов), симптоматическую терапию (введение противосудорожных, жаропонижающих, сердечно-сосудистых средств и т. д.). Токсическая диспепсия у детей требует назначения антибактериальных препаратов.
Ребенок, страдающий диспепсией, нуждается в тщательном уходе: поддержании соответствующего температурного режима, спокойной обстановки, соблюдении гигиены. Необходимо внимательное наблюдение за динамикой состояния ребенка, осмотр характера рвотных масс и испражнений, предупреждение аспирации рвотных масс в дыхательные пути.
Прогноз и профилактика
Простая диспепсия обычно заканчивается выздоровлением детей через несколько дней и не влечет за собой осложнений. У детей с неблагоприятным преморбидным фоном простая диспепсия может перейти в токсическую – в этом случае исход определяется сроками и полнотой оказания необходимой медицинской помощи. Прогноз органической и парентеральной функциональной диспепсии у детей во многом зависит от течения основного заболевания.
Профилактика диспепсии у детей сводится к соблюдению возрастной диеты, сроков и последовательности введения прикормов, гигиены кормления, своевременному и адекватному лечению инфекционных и общесоматических детских болезней.
Источник
Несварение желудка у ребенка – это нарушение работы желудочно-кишечного тракта, которое характеризуется плохим перевариванием пищи. Необходимо отметить, что данное заболевание, если не начать лечение своевременно, может привести к развитию серьезных осложнений.
Несварение желудка у ребенка может быть в любом возрасте – может диагностироваться у новорожденного, у грудничка и детей более старшего возраста. В раннем возрасте развитие такого нарушения работы желудочно-кишечного тракта в некоторых случаях является вполне нормальным физиологическим процессом, так как формируется ЖКТ и налаживается работа пищеварительной системы.
Проявление такого нарушения в желудке у детей характеризуется неспецифической клинической картиной – рвота, диарея, тошнота, срыгивание во время кормления. Ввиду того что подобная симптоматика имеет место и при других гастроэнтерологических заболеваниях, родителям надо обращаться за медицинской помощью, а не проводить лечение самостоятельно, на свое усмотрение.
Лечение осуществляется посредством консервативных мероприятий: назначается диета, определенные медикаментозные средства. Не исключается и использование народных средств лечения, но только после консультации с лечащим врачом.
Развитие такого патологического процесса у детей может быть обусловлено как определенными заболеваниями, так и внешними факторами.
Что касается патологических процессов, то необходимо выделить следующие:
- панкреатит;
- гастрит;
- ГЭРБ;
- инфекционные заболевания ЖКТ;
- поражение желудка глистными инвазиями;
- кишечная инфекция;
- некоторые врожденные заболевания.
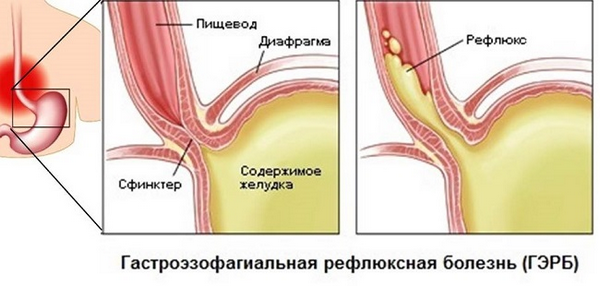
ГЭРБ
У детей до года такое нарушение довольно часто обусловлено неправильным питанием.
Относительно внешних этиологических факторов развития несварения желудка у детей, следует выделить:
- нарушение режима питания;
- несбалансированный рацион;
- непереносимость определенных продуктов питания, отдельных элементов (углеводов, белков, лактозы);
- злоупотребление фаст-фудом;
- чрезмерное количество сладкого в рационе;
- употребление сладких газированных напитков;
- переедание;
- употребление тех продуктов, которые еще не подходят по возрасту;
- раннее введение прикорма;
- неправильно подобранная смесь;
- физические нагрузки непосредственно во время употребления пищи;
- стрессы, негативная моральная обстановка;
- употребление пищи на ходу.
В редких случаях причины развития такого гастроэнтерологического заболевания этиологически установить не представляется возможным.
По характеру возникновения выделяют две формы нарушения работы ЖКТ:
- органическая;
- функциональная.
Функциональная форма, в свою очередь, разделяется на следующие:
- дискинетическая – присутствует тошнота, отрыжка, тяжесть в подложечной области;
- язвенноподобная – в клинической картине присутствуют симптомы язвенного поражения желудка;
- смешанная – присутствуют клинические признаки двух вышеописанных форм, встречается чаще всего.
Определение формы гастроэнтерологического заболевания осуществляется только врачом при помощи диагностических мероприятий и изучения анамнеза пациента.
При несварении у ребенка присутствуют следующие клинические признаки нарушения работы желудочно-кишечного тракта:
- ухудшение аппетита;
- недобор массы тела;
- частое срыгивание во время кормления;
- тошнота и рвота;
- диарея – до 10-15 раз в сутки;
- обезвоживание организма на фоне частой рвоты и жидкого стула;
- повышение температуры тела;
- ребенок может жаловаться на боли в животе;
- малыш становится вялым, отказывается от любимых блюд, игр;
- сонливость;
- озноб, лихорадка;
- постоянное ощущение жажды из-за высокой температуры.
При такой симптоматике необходимо срочно обращаться за медицинской помощью, а не проводить терапию самостоятельно.
В первую очередь проводится физикальный осмотр пациента. Данный этап диагностики следует проводить вместе с родителями, так как в силу своего возраста, малыш не может полностью обрисовать текущую клиническую картину.
В ходе первичного осмотра врач должен установить следующее:
- как питается малыш – его рацион, режим питания;
- есть ли хронические гастроэнтерологические заболевания;
- соблюдает ли ребенок режим дня.
Кроме этого, могут проводиться следующие диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- УЗИ брюшной полости.
На усмотрение врача диагностическая программа может меняться. Исходя из результатов клинических исследований, а также принимая во внимание данные, которые были собраны в ходе первичного осмотра, определяются дальнейшие терапевтические мероприятия.
Терапия при таком нарушении работы желудочно-кишечного тракта проводится путем консервативных мероприятий.
Врач может назначить следующие препараты:
- сорбенты;
- спазмолитики (при крайней необходимости);
- для предотвращения чрезмерного образования газов;
- противорвотные;
- для улучшения моторики желудка.
Как правило, детям до года медикаментозные средства назначают только в самых крайних случаях.
Ультразвуковое исследование брюшной полости грудничку
Обязательно назначается диетическое питание. Перечень запрещенных и разрешенных продуктов врач определяет в индивидуальном порядке.
Что касается общих рекомендаций, то диета основывается на таких рекомендациях:
- питание малыша должно быть сбалансированным;
- нужно соблюдать режим приема пищи;
- прикорм следует вводить постепенно;
- ежедневное меню обязательно должно включать в себя овощи и фрукты.
Диета должна состоять из продуктов, которые дают ребенку необходимое количество витаминов и минералов.
В большинстве случаев правильное питание и соблюдение режима дня быстро нормализуют работу желудочно-кишечного тракта и предотвращают развитие осложнений. Основой профилактики такого нарушения работы ЖКТ является правильное, сбалансированное питание малыша.
Источник
Проблемы с пищеварением могут появиться у детей до года и старше. В раннем возрасте это связанно с незрелостью пищеварительной системы, в более старшем – с неправильным питанием. Нарушения в работе желудочно-кишечного тракта провоцируют развитие диспепсии. Родители должны знать первые признаки заболевания и причины его появления, чтобы своевременно оказать необходимую помощь.
Что такое диспепсия?
Диспепсия у детей – расстройство пищеварения, которое возникает из-за нарушения работы органов пищеварения. Заболевание протекает с различными симптомами, доставляет малышу дискомфорт. Тяжесть патологии зависит от количества потребляемой пищи, т. к. желудочно-кишечный тракт не всегда может полностью переварить еду из-за недостатка ферментов. Распространенность заболевания объясняется особенностями желудочно-кишечного тракта, нервной системы и состоянием обмена веществ.
Появление несварения у новорожденных связано с переходом органов пищеварения к самостоятельному функционированию. Малыши рождаются со стерильным кишечником, заселение полезных бактерий происходит медленно, поэтому проблемы с пищеварением могут появиться в первую неделю жизни.
Причины появления диспепсии у детей до года:
- перекармливание;
- неправильное введение прикорма;
- медленное «освоение» кишечника полезными бактериями;
- перегревание (сильное потоотделение приводит к снижению кислотности желудочного секрета).
Факторы, провоцирующие заболевание у детей старше года:
- употребление продуктов низкого качества;
- длительное лечение антибактериальными и гормональными препаратами;
- эмоциональные нагрузки;
- отравления.
Симптомы несварения желудка у ребенка
У новорожденных заболевание развивается быстро и тяжело. Малыши отказываются от груди, часто плачут, у них появляется диарея и срыгивания. Проявления несварения зависят от развития заболевания.
Первые симптомы:
- запоры, которые резко сменяются обильной диареей;
- большой объем живота;
- избыточное газообразование;
- быстро наступающее насыщение;
- наличие слизи в каловых массах;
- уменьшение или полное отсутствие аппетита;
- колики;
- отрыжка;
- изжога.
Признаки токсической формы:
- высокая температура тела;
- болевые ощущения в области желудка;
- частая и обильная рвота;
- диарея;
- обезвоживание организма;
- западание родничка у новорожденных;
- потеря веса;
- снижение упругости кожи;
- сухость слизистых;
- судороги.
Классификация нарушений работы желудка
Основные типы диспепсии:
- Простая (функциональная). Затрагивает только пищеварительную систему. Функциональная диспепсия у детей (простая) возникает из-за нарушения выработки ферментов желудочно-кишечного тракта и его моторики.
- Алиментарная. Несварение желудка у ребенка появляется при переедании, употреблении продуктов низкого качества, несоблюдении правил ввода прикорма.
- Токсическая. Нарушение пищеварения вызывает интоксикацию пищеварительной системы, токсины попадают в кровь и разносятся по всему организму. Токсическое несварение вызывает расстройство обмена веществ и работы нервной системы.
- Органическая. Поражение пищеварительной системы происходит из-за воздействия патогенных микроорганизмов при инфекционных заболеваниях других органов. Токсины оказывают влияние на нервную систему, замедляя ее действие на органы пищеварения. В результате уменьшается количество вырабатываемой желчи и активность ферментов.
Виды функциональной диспепсии:
- Язвенноподобная. Характеризуется появлением болевых ощущений после приема пищи, особенно в больших количествах, или после приема некоторых лекарственных препаратов.
- Дискинетическая. Основные симптомы: быстрое насыщение, появление кислого привкуса.
- Неспецифическая. Это функциональная (простая) диспепсия со смешанными признаками.
Разновидности алиментарной диспепсии:
- Бродильная. Возникает при употреблении большого количества углеводной пищи и напитков, если в желудке недостаточно панкреатического сока, необходимого для переваривания углеводов. При бродильной диспепсии в пищеварительной системе размножаются бактерии и уменьшается активность тонкого кишечника.
- Гнилостная. Появляется при переизбытке белка в рационе. Продукты не успевают перевариваться и провоцируют развитие гнилостного процесса, такое состояние раздражает стенки кишечника. Поджелудочная железа уменьшает образование секрета.
- Жировая. Причиной появления являются плохо расщепляемые жиры. Это приводит к уменьшению выделяемой желчи.
Лечение диспепсии у детей
Перед проведением терапии необходимо провести исследования для уточнения диагноза:
- биохимический анализ крови;
- анализ кала;
- фиброгастродуоденоскопия (позволяет определить состояние желудка и двенадцатиперстной кишки);
- ультразвуковое исследование органов;
- анализ желудочного сока (такое исследование необходимо для определения его кислотности).
Изменение режима и рациона питания
Единой диеты для всех пациентов не существует. Рацион подбирается в зависимости от продуктов, вызвавших диспепсию. Список запрещенных и разрешенных блюд составляется индивидуально.
При бродильной форме расстройства запрещено употреблять продукты с большим содержанием углеводов, можно – мясные и молочные блюда. При гнилостной форме нельзя есть мясо и масло, разрешены каши, фрукты, хлеб, картофель. При жировой следует отказаться от употребления жиров, отдавая предпочтение продуктам растительного происхождения.
Кормление и питьевой режим новорожденных и грудничков:
- в первые сутки кормить ребенка нельзя, каждые 20 минут нужно поить малыша жидкостью по 15–20 мл, лучше использовать отвар изюма или моркови (при введении прикорма);
- через 24 часа можно пить сцеженное грудное молоко в объеме 10 мл 10 раз в день;
- с 6–7 разрешается кормление по требованию.
Медикаментозная терапия
Лечение медикаментами направлено на уменьшение выраженности симптомов заболевания:
- энтеросорбенты – для остановки диареи и выведения токсинов из организма, разрешены с первых дней жизни (Смекта, Неосмектин, Фильтрум);
- антациды – против изжоги, для защиты стенок кишечника от повреждений и снятия раздражения слизистой желудка (Алмагель);
- противорвотные – способствуют нормализации сокращений пищевода и желудка (Мотиллиум, Тримедат, Цизаприд);
- пребиотики – при дисбактериозе для заселения полезных бактерий (Линекс, Бифидумбактерин);
- ферменты – от чувства тяжести для нормализации переваривания (Мезим, Панкреатин, Фреон);
- спазмолитики – при острой боли (Но-Шпа, Папаверин).
При сильной диарее и рвоте необходимо поддерживать водно-солевой баланс в организме и не допускать обезвоживания. Для этого ребенку можно давать Регидрон. При высокой температуре разрешено использовать жаропонижающие препараты на основе парацетамола (Цефекон, Эффералган) или ибупрофена (Нурофен) в виде сиропа или свечей, не превышая возрастную дозировку.
Рецепты народной медицины для детей
Перед использованием средств народной медицины необходимо проконсультироваться с педиатром. Наиболее эффективные:
- отвары лекарственных растений (мать-и-мачехи, ромашки, одуванчика, перечной мяты) – для приготовления необходимо прокипятить листья трав в небольшом количестве воды, остудить и процедить;
- рисовый отвар – обладает обволакивающим действием, применяют с учетом возраста ребенка;
- морковный суп – отварить морковь и натереть на мелкой терке, разбавить кипяченой водой (действует как сорбент);
- настой семян укропа – залить кипятком 3 ложки семян (уменьшает газообразование).
Профилактика расстройства пищеварения
Чтобы снизить риск развития диспепсии, необходимо соблюдать следующие рекомендации:
- не допускать переедания в любом возрасте;
- правильно вводить прикорм, учитывая возраст ребенка;
- составить сбалансированный рацион для детей старше года;
- исключить эмоциональные перегрузки;
- тщательно мыть руки перед едой;
- своевременно проводить лечение заболеваний.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Источник
