Описание операции на желчном пузыре
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
Показания к проведению
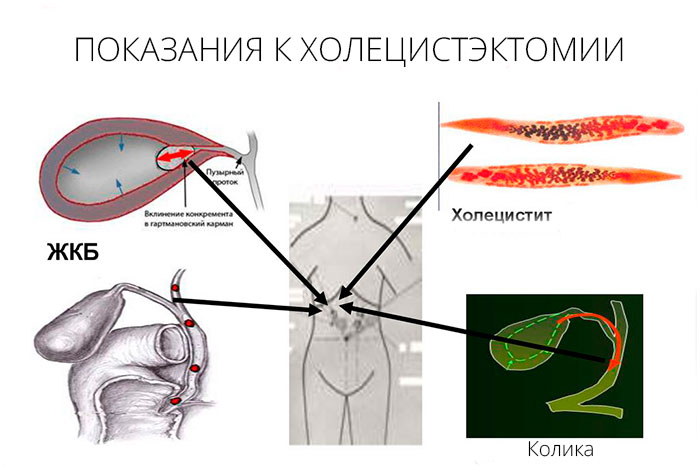
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
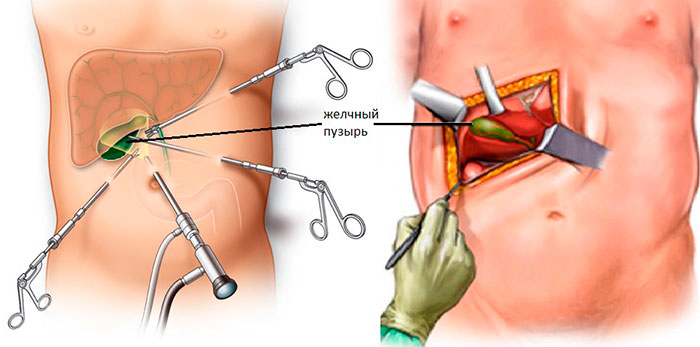
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
Ход операции
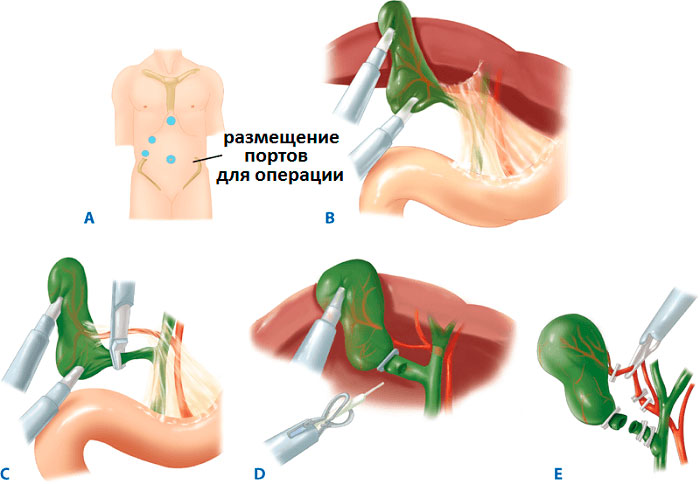
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетического питания и соблюдать рекомендации врача.
Видео
Посмотрите видео о жизни после удаления желчного пузыря.
Источник
Описание лапароскопической холецистэктомии. Методика операции.
Пациент находится в положении лежа на спине. Пациент, операционная и весь инструментарий должны быть подготовлены к переходу к открытой операции, если возникнет такая необходимость. Хирург (1) стоит слева от пациента. Второй ассистент (2), задача которого — поддерживать лапароскоп, находится слева от хирурга. Справа от пациента стоят первый ассистент (3) и операционная медсестра (4), а справа от нее расположен инструментальный столик (5). Справа у головного конца операционного стола находятся телевизионный монитор (7), видеомагнитофон, блок управления телекамерой, осветитель и источник углекислого газа. Хирург (1) и второй ассистент (2) обращены лицом к телемонитору (7). Первый ассистент может наблюдать телевизионное изображение на другом мониторе, расположенном слева от головной части операционного стола (7). Анестезиолог находится в головной части стола (6). Некоторые хирурги предпочитают так называемую «французскую» позицию, когда больной находится в положении на спине с разведенными в стороны нижними конечностями, между которыми располагается хирург.
Перед лапароскопией в брюшную полость необходимо инсуффлировать углекислый газ, используя иглу Veress с тупым обтуратором, снабженным предохранительной пружиной. Назначение тупого обтуратора — прикрыть срез иглы во время проведения ее через брюшину. Пациента укладывают в положение Trendelenburg с наклоном на 15-20′, как показано на рисунке. Положение Trendelenburg при введении иглы Veress и наложении пневмоперитонеума не имеет большого значения. Но недостаточно опытным хирургам все же рекомендуется использовать именно эту позицию, чтобы свести к минимуму возможные осложнения. Пункцию иглой выполняют на уровне пупка, либо в его верхней или правой боковой складке.
Перед введением иглы в верхней пупочной складке производят разрез длиной 10 мм. Кожу и подкожную клетчатку рассекают до апоневроза. Подкожную клетчатку разъединяют пальцем или тупым инструментом. Двумя зажимами Backhaus захватывают кожу, подкожную клетчатку и передний листок влагалища прямой мышцы живота по обе стороны от пупочной складки. Натяжение за эти зажимы вверх позволяет отделить переднюю брюшную стенку от внутренних органов брюшной полости. После этого через маленький разрез по верхнему краю пупка вводят иглу Veress, конец которой направлен вниз в сторону таза, как видно на рисунке. В момент проникновения иглы в брюшную полость отчетливо слышен щелчок защитного механизма иглы. Перед началом введения углекислого газа с помощью ранее описанных приемов необходимо убедиться, что конец иглы свободно располагается в брюшной полости.

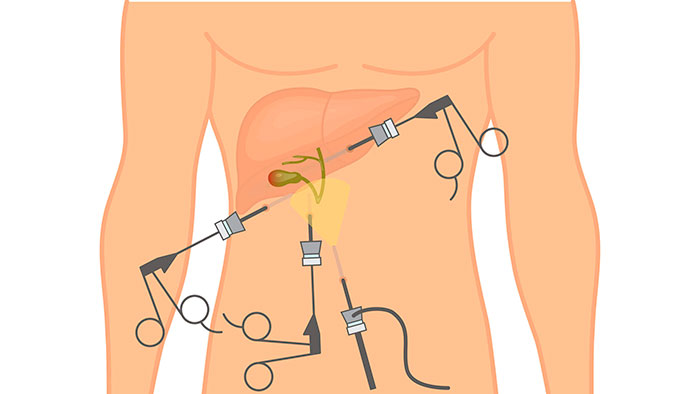
Для лапароскопической холецистэктомии в брюшную полость обычно вводят четыре троакара: два диаметром 10-11 мм и два— диаметром 5 мм. Первый троакар диаметром 10-11 мм вводят через маленький разрез в верхней пупочной складке. Через этот канал вводят лапароскоп, предварительно удалив троакар. Затем в правый фланк по передней подмышечной линии вводят троакар диаметром 5 мм. Через него будет введен атравматический зажим для захватывания дна желчного пузыря и смещения печени кверху, что позволит хорошо видеть нижнюю поверхность печени и желчный пузырь. После этого по среднеключичной линии на расстоянии около 5 см от правой реберной дуги, вводят третий троакар диаметром 5 мм. Через этот канал вводят другой зажим, с помощью которого натягивают воронку, открывая треугольник Calot. И, наконец, в эпигастральной области на 4-5 см ниже мечевидного отростка и несколько вправо от срединной линии вводят четвертый троакар диаметром 10-11 мм. Через него будут вводить зажимы, крючки, шпатели, клипсы, ножницы, аспираторы-ирригаторы и т. д.
Введение первого троакара всегда опасно, потому что оно производится вслепую. С целью уменьшения вероятности ранения внутренних органов брюшной полости и кровеносных сосудов рекомендуется поместить пациента в положение Trendelenburg с наклоном стола на 15-20°. Кроме того, как и при введении иглы Veress, зажимы Backhaus подтягивают вверх, чтобы увеличить расстояние между передней брюшной стенкой и внутренними органами. Затем через разрез в верхней пупочной складке длиной 10 мм вводят первый троакар.
После введения первого троакара диаметром 10-11 мм удаляют обтуратор, присоединяют источник углекислого газа (В) и вводят лапароскоп (А), к которому подключены источник света (С) и камера (D). Затем изменяют позицию пациента из положения Trendelenburg с наклоном стола на 15-20° на обратное положение Trendelenburg с наклоном на 15-20° для смещения книзу поперечной ободочной кишки и большого сальника. Кроме того, операционный стол наклоняют влево, чтобы сместить внутренние органы в сторону от операционного поля. Далее под видеолапароскопическим контролем обследуют брюшную полость и вводят три оставшихся троакара. Через переднюю подмышечную канюлю вводят атравматический зажим и захватывают им дно желчного пузыря. Для захвата воронки желчного пузыря через среднеключичный троакар диаметром 5 мм вводят еще один зажим. Диссектор проводят через эпигастральную канюлю диаметром 10 мм.
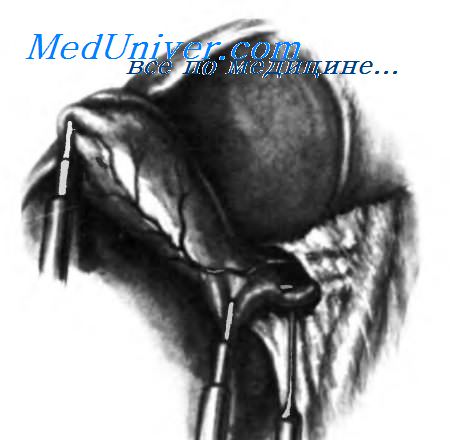
Атравматическим зажимом, введенным через переднюю подмышечную канюлю диаметром 5 мм, подтягивают желчный пузырь, смещая кверху печень, при этом нижний край печени и желчный пузырь становятся доступными обзору. Другим зажимом через среднеключичную канюлю диаметром 5 мм подтягивают вниз воронку желчного пузыря вниз, обнажая треугольник Calot.
Воронка желчного пузыря и пузырный проток выделены с помощью инструментов, проведенных через эпигастральный канал диаметром 10-11 мм. Пузырный проток выделен по периметру.
Пузырный проток перекрыт клипсой вблизи места его соединения с воронкой. Дистальнее клипсы микроножницами выполнен небольшой поперечный разрез передней стенки пузырного протока. Через этот разрез будет введен катетер для выполнения холангиографии.
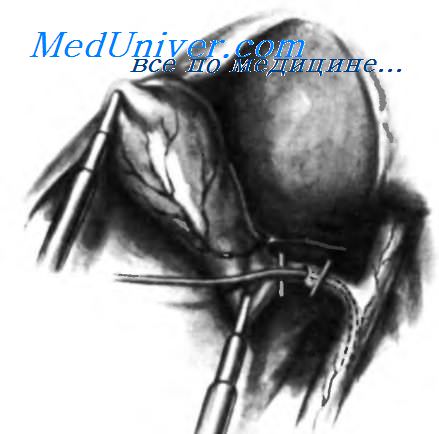
В пузырный проток веден мочеточниковый катетер 4 F. Он зафиксирован клипсой таким образом, чтобы предупредить рефлюкс рентгеноконтрастного вещества, но не пережать его просвет. Катетер нужно вводить на глубину не более 3 см. Для того, чтобы облегчить выполнение интраоперационной холангиографии, разработано большое количество катетеров и клипс.
Все подготовлено для выполнения интраоперационной холангиографии с помощью катетера, направляемого специально разработанным для этих целей зажимом Olsen.
Катетер введен через пузырный проток с помощью зажима Olsen. Зажим Olsen отрегулирован по пузырному протоку для введения рентгеноконтрастного вещества. Перед инъекцией пациента нужно вывести из положения Trendelenburg. Дополнительно наклоняют операционный стол на 15° вправо, чтобы холангиографическоге изображение не накладывалось на позвоночный столб. Удаляют лапароскоп, для того чтобы избежать наложения других рентгеноконтрастных теней. Необходимо также изменить положение многоразовых металлических троакаров или использовать рентгенопрозрачные троакары. Когда приняты все эти меры предосторожности, под рентгенологическим контролем с усилителем изображения вводят 5 мл разведенного до 35% рентгеноконтрастного вещества. При этом контрастируется общий желчный проток и можно наблюдать функцию сфинктера Одди. Затем вводят еще 5 мл рентгеноконтрастного вещества для контрастирования оставшейся части общего желчного протока. Если проток расширен, необходимо ввести большее количество рентгеноконтрастного раствора.
Если при холангиографии обнаруживается нормальный проток без теней конкрементов и другой патологии, а раствор рентгеноконтрастного вещества свободно поступает в двенадцатиперстную кишку, пузырный проток пересекают, предварительно наложив две клипсы на ближайшую к общему желчному протоку сторону. Пузырный проток необходимо пересечь вдоль пунктирной линии.
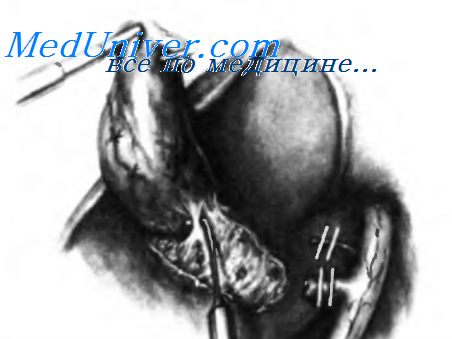
После пересечения пузырного протока необходимо избегать сильного натяжения желчного пузыря, чтобы не допустить разрыва пузырной артерии и кровотечения. Затем пузырную артерию пересекают в пределах треугольника Calot. Накладывают две клипсы проксимально и две — дистально, артерию пересекают вдоль пунктирной линии. Лигируют и пересекают артерию как можно ближе к желчному пузырю, если только она не видна так четко, как показано на рисунке, где ее пересекают дальше от желчного пузыря.
После пересечения пузырного протока и пузырной артерии начинают выделение желчного пузыря из его ложа с помощью инстументов для препарирования (крючков, шпателей и т.д.), подключенных к электрокаутеру. Выделение начинают от воронки и продолжают к телу и дну.

На рисунке изображено выделение тела желчного пузыря из его ложа. Очень осторожно производят гемостаз с помощью электрокаутера. Необходимо остановить истечение желчи из разорванных аберрантных желчных протоков.
Желчный пузырь почти полностью выделен, но его продолжают удерживать зажимом, что позволяет видеть ложе желчного пузыря. Для поиска кровоточащих участков и мест подтекания желчи ложе желчного пузыря орошают изотоническим раствором, который затем аспирируют. После этого указанные участки можно подвергнуть электрокоагуляции. Необходимо ограничивать орошение и аспирацию ложа желчного пузыря. Не рекомендуется производить ирригацию и аспирацию вблизи мест наложения клипс на пузырный проток и пузырную артерию из-за опасности их соскальзывания. Чтобы предупредить скопление жидкости в послеоперационном периоде, производят аспирацию в поддиафрагмальном и подпеченочном пространствах.
Видео техники и этапов лапароскопической холецистэктомии
Посетите раздел других видео уроков по хирургии.
– Также рекомендуем “Гемостаз при лапароскопической холецистэктомии. Методы удаления конкреметов из холедоха лапароскопически.”
Оглавление темы “Холецистэктомия. Портальная гипертензия и операции при ней.”:
1. Лапароскопическая холецистэктомия у пациентов с острым холециститом.
2. Удаление конкрементов общего желчного протока лапароскопическим методом.
3. Описание лапароскопической холецистэктомии. Методика операции.
4. Гемостаз при лапароскопической холецистэктомии. Методы удаления конкреметов их холедоха лапароскопически.
5. Портальная гипертензия. Классификация портальной гипертензии.
6. Диагностика цирроза печени. Лечение портальной гипертензии.
7. Портокавальный анастомоз при циррозе печени. Показания к трансплантации печени.
8. Дистальный спленоренальный анастомоз при циррозе печени. Техника дистального спленоренального анастомоза.
9. Этапы наложения спленоренального анастомоза при портальной гипертензии.
10. Портокавальный анастомоз при циррозе печени. Техника наложения портокавального анастомоза.
Источник
