Проекция дна желчного пузыря на переднюю брюшную стенку
Оглавление темы “Желчный пузырь. Желчные протоки.”:
- Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
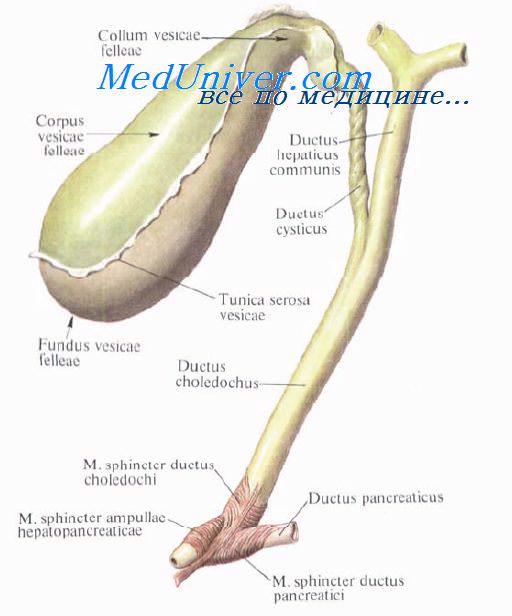
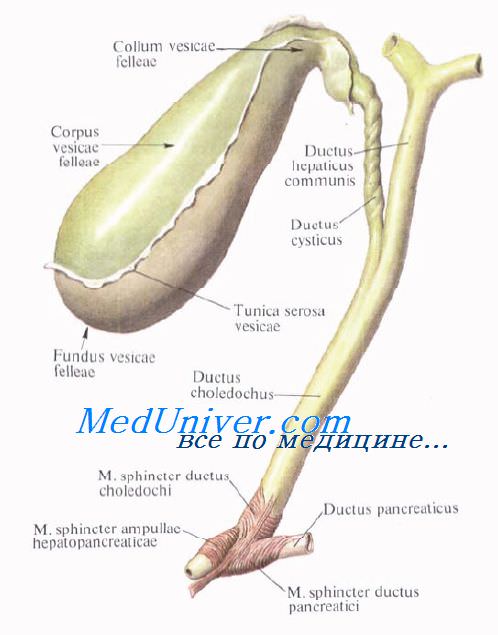
Желчный пузырь, vesica biliaris (fellea), грушевидной формы, располагается в fossa vesicae biliaris на нижней поверхности печени, между ее правой и квадратной долями.
Желчный пузырь подразделяется на три отдела: дно, fundus, тело, corpus, и шейку, collum. Шейка пузыря продолжается в пузырный проток, ductus cysticus. Длина желчного пузыря — 7—8 см, диаметр в области дна — 2—3 см, вместимость пузыря достигает 40—60 см3.
В желчном пузыре различают верхнюю стенку, прилегающую к печени, и нижнюю, свободную, обращенную в брюшную полость.
Проекции желчного пузыря
Желчный пузырь и протоки проецируются в собственно надчревной области.
Дно желчного пузыря проецируется на переднюю брюшную стенку в точке на пересечении наружного края прямой мышцы живота и реберной дуги на уровне слияния хрящей правых IХ—X ребер. Чаще всего эта точка находится на правой парастернальной линии. Другим способом проекцию дна желчного пузыря находят в точке пересечения реберной дуги линией, соединяющей вершину правой подмышечной ямки с пупком.
Синтопия желчного пузыря
Сверху (и спереди) от желчного пузыря находится печень. Дно его обычно выдается из-под передненижнего края печени примерно на 3 см и примыкает к передней брюшной стенке. Справа дно и нижняя поверхность тела соприкасаются с правым (печеночным) изгибом ободочной кишки и начальным отделом двенадцатиперстной кишки, слева — с пилорическим отделом желудка. При низком положении печени желчный пузырь может лежать на петлях тонкой кишки.
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
Брюшина желчного пузыря чаше всего покрывает дно пузыря на всем протяжении, тело и шейку — с трех сторон (мезоперитонеальное положение). Реже встречается интраперитонеально расположенный пузырь с собственной брыжейкой.
Такой желчный пузырь подвижен и может перекручиваться с последующим нарушением кровообращения и некрозом. Возможно и экстраперитонеальное положение желчного пузыря, когда брюшина покрывает только часть дна, а тело располагается глубоко в щели между долями. Такое положение называют внутрипеченочным.
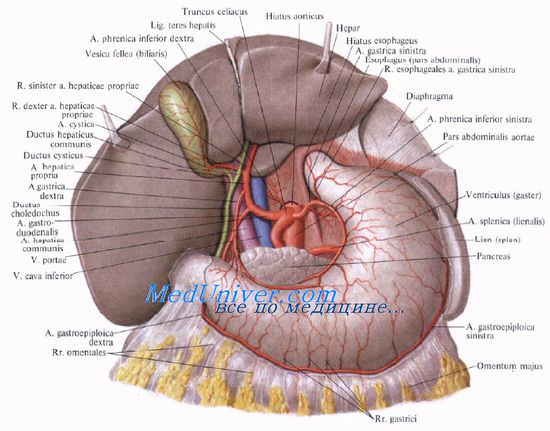
Кровоснабжение желчного пузыря
Кровоснабжает желчный пузырь желчно-пузырная артерия, а. cystica, отходящая, как правило, от правой ветви a. hepatica propria между листками печеночно-дуоденальной связки. Артерия подходит к шейке пузыря спереди от пузырного протока и делится на две ветви, идущие на верхнюю и нижнюю поверхность пузыря.
Взаимоотношения пузырной артерии и желчных протоков имеют большое практическое значение. В качестве внутреннего ориентира выделяют trigonum cystohepaticum, пузырно-печеночный треугольник Кало [Calot]: его двумя боковыми сторонами являются пузырный и печеночный протоки, образующие угол, открытый кверху, основанием треугольника Кало является правая печеночная ветвь.
В этом месте от первой печеночной ветви и отходит a. cystica, которая нередко сама образует основание треугольника. Часто это место прикрыто правым краем печеночного протока.
Венозный отток от желчного пузыря происходит через желчно-пузырную вену в правую ветвь воротной вены.
Иннервация желчного пузыря
Иннервация желчного пузыря и его протока осуществляется печеночным сплетением.
Лимфоотток от желчного пузыря
Лимфоотток от желчного пузыря происходит сначала в желчно-пузырный узел, а затем в печеночные узлы, лежащие в печеночно-дуоденальной связке.
Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Выходящие из печени правый и левый печеночные протоки в воротах печени соединяются, образуя общий печеночный проток, ductus hepaticus communis. Между листками печеночно-дуоденальной связки проток спускается на 2—3 см вниз, до места соединения с пузырным протоком. Позади него проходят правая ветвь собственной печеночной артерии (иногда она проходит впереди протока) и правая ветвь воротной вены.
Пузырный проток, ductus cysticus, диаметром 3—4 мм и длиной от 2,5 до 5 см, выйдя из шейки желчного пузыря, направляясь влево, впадает в общий печеночный проток. Угол впадения и расстояние от шейки желчного пузыря могут быть самыми разными. На слизистой оболочке протока выделяют спиральную складку, plica spiralis [Heister], играющую определенную роль в регулировании оттока желчи из желчного пузыря.
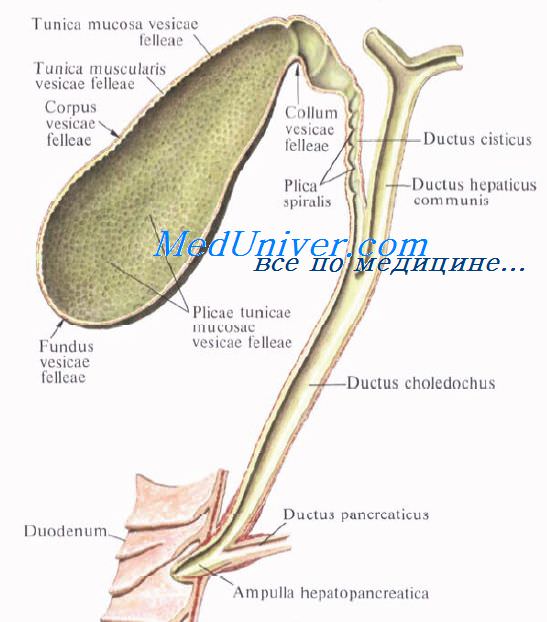
Общий желчный проток, ductus choledochus, образуется в результате соединения общего печеночного и пузырного протоков. Он располагается сначала в свободном правом крае печеночно-дуоденальной связки. Слева и несколько кзади от него располагается воротная вена. Общий желчный проток отводит желчь в двенадцатиперстную кишку. Его длина составляет в среднем 6—8 см. На протяжении общего желчного протока выделяют 4 части:
1) супрадуоденальная часть общего желчного протока идет до двенадцатиперстной кишки в правом крае lig. hepatoduodenale и имеет протяженность 1—3 см;
2) ретродуоденальная часть общего желчного протока длиной около 2 см располагается позади верхней горизонтальной части duodenum примерно на 3—4 см правее привратника желудка. Выше и слева от него проходит воротная вена, ниже и справа — a. gastroduodenalis;
3) панкреатическая часть общего желчного протока длиной до 3 см проходит в толще головки поджелудочной железы или позади нее. В этом случае проток прилегает к правому краю нижней полой вены. Воротная вена лежит глубже и пересекает панкреатическую часть общего желчного протока в косом направлении слева;
4) интерстициальная, конечная, часть общего желчного протока имеет длину до 1,5 см. Проток прободает заднемедиальную стенку средней трети нисходящей части двенадцатиперстной кишки в косом направлении и открывается на вершине большого (фатерова) сосочка двенадцатиперстной кишки, papilla duodeni major [Vater]. Сосочек расположен в области продольной складки слизистой оболочки кишки. Чаще всего конечная часть ductus choledochus сливается с протоком поджелудочной железы, образуя при вхождении в кишку печеночно-поджелудочную ампулу, ampulla hepatopancreatica [Vater].
В толще стенки большого дуоденального сосочка ампулу окружают гладкие кольцевые мышечные волокна, образующие сфинктер печеночно-поджелудочной ампулы, m. sphincter ampullae hepatopancreaticae.
Видео урок топографической анатомии и оперативной хирургии печени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Хирургическая анатомия желчного пузыря и пузырного протока.Guy de Chauliac (1300—13681, знаменитый хирург из Авиньона (Франция), констатировал: «Хорошая операция не может быть выполнена без знания анатомии». Знание анатомии очень важно в хирургии желчных путей. Хирурги, оперирующие на желчных путях, сталкиваются с бесчисленными анатомическими вариантами, которые встречаются в воротах печени и внепеченочных желчных структурах. Хирург должен хорошо знать нормальную анатомию и наиболее часто встречающиеся отклонения. Перед перевязкой или рассечением каждую анатомическую структуру нужно тщательно идентифицировать, чтобы избежать фатальных последствий. Желчный пузырь расположен на нижней поверхности печени и удерживается в своем ложе брюшиной. Линия, разделяющая правую и левую доли печени, проходит через ложе желчного пузыря. Желчный пузырь имеет форму грушевидного мешка длиной 8—12 см и диаметром до 4—5 см, емкость его составляет от 30 до 50 мл. Когда пузырь растягивается, его емкость может увелиш-таться до 200 мл. Желчный пузырь принимает и концентрирует желчь. В норме он голубоватого цвета, который образован комбинацией полупрозрачных стенок и содержащейся в нем желчи. При воспалении стенки мутнеют и полупрозрачность теряется. Желчный пузырь разделяют на три сегмента, не имеющие точного разграничения: дно, тело и воронку.
2. Тело желчного пузыря расположено задном, и при удалении от дна его диаметр прогрессивно уменьшается. Тело покрыто брюшиной не полностью, она связывает его с нижней поверхностью печени. Таким образом, нижняя поверхность желчного пузыря покрыта брюшиной, в то время как верхняя часть соприкасается с нижней поверхностью печени, от которой она отделена слоем рыхлой соединительной ткани. Через нее проходят кровеносные и лимфатические сосуды, нервные волокна, а иногда добавочные печеночные протоки. При холецистэктомии хирургу нужно разделить эту рыхлую соединительную ткань, что позволит оперировать с минимальной кровопотерей. При различных патологических процессах пространство между печенью и пузырем облитерировано. При этом часто травмируется паренхима печени, что приводит к кровотечению. 3. Воронка — это третья часть желчного пузыря, которая следует за телом. Диаметр ее постепенно уменьшается. Этот сегмент пузыря полностью покрыт брюшиной. Он находится в пределах печеночно-двенадцатиперстной связки и обычно выступает кпереди. Воронку иногда называют карманом Гартмана (Hartmann(. Но мы полагаем, что карман Гартмана — это результат патологического процесса, вызванного ущемлением конкремента в нижней части воронки или в шейке желчного пузыря. Это приводит к расширению устья и формированию кармана Гартмана, что, в свою очередь, способствует образованию спаек с пузырным и общим желчным протоками и затрудняет проведение холецистэктомии. Карман Гартмана нужно рассматривать как патологическое изменение, так как нормальная воронка не имеет формы кармана. Желчный пузырь состоит из слоя высоких цилиндрических эпителиальных клеток, гонкого фиброзно-мышечного слоя, состоящего из продольных, циркулярных и косых мышечных волокон, и фиброзной ткани, покрывающей слизистую оболочку. Желчный пузырь не имеет подслизистой и мышечно-слизистой оболочек. Он не содержит слизистых желез (иногда могут присутствовать единичные слизистые железы, количество которых несколько увеличивается при воспалении; эти слизистые железы располагаются почти исключительно в шейке). Фиброзно-мышечный слой покрыт слоем рыхлой соединительной ткани, через которую проникают кровеносные, лимфатические сосуды и нервы. Чтобы выполнить субсерозную холецистэктомию. необходимо найти этот рыхлый слой, который является продолжением ткани, отделяющей желчный пузырь от печени в печеночном ложе. Воронка переходит в шейку длиной 15—20 мм, образуя острый угол, открытый вверх. Пузырный проток соединяет желчный пузырь с печеночным протоком. При слиянии его с общим печеночным протоком образуется общий желчный проток. Длина пузырного протока 4—6 см, иногда она может достигать 10—12 см. Проток может быть коротким плп совсем отсутствовать. Проксимальный его диаметр обычно равен 2—2.5 мм, что несколько меньше его дистального диаметра, который составляет около 3 мм. Снаружи он кажется неравномерным и скрученным, особенно в проксимальной половине плп двух третях, из-за наличия внутри протока клапанов Гейстера (Heister). Клапаны Гейстера имеют полулунную форму и расположены в чередующейся последовательности, что создает впечатление непрерывной спирали. На самом деле клапаны отделены друг от друга. Клапаны Гейстера регулируют поток желчи между желчным пузырем и желчными протоками. Пузырный проток обычно соединяется с печеночным протоком под острым углом в верхней половине печеночно-двенадцатиперстной связки, чаще по правому краю печеночного протока, формируя пузырно-печеночный угол. Пузырный проток может входить в общий желчный проток перпендикулярно. Иногда он идет параллельно с печеночным протоком и соединяется с ним позади начальной части двенадцатиперстной кишки, в области поджелудочной железы, и даже в большом дуоденальном сосочке плп вблизи него, формируя параллельное соединение. Иногда он соединяется с печеночным протоком впереди плп позади него, входит в проток по левому краю плп на его передней стенке. Это вращение по отношению к печеночному протоку было названо спиральным сращением. Такое сращение может вызывать печеночный синдром Mirizzi. Изредка пузырный проток впадает в правый плп левый печеночный проток. Хирургическая анатомия печеночного протокаЖелчные протоки берут свое начало в печени в виде желчных канальцев, которые получают желчь, выделяемую печеночными клетками. Соединяясь между собой, они образуют протоки все большего диаметра, формируя правый и левый печеночный протоки, идущие, соответственно, из правой и левой долей печени. Обычно, выходя из печени, протоки соединяются и формируют общий печеночный проток. Правый печеночный проток обычно больше расположен внутри печени, чем левый. Длина общего печеночного протока очень изменчива и зависит от уровня соединения левого и правого печеночных протоков, а также от уровня его соединения с пузырным протоком для формирования общего желчного протока. Длина общего печеночного протока обычно составляет 2—4 см, хотя и длина в 8 см — не редкость. Диаметр общего печеночного и общего желчного протоков чаще всего составляет 6—8 мм. Нормальный диаметр может достигать 12 мм. Некоторые авторы показывают, что протоки нормального диаметра могут содержать конкременты. Очевидно, имеется частичное совпадение размера и диаметра нормальных и патологически измененных желчных протоков. У пациентов, подвергшихся холецистэктомии, а также у пожилых людей диаметр общего желчного протока может увеличиваться. Печеночный проток поверх собственной пластинки, содержащей слизистые железы, покрыт высоким цилиндрическим эпителием. Слизистая оболочка покрыта слоем фиброэластической ткани, содержащей некоторое количество мышечных волокон. Mirizzi описал сфинктер в дистальной части печеночного протока. Поскольку мышечные клетки не бьши найдены, он назвал его функциональным сфинктером общего печеночного протока (27, 28, 29, 32). Hang (23), Geneser (39), Guy Albot (39), Chikiar (10, 11), Hollinshed и другие авторы (19) продемонстрировали наличие мышечных волоки в печеночном протоке. Для выявления этих мышечных волокон после получения образца необходимо немедленно перейти к фиксации ткани, поскольку в желчном и панкреатическом протоках быстро быстро наступает аутолиз. Помня об этих предосторожностях, вместе с доктором Zuckerberg мы подтвердили присутствие в печеночном протоке мышечных волокон. Видео урок анатомии внепеченочных желчных путейПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.” Оглавление темы “Хирургия желчных путей.”: |
Источник
Функция:
1.Это
емкость для желчи,
2.Дозированная
поставка желчи в ответ на выброс ферментов
12п.к.
3.Концентрирование
желчи.
Анатомия.
Имеет
грушевидную форму. 10 см.в длину, 4 см в
ширину объем 40-60 мл.
Имеет:
основание
– направлено кпереди и книзу.Тело
– наклонно сверху и сзади и имеет уклон
влево.Шейка
– слева от тела направлено вперед и
медиально.
Суммарно
ЖП расположен справа налево, спереди
назад и снизу вверх.
От
узкой части (шейки) пузыря идёт короткий
выводной пузырный
желчный проток
. В месте перехода шейки пузыря в пузырный
желчный проток располагается сфинктер
Люткенса,
регулирующий поступление жёлчи из
желчного пузыря в пузырный желчный
проток и обратно. Пузырный желчный
проток в воротах печени соединяется с
печёночным протоком. Через слияние этих
двух протоков образуется общий
желчный проток-
Холедох (ductus
choledochus).
Он лежит между двумя листками печеночно–
двенадцатиперстной связки, имея сзади
от себя воротную вену, а слева общую
печеночную артерию . Далее Холедох
спускается вниз позади верхней части
двенадцатиперстной кишки, прободает
медиальную стенку pars
descendens
duodeni
и открывается вместе с протоком
поджелужочной железы отверстием в
расширение, носящее название ampulla
hepatopancreatica
(фатерова ампула). В месте ее впадения
в двенадцатиперстную кишку располагается
сфинктер Одди.
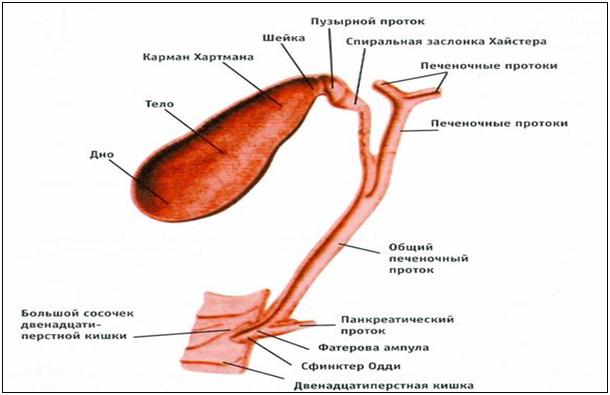
Рисунок16.
Желчный пузырь и желчные протоки.
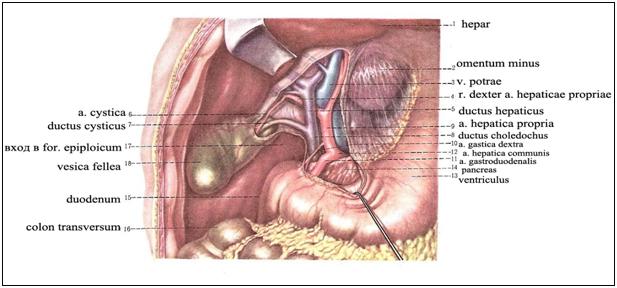
Рисунок17.
Желчный пузырь и желчные протоки.
Топография:
Желчный
пузырь располагается в правой подреберной
области. Его проекция соответствует
точке пересечения linea
medioclavicularis
dextra
с реберной дугой (с 10- м ребром справа).
Эта зона так же соответствует точке
пересечения наружного края правой
прямой мышцы живота с реберной дугой.
Желчный пузырь прилежит к висцеральной
поверхности печени. В наполненном
состоянии дно желчного пузыря прикасается
к передней брюшной стенке.
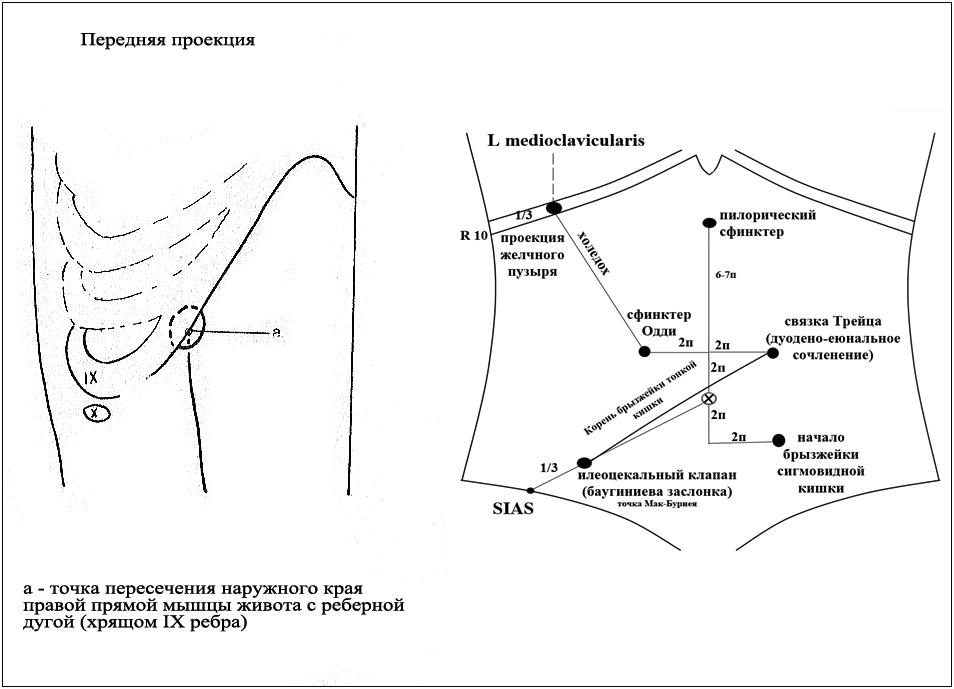
Рисунок
18. Проекция желчного пузыря на поверхность
живота.
По
отношению к брюшине пустой желчный
пузырь лежит экстраперитонеально,
наполненный – мезоперитонеально.
Кровоснабжение:
Осуществляется
a.
cystica
из a.
hepatica
propria
из a.
hepatica
communis
из truncus
coeliacus
(ветвь pars
abdominalis
aortae
descendens).
Отток
крови – по одноименной вене в v.portae.
Иннервация:
Нервные
волокна формируют пузырное сплетение:
Афферентная
иннервация – передние ветви нижних
грудных спинномозговых нервов; по rr.
vesicales
n.
vagi.Симпатическая
иннервация – от plexus
hepaticus,
которое формируется из plexus
coeliacus
по ходу печеночной артерии.Парасимпатическая
иннервация – rr.
vesicales
n.
vagi.
Лимфоотток:
Отток
лимфы осуществляется в nodi
lymphoidei
hepatici
et
coeliaci.
СФИНКТЕР
ОДДИ.
Проекция
на поверхность передней брюшной стенки.
От
пупка два пальца вверх и два пальца
вправо. Здесь и далее всегда имеются
виду поперечно сложенные пальцы пациента.
(Относительно врача, стоящего справа
от пациента и лицом к нему, два пальца
вверх и влево).
Диагностический
тест:
ИПП:
Лежа
на спине, ноги
согнуты.
ИПВ:
Справа
от пациента, к нему лицом.
Большим
или 2-м, 3-м пальцем правой руки встать
на точку проекции сфинктера Одди.
«Пальпаторный аккорд» на сфинктер Одди
(мягко погрузиться в ткань, почувствовать
под пальцами «бугорок» сфинктера).
Прослушивание
мотильности ткани.Затем
произвести ротацию пальцами по- и
против- часовой стрелки, сравнивая
объём пассивного смещения тканей.

Рисунок
19. Работа на сфинктере Одди.
Интерпретация:
В
норме все сфинктеры организма ритмично
закручиваются по часовой стрелке и
обратно. То
есть под пальцами при прослушивании
мотильности можно почувствовать
ритмичное закручивание ткани по часовой
стрелке («инспир») и обратно («экспир»).
Если такового движения нет, это может
свидетельствовать о следующем:
наличие
общего спазма сфинктерафиксированность
сфинктера в открытом положении, если
преоблалает «инспир» (движение по
часовой стрелке)фиксированность
сфинктера в закрытом положении, если
преобладает «экспир» (движение против
часовой стрелки)
На
проблему так же указывает ограничение
объема смещения тканей при их закручивании
пальцами по- и против- часовой стрелки
.
Коррекция:
релаксация
сфинктера Одди.
Прямые
техники:
Начальная
тракция с последующим резким снятием
напряжения по типу re–coil
(в положении пациента лежа
на спине).
То
же положение врача и пациента.
Ввести
ткань в «преднапряжение». Закрутить
по часовой стрелке (против барьера).
Удерживать до расслабления. При
необходимости в конце техники на вдохе
совершить резкий отскок пальцев вверх
в воздух по типу re-coil.
Ритмическая
мобилизация (в
положении пациента лежа
на спине).
То
же положение врача и пациента.
Ввести
ткань в «преднапряжение». Ритмично
усиливать ротационное движение по
часовой стрелке до достижения релиза.
Непрямые
техники:
Индукционная
техника (в
положении пациента лежа
на спине).
То
же положение врача и пациента.
Лечение
состоит в следовании за доминантным
движением и акцентировании его до
достижения релиза.
Ввести
ткань в «преднапряжение».
Фаза
1:
На вдохе удерживать данное положение.
Фаза
2:На
выдохе увеличивать более свободное
движение до достижения нового этапа
«преднапряжения».
РАБОТА
НА ХОЛЕДОХЕ.
Холедох.
Проекция
на поверхность живота:
Точка пересечения средней ключичной
линии с 10-м ребром соответствует проекции
желчного пузыря. При соединении ее с
точкой проекции сфинктера Одди, получается
прямая линия, соответствующая проекции
Холедоха .
Диагностический
тест:
ИПП:
Лежа
на спине.
ИПВ:
Справа
от пациента, лицом к животу.
2,
3, 4 пальцы правой и левой руки последовательно
укладываются в проекции Холедоха на
всей его протяженности. «Пальпаторный
аккорд» на Холедох (мягко погрузиться
в ткань, почувствовать под пальцами
«тяж» Холедоха). Оценить качество ткани.
Интерпретация:
Напряженность
ткани свидетельствует о рестрикции.

Рисунок
20. Работа на холедохе.
Коррекция:
Прямые
техники:
Ритмическая
мобилизация (в
положении пациента лежа
на спине).
То
же положение врача и пациента.
После
начальной тракции (введения Холедоха
в состояние «преднапряжения») производить
его ритмическую мобилизацию, разводя
пальцы веерообразно в стороны.
Растяжение
(тракция) на фазе вдох-выдох (в
положении пациента лежа
на спине).
То
же положение врача и пациента.
Но
врач по-другому укладывает руки. Большой
палец правой руки на сфинктер Одди,
большой палец левой руки на желчный
пузырь (в точку пересечения среднеключичной
линии 10-м ребром), левая ладонь покрывает
ребра. На выдохе растягивать Холедох,
увеличивая расстояние между большими
пальцами, на вдохе удерживать достигнутое
положение. Повторять 3-4 раза, каждый раз
выигрывая в амплитуде до нового
двигательного барьера.
ЖЕЛЧНЫЙ
ПУЗЫРЬ.
Проблемы
с желчным пузырем клинически могут
проявляться болями в правом подреберье
с иррадиацией в правое плечо, возникающими
после приема пищи.
Проекция
на поверхность живота:
Точка
пересечения средней ключичной линии с
нижним краем реберной дуги (9-10-м ребром).
Диагностический
тест:
ИПП:
Лежа
на спине,
ноги согнуты.
ИПВ:
Справа
от пациента, к нему лицом.
2,3-м
пальцем правой руки встать на точку
проекции желчного пузыря ,мягко
погрузиться в ткань, почувствовать его
пальцами. Оценить качество ткани.
Интерпретация:
Напряженность
ткани свидетельствует о спазме желчного
пузыря.

Рисунок
21. Пальпация желчного пузыря в положении
лежа.
Коррекция:
Ритмическая
мобилизация (в
положении пациента лежа
на спине).
То
же положение врача и пациента.
Большими
пальцами обеих рук, наложенными друг
на друга встать на зону проекции желчного
пузыря. Ввести желчный пузырь в состояние
« преднапряжения», смещая пальцы
дорзо-краниально, прижимая дно и тело
желчного пузыря к нижнему краю печени.
Вращая пальцы по- и против часовой
стрелки, выполнять ритмическую мобилизацию
желчного пузыря. При этом можно добавлять
вибрирующее движения.
То
же самое можно выполнять 2,3 пальцами
правой руки.
Ритмическая
мобилизация (в
положении пациента сидя).
ИПП:
Сидя.
ИПВ:
Cзади
от пациента, своим телом фиксирует
туловище пациента.
Вторыми
– пятыми пальцами обеих кистей встать
на зону проекции желчного пузыря.
Наклонить тело пациента несколько
вперед для более выраженного расслабления
брюшной стенки. Ввести желчный пузырь
в состояние « преднапряжения», смещая
пальцы дорзо-краниально, прижимая дно
и тело желчного пузыря к нижнему краю
печени. Вращая пальцы по- и против часовой
стрелки, выполнять ритмическую мобилизацию
желчного пузыря. При этом можно добавлять
вибрирующее движения.
Трехэтапная
техника дренирования желчного пузыря.
Цель:
1.Дренаж
ЖП.
2.Снять
гипертонус с ЖП.
3.Тонизировать
желчные протоки.
4.Гормонизировать
ЖП
Показания:
1.Дискинезия
ЖВП.
2.У
всех пациентов после операций на ЖП
(сначала отработать рубцы и спайки).
ИПП.Как
при тестировании печени. Руки врача
ковшом под 12 ребром.
1-й
этап. Руки расслабить, развернуть по
ходу ЖП. Ввести ткани в напряжение. Идем
медленно и глубже на каждом вдохе .Когда
почти дошли до средней линии нужно
пузырь опорожнить. Пациент делает вдох
,печень опускается ,а врач делаем вибрацию
3-4р. Под руками идет размягчение.
2-й
этап. Освободить путь желчи из желчного
протока. Разворачиваем пальцы книзу к
пупку, очень медленно, выжимая по холедоху
желчь. Если очень плотный проток, то
выполняем вибрацию. В холедохе м.б.
болезненное ощущение.
3-й
этап. По часовой стрелке делаем на
сфинкторе Одди циркулярные движения
до ощущения расслабления и глубокого
погружения.

Рисунок
22. Работа на желчном пузыря в положении
сидя.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник