Рак легкого и рак желудка
Первичная множественность рака с поражением легкого и органов пищеварительного тракта наблюдается часто.
Первым первично-множественный рак легкого и желудка описал Hansseman в 1904 г., а в отечественной литературе — Р.В. Горяинова и Л.М. Шабад (1926).
В 1965 г. А.В. Григорян и соавт. сообщили об успешной радикальной операции, произведенной больному синхронным раком легкого и желудка, доказали возможность клинического распознавания и хирургического лечения такого сочетания опухолей.
В Японии не менее часто отмечается рак легкого в сочетании с раком пищевода.
По материалам Sh. Watanabe (1985), сочетание первичного рака пищевода и легкого на вскрытии обнаруживают в 2 раза, а рака легкого, толстой и прямой кишки — в 1,5 раза чаще, чем ожидали по расчетным данным. Среди больных с полинеоплазией рак легкого наиболее часто сочетается со злокачественными новообразованиями органов пищеварительного тракта (Вагнер Р.И. и др., 1979; Мачаладзе О.З., 1987; Сельчук В.Ю., 1994).
Первичность метахронного рака легкого у больных с первичным поражением пищевода при одинаковой гистологической структуре (плоскоклеточный рак), а также при одинаковом гистологическом типе (аденокарцинома) опухолей легкого, ободочной и прямой кишки установить очень трудно.
Коллективный опыт подтверждает обоснованность попытки радикального лечения таких больных, нередко с удовлетворительными отдаленными результатами. В последние годы при синхронных опухолях этих локализаций все большее признание получают одномоментные синхронные операции при раке легкого и пищевода, а также легкого и желудка (Трахтенберг А.Х. и др., 1986; Давыдов М.И., Полоцкий Б.Е., 1994).
Мы наблюдали 78 больных с первично-множественными злокачественными опухолями, одна из которых локализовалась в легком, а другая — в органах пищеварительного тракта.
Диагностика первичной множественности опухолей этих локализаций основана на тех же принципах, что и выявление солитарных новообразований. В этой группе больных метахронные опухоли выявлены у 29,5%, причем у 4 (17,4%) из 23 больных рак легкого был первой опухолью, у остальных поражение легкого диагностировали после излечения рака других органов.
Первично-множественный рак легкого и пищевода
Наибольшим количеством клинических наблюдений сочетания рака легкого и пищевода располагает F. Fekete (1993). Из 38 находившихся под его наблюдением больных у 17 опухоли выявлены метахронно и у 21 — синхронно. Половине больных удалось провести радикальное лечение, что позволило увеличить продолжительность их жизни и повысить ее качество по сравнению с таковыми у неоперированных. Автор считает обязательным проводить у больных раком легкого исследование пищевода до и после операции.
Мы наблюдали 46 больных первично-множественным раком легкого и пищевода в возрасте 44-75 лет (средний возраст 59,8 года). У большинства (89,1%) больных опухоли выявлены синхронно. Преобладала (80,4%) центральная форма рака легкого.
Рак легкого I стадии диагностирован у 18 (39,1%) больных, II — у 5 (10,9%), III — у 23 (50%). Рак пищевода выявлен преимущественно в III стадии. У 89,1% больных наблюдалась одинаковая гистологическая структура опухолей (плоскоклеточный рак), у остальных — разная гистологическая структура (карциноид пищевода, цилиндрома, карциноид, бронхиолоальвеолярный рак и диморфный аденоплоскоклеточный рак легкого). У 4 пациентов опухоль легкого расценили как carcinoma in situ.
При синхронных опухолях радикальное хирургическое или комбинированное лечение рака легкого проведено 22 (47,8%) больным, из них по поводу рака пищевода 17 больным выполнено хирургическое и(или) комбинированное лечение и 5 — лучевая терапия.
Четырем больным синхронным раком легкого и пищевода операции осуществлены одномоментно. О 3 подобных операциях сообщили М.И. Давыдов и Б.Е. Полоцкий (1994), Т. Matsubara и соавт. (1997).
Мы согласны с теми хирургами, которые считают, что столь сложные оперативные вмешательства могут быть одномоментно выполнены лишь в клиниках, в которых высокий профессионализм хирургов подкреплен современным анестезиологическим обеспечением и высоким уровнем интенсивной терапии до и после операции.
Несмотря на исключительную сложность одновременного выполнения операций при синхронном первично-множественном раке легкого и пищевода, непосредственные результаты их хорошие, летальных исходов в послеоперационном периоде не было.
У значительного (15) числа больных с ранними формами центрального рака легкого применена эндоскопическая хирургия (электрокоагуляция и лазерная коагуляция, фотодинамическая терапия), из них 3 произведена радикальная операция по поводу рака пищевода и 3 — эндоскопическое лечение.
Помимо 46 больных раком легкого и пищевода двойной локализации, мы наблюдали еще 6 больных, у которых была диагностирована опухоль третьей локализации: у 3 из них, кроме рака указанных локализаций, выявлены две опухоли в легких, у 2 — рак желудка и у 1 — рак языка. Это подтверждает мнение ряда авторов о взаимосвязи развития множественных опухолей в органах головы и шеи, пищеварительной и дыхательной систем.
Отдаленные результаты радикального лечения больных первично-множественным раком легкого и пищевода пока не удовлетворяют клиницистов: более 5 лет живут 22% больных.
Первично-множественный рак легкого и желудка
Согласно данным В.Ю. Сельчука (1994), у 64,8% больных с полинеоплазией рак легкого сочетался со злокачественными опухолями органов пищеварения, причем у 37% — с раком желудка. Обычно после лечения плоскоклеточного рака легкого метахронно выявляют злокачественную опухоль в желудке — аденокарциному.
Сочетание рака легкого и желудка мы наблюдали у 11 больных, главным образом улиц мужского пола (10). Синхронно опухоли выявлены у 6 больных, метахронно — у 5 с интервалом от 6 мес до 16 лет. У большинства больных вторая опухоль была диагностирована в первые 3 года.
У 2 больных первым был рак легкого, у 3 — рак легкого I стадии диагностирован у 1 больного, II — у 3, III — у 6 и IV стадии — у 1 больного. Рак желудка I-II стадии выявлен только у 3 больных, у остальных — III и IV стадии, что обусловлено ошибками в диагностике, при диспансерном наблюдении и уверенностью в метастатическом происхождении легочных изменений.
Дифференциальную диагностику облегчало то обстоятельство, что у 72,7% больных опухоли имели разную гистологическую структуру, только у 3 (27,3%) она была одинаковой (аденокарцинома).
Лечебная тактика при одновременном поражении легкого и желудка заслуживает особого внимания. В настоящее время методы уточняющей диагностики заболеваний легких разработаны достаточно четко, и в большинстве случаев удастся определить характер процесса и объем вмешательства.
В то же время эти вопросы применительно к заболеваниям органов брюшной полости обычно могут быть решены только после лапаротомии. При синхронном раке легкого и органов брюшной полости операцию целесообразно начинать с выполнения лапаротомии. При установлении резектабельности производят резекцию желудка и последовательно — операцию на легком.
Оперативное вмешательство по поводу рака легкого выполнено 8 больным, рака желудка — 7. В целом хирургическое лечение новообразований обеих локализаций удалось провести только 6 (54,1%) больным. Еще у одного больного после операции на легком произведено удаление опухоли желудка эндоскопически.
При синхронных опухолях 2 больным операции произведены одномоментно. Отдаленные результаты радикального лечения больных первично-множественным раком легкого и желудка в целом удовлетворительные: 3-летняя выживаемость равнялась 42,8% (3 из 7 больных), 5-летняя — 33,3% (2 из 6).
При синхронных первично-множественных злокачественных опухолях легкого и желудка после хирургического лечения опухолей обеих локализаций 1 больной живет более 6 лет, 1 прожил 2 года 8 мес, 2 умерли в течение 3 лет.
Анализируя причины смерти больных с первично-множественными злокачественными опухолями легкого и желудка, необходимо отмстить, что продолжительность их жизни зависит не только от прогноза течения рака легкого, но также от сроков возникновения рака желудка, своевременности его диагностики и адекватности лечения. Так, причиной смерти 2 больных с метахронными опухолями, у которых рак легкого был первой опухолью, послужило прогрессирование рака желудка.
Таким образом, первично-множественные злокачественные опухоли легкого и желудка выявляют одинаково часто синхронно и метахронно, причем с одинаковой частотой первым может быть рак того или другого органа.
Опухоли этих органов имеют преимущественно разную гистологическую структуру, что облегчает их дифференциальную диагностику. При своевременном выявлении опухолей и проведении радикального хирургического лечения прогноз относительно удовлетворительный.
Первично-множественный рак легкого и толстой кишки
Sh. Watanabe (1985) установил, что на вскрытии сочетание рака легкого с раком прямой кишки обнаруживают в 1,5 раза чаше, чем предполагают согласно расчетным данным.
Сочетание рака легкого со злокачественными новообразованиями толстой кишки мы наблюдали у 9 больных, из них у 3 обе опухоли выявлены синхронно и у 6 — метахронно.
У одной больной рак легкого предшествовал раку толстой кишки. Интервал между возникновением опухолей составил 2-10 лет, причем вторую опухоль диагностировали в основном в течение первых 3 лет.
Опухоль толстой кишки у 8 больных представляла собой аденокарциному, у 1 — карциноид. Только у 1 (11,1%) пациента раком легкого диагностирована аденокарцинома, у остальных опухоли имели разную гистологическую структуру: плоскоклеточный рак — у 5, коллоидный рак — у 1 и аденомелкоклеточный рак — у 1.
Хирургическое лечение обеих опухолей удалось провести 4 (44,4%) больным.
Продолжительность их жизни составила 2-3 года, только один больной жив более 3 лет.
Химиотерапия рака легкого проведена одному больному через 10 лет после операции по поводу рака толстой кишки. У одной больной через 2 года после операции по поводу рака толстой кишки диагностирован рак легкого и сифилис. Одному больному проведено симптоматическое лечение.
Таким образом, первично-множественные злокачественные опухоли легкого и толстой кишки чаще выявляют метахронно, первой опухолью чаше является рак толстой кишки, опухоли этих органов обычно имеют разную гистологическую структуру. Половине пациентов удается провести хирургическое лечение по поводу обеих опухолей, прогноз плохой.
Трахтенберг А.Х., Чиссов В.И.
Опубликовал Константин Моканов
Источник
Рак желудка – злокачественная опухоль, которая развивается из клеток слизистой оболочки желудка. По распространенности он занимает пятое место среди всех видов рака. Как правило, болеют люди старше 40 лет. Основной метод лечения – хирургический, удаление всего желудка или его пораженной части.
Причины рака желудка
Точные причины рака желудка неизвестны. В слизистой оболочке органа возникают мутации ДНК, и получаются «неправильные» клетки, которые могут приобрести способность к неконтролируемому росту. Почему это происходит — не совсем понятно. Зато хорошо изучены факторы риска — условия, которые повышают риск рака желудка.
Наследственность и рак желудка
Некоторые люди носят в себе «бомбу замедленного действия», спрятанную в генах. Иногда даже не одну. Это подтверждается некоторыми фактами:
- Если у близкого родственника (родители, братья, сестры, дети) человека диагностирован рак желудка, его риски повышены примерно на 20%.
- Мужчины болеют чаще, чем женщины. Сложно сказать, с чем конкретно это связано, но можно предположить, что замешана разница между мужскими и женскими генами.
- Японцы, которые мигрировали в США, болеют раком желудка реже соотечественников, но чаще, чем «коренные» американцы. Это говорит о том, что дело не только в характере питания, но и в наследственности. Главный подозреваемый — ген под названием RNF43.
- Карцинома — самый распространенный тип рака желудка — чаще встречается у людей с группой крови A (II), которую они, конечно же, получили вместе с генами.
- Риски повышены при некоторых наследственных заболеваниях: злокачественной анемии (в 3-6 раз), гипогаммаглобулинемии, неполипозном раке толстой кишки.
- Заболеваемость раком желудка повышается после 70 лет: считается, что это происходит из-за того, что с возрастом в клетках тела накапливаются нежелательные мутации.
Рак желудка и характер питания
Роль питания в возникновении злокачественных опухолей желудка изучена хорошо. Риски повышает большое количество соли, крахмала, нитратов, некоторых углеводов. Чаще болеют люди, которые едят много соленых, копченых, маринованных продуктов, мало овощей и фруктов.

Рак желудка и вредные привычки
Курение повышает риск рака желудка примерно вдвое. Ученые в Великобритании считают, что примерно каждый пятый случай связан именно с курением. Когда человек вдыхает табачный дым, часть его попадает в желудок, и содержащиеся в нем вредные вещества повреждают клетки слизистой оболочки. Риски тем выше, чем больше стаж курильщика и ежедневное количество сигарет. Алкоголь тоже в списке подозреваемых, но прямых доказательств пока нет.
Хеликобактер пилори (H. Pylori) и рак желудка
H. Pylori — бактерия, которая способна вызывать язвенную болезнь и хронический атрофический гастрит. В настоящее время она считается важным фактором развития рака желудка. При хеликобактерной инфекции вероятность возникновения злокачественной опухоли в желудке повышается в 4 раза. В половине удаленных опухолей обнаруживают этого возбудителя.
Другие факторы риска
- Язвенная болезнь. Данные исследований по этому поводу противоречивы. Если язва находится в теле желудка, риск рака повышается почти в 2 раза. При язве нижнего отдела риски, видимо, не повышаются.
- Аденоматозные полипы слизистой оболочки.
- Семейный аденоматозный полипоз – заболевание, вызванное мутацией в гене APC и приводящее к возникновению множества полипов в желудке, кишечнике. При этом незначительно повышается риск рака.
- Перенесенные на желудке операции повышают риск рака в 2,5 раза. Это происходит из-за того, что желудок производит меньше соляной кислоты, и в нем активнее размножаются бактерии, продуцирующие нитриты, происходит обратный заброс желчи из тонкой кишки. Обычно злокачественные опухоли возникают спустя 10-15 лет после хирургического вмешательства.
- Социальное и материальное положение: риск увеличивается при низком уровне доходов, проживании в перенаселенной квартире, без удобств, в неблагоприятном районе.
- Другие онкологические заболевания: рак пищевода, простаты, мочевого пузыря, молочных желез, яичников, яичек.
- Болезнь Менетрие (гипертрофическая гастропатия) характеризуется разрастанием слизистой оболочки желудка, появлением в ней складок и снижением продукции соляной кислоты. Патология встречается редко, поэтому неизвестно, как часто она приводит к раку желудка.
- В группе повышенного риска работники угольной, металлургической и резиновой промышленности.
- Иммунодефицит повышает вероятность развития рака, лимфомы желудка.
Классификация рака желудка: каким он бывает?
Злокачественные опухоли желудка, согласно Международной гистологической классификации ВОЗ, делят на 11 типов, в зависимости от того, из каких клеток они происходят. Преобладает рак из железистых клеток, которые выстилают слизистую оболочку и вырабатывают слизь — аденокарцинома. Он составляет 90-95% всех случаев. Также встречаются опухоли из иммунных (лимфома), гормонпродуцирующих (карциноид) клеток, из нервной ткани.
Одна из старейших классификаций делит злокачественные опухоли желудка на 3 типа:
- Кишечный. Как следует из названия, в окружении опухоли имеется кишечная метаплазия, то есть слизистая оболочка желудка становится похожа на слизистую кишечника. Этот тип рака чаще встречается у пожилых людей, отличается более благоприятным прогнозом. Это типично «японский» тип рака.
- Диффузный. Опухолевые клетки расползаются по стенке желудка, они окружены нормальной слизистой оболочкой.
- Смешанный.
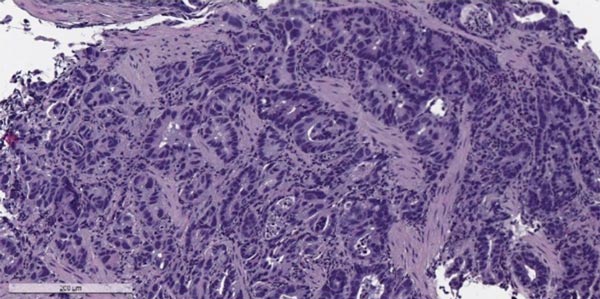
Аденокарцинома желудка
Стадии рака желудка
Рак желудка делят на ранний (начальный) и распространенный. При раннем опухоль не прорастает глубже слизистой оболочки и подслизистой основы. Такие опухоли проще удалить (в том числе эндоскопическим путем), при них лучше прогноз. Также используют классификацию TNM, которая учитывает размеры и прорастание в разные ткани первичной опухоли (T), метастазы в регионарных (близлежащих) лимфатических узлах (N), отдаленные метастазы (M).
Классификация в зависимости от состояния первичной опухоли (T):
- Tx – первичную опухоль невозможно оценить;
- T0 – первичная опухоль не обнаруживается;
- T1 – тяжелая дисплазия клеток слизистой оболочки, опухоль находится в поверхностном слое слизистой оболочки (“рак на месте”);
- T2 – опухоль проросла в мышечный слой стенки органа;
- T3 – рак достиг серозной (наружной) оболочки желудка, но не пророс в нее;
- T4 – опухоль проросла в серозную оболочку (T4a), в соседние структуры (T4b).
Классификация в зависимости от наличия поражения в регионарных лимфатических узлах:
- Nx – невозможно оценить метастазы в лимфатических узлах;
- N0 – метастазы в регионарных лимфоузлах не обнаружены;
- N1 – поражены 1-2 лимфоузла;
- N2 – опухолевые клетки распространились в 3-6 лимфоузлов;
- N3 – метастазы в 7-15 (N3a) или в 16 и более (N3b) лимфоузлах.
Классификация в зависимости от наличия отдаленных метастазов:
- M0 – отдаленные метастазы не обнаружены;
- M1 – обнаружены отдаленные метастазы.
Аденокарциному делят на 4 стадии:
- I стадия (T1M0N0 – стадия Ia; T1N1M0, T2N0M0 – стадия Ib). Опухоль находится в пределах слизистой оболочки и подслизистой основы, не прорастает вглубь стенки желудка. Иногда раковые клетки обнаруживают в близлежащих лимфатических узлах.
- II стадия (T1N2M0, T2N1M0, T3N0M0 – стадия IIa; T1N3aM0, T2N2M0, T3N1M0, T4aN0M0 – стадия IIb). Опухоль прорастает в мышечный слой стенки желудка и распространяется в лимфатические узлы.
- III стадия (T2N3aN0, T3N2M0, T4aN1M0, T4aN2M0 – стадия IIIa; T1N3bM0, T2N3bM0, T3N3aM0, T4aN3aM0, T4bN1M0 – стадия IIIb; T3N3bM0, T4aN3bM0, T4bN3aM0 – стадия IIIc). Рак пророс через всю стенку желудка и, возможно, распространился на соседние органы, успел сильнее поразить близлежащие лимфатические узлы.
- IV стадия (любые T и N, M1). Есть отдаленные метастазы.
Метастазы рака желудка
Раковые клетки могут отрываться от материнской опухоли и мигрировать в другие части тела различными путями:
- С током лимфы они могут попасть в лимфатические узлы брюшной полости, а из них — в лимфоузлы надключичной области — метастаз Вирхова. Метастаз в лимфоузлы, окружающие прямую кишку, называют метастазом Шницлера.
- С током крови раковые клетки чаще всего распространяются в печень, реже — в легкие.
- Также раковые клетки могут рассеиваться по брюшной полости. Если они оседают на яичниках, образуется метастаз Крукенберга, в пупке — метастаз сестры Марии Джозеф.Редко при раке желудка обнаруживают метастазы в головном мозге, костях.
Симптомы: как проявляется рак желудка?
На ранних стадиях рак желудка либо не имеет симптомов вообще, либо маскируется под другие заболевания: гастрит, обострение язвенной болезни. Ухудшение аппетита и боли под ложечкой редко заставляют людей сразу же подозревать онкозаболевание и бежать в больницу. Обычно ограничиваются диетой и приемом разрекламированных таблеток «от желудка». Если человек уже страдает язвенной болезнью, он может воспринять первые признаки рака желудка как очередное обострение язвы. И уже позже, когда диагностировано онкологическое заболевание, больной вспоминает, что проявления были «не такими, как всегда».
Существует так называемый «синдром малых признаков» — его сформулировал один из основоположников советской онкологии, Александр Иванович Савицкий. Если беспокоят похожие симптомы — это повод сходить к врачу и провериться:
- Необъяснимая слабость и повышенная утомляемость.
- Плохой аппетит.
- Снижение работоспособности.
- Потеря веса.
- «Желудочный дискомфорт»: неприятные ощущения, из-за которых даже любимая еда больше не радует.
В дальнейшем нарастают более яркие, «кричащие» признаки. Они зависят от того, в какой части органа находится опухоль:
- Дисфагия. Возникает, если новообразование сдавливает место перехода желудка в пищевод. Сначала становится сложно глотать твердую пищу, затем и жидкую.
- Рвота недавно съеденной пищей. Характерна для опухолей в нижней части желудка, в месте перехода в двенадцатиперстную кишку.
- Стойкая изжога.
- Постоянные боли в области желудка, которые отдают в спину. Они не проходят ни днем, ни ночью.
- Потеря веса.
- Увеличение живота. Возникает из-за асцита — скопления жидкости в брюшной полости.
- Под ложечкой можно почувствовать и нащупать жесткое выпирающее образование. Это — опухоль, которая срослась с передней брюшной стенкой.
Со временем в опухоли начинаются процессы изъязвления и распада, развивается желудочное кровотечение. Проявляется оно в виде черного дегтеобразного стула, рвоты, которая выглядит как «кофейная гуща» или содержит примеси алой крови. Если человек теряет много крови, он становится бледным, возникает слабость, головокружение. У некоторых людей рак диагностируется, когда их приводят в клинику в таком состоянии на машине «Скорой помощи».
Как вовремя диагностировать заболевание? Что такое скрининг, и почему он важен?
Статистика говорит о том, что в 75% случаев рак желудка диагностируют уже на распространенной стадии, когда опухоль успевает прорасти в соседние ткани, дать метастазы. Лечить таких больных сложно, прогноз, как правило, неблагоприятный. Обычно выраженные симптомы говорят о том, что рак уже успел распространиться по организму.
Как проверить желудок на рак: на ранних стадиях помогает скрининг — регулярные обследования людей, которые не испытывают никаких симптомов. В качестве скринингового исследования применяют гастроскопию — эндоскопическое исследование, во время которого в желудок вводят гибкую трубку с миниатюрной видеокамерой и лампочкой на конце. Насколько эффективна гастроскопия? Лучше всего это демонстрирует японский опыт. Распространенность рака желудка в Японии очень высока, а смертность от него одна из самых низких в мире. Достичь этого удалось благодаря внедрению массового скрининга.
В Европейской онкологической клинике существуют специальные скрининговые программы, которые помогают вовремя диагностировать разные онкологические заболевания. Посетите врача, узнайте о своих рисках и получите индивидуальные рекомендации по поводу скрининга.

Какие методы диагностики может назначить врач?
Помимо гастроскопии, программа диагностики рака желудка может включать:
- Рентгенографию, перед которой пациенту дают выпить контрастный раствор. При этом контуры желудка хорошо видны на снимках.
- Компьютерную томографию, позитронно-эмиссионную томографию.
- Диагностическую лапароскопию. Это операция, во время которой в живот пациента через отверстия вводят лапароскоп с миниатюрной видеокамерой и специальные инструменты. Процедура помогает оценить, как далеко за пределы желудка успел распространиться процесс.
- Биопсию. Врач получает образец подозрительной ткани и отправляет в лабораторию для изучения под микроскопом. Этот метод диагностики помогает максимально точно диагностировать онкологическое заболевание и установить тип рака. Биопсию можно провести во время гастроскопии, хирургического вмешательства.
Современные принципы лечения рака желудка
Основной метод лечения рака желудка — хирургический. Объем операции зависит от того, на какой стадии обнаружена опухоль. Если она не успела распространиться вглубь стенки органа, проводят эндоскопическую резекцию — удаление пораженного участка при помощи инструмента, введенного через рот, как во время гастроскопии.
При субтотальной гастрэктомии удаляют часть органа, пораженную опухолевым процессом. На более поздних стадиях орган приходится удалять целиком вместе с окружающими тканями. При этом пищевод соединяют с тонкой кишкой. Если лимфатические узлы в брюшной полости поражены метастазами, их также нужно удалить.
В запущенных случаях, когда излечение невозможно, проводят паллиативную операцию. Хирург удаляет пораженную часть желудка, чтобы облегчить состояние пациента.
Лучевая терапия при раке желудка бывает:
- неоадъювантной — проводится перед операцией, чтобы уменьшить размеры опухоли и облегчить её удаление;
- адъювантной — чтобы уничтожить раковые клетки, которые остались в организме после операции.
Наиболее распространенные побочные эффекты лучевой терапии при облучении области живота: тошнота, нарушение пищеварения, диарея.
Химиотерапия также бывает адъювантной и неоадъювантной. Часто её сочетают с лучевой терапией. Химиолучевая терапия может стать основным методом лечения при метастатическом раке на поздних стадиях, когда прогноз неблагоприятный, но есть возможность облегчить симптомы и продлить жизнь больного.
В некоторых случаях эффективны таргетные препараты: трастузумаб, рамуцирумаб, иматиниб, сунитиниб, регорафениб. Но они подходят лишь в тех случаях, когда опухолевые клетки обладают определенными молекулярно-генетическими свойствами.
Какой прогноз при раке желудка?
Прогноз при раке желудка зависит от стадии опухоли, на которой был установлен диагноз и начато лечение. Шансы на стойкую ремиссию наиболее высоки, если опухоль не проросла за пределы слизистой оболочки и подслизистой основы. При метастазах прогноз, как правило, неблагоприятен.
В онкологии существует такой показатель, как пятилетняя выживаемость. Он показывает, какой процент больных остаются живы в течение 5-ти лет. Срок достаточно большой, в определенном смысле его можно приравнять к выздоровлению. Пятилетняя выживаемость при разных стадиях рака желудка составляет:
- I стадия — 57-71%;
- II стадия — 33-46%;
- III стадия — 9-20%;
- IV стадия — 4%.
Некоторые цифры и факты:
- Эксперты Всемирной организации здравоохранения (ВОЗ) утверждают, что ежегодно от рака желудка во всем мире погибают 754 000 людей.
- В XXI веке распространенность заболевания снижается, но в разных странах неодинаково. Так, на одного больного из Великобритании приходится двое из России и трое из Японии.
- По распространенности среди прочих онкозаболеваний рак желудка занимает пятое место, но среди причин смерти — третье.
- Одна из лидирующих стран по распространенности рака – Япония, во многом за счет характера питания.
В Европейской онкологической клинике применяются наиболее современные методы лечения рака желудка и других онкологических заболеваний. Даже если прогноз неблагоприятен, это не означает, что больному ничем нельзя помочь. Наши врачи знают, как облегчить симптомы, обеспечить приемлемое качество жизни, продлить жизнь
Цены на лечение рака желудка на 1-4 стадиях в Европейской онкологической клинике
- Консультация онколога — 5100 руб.
- Лечение рака желудка — от 60000 руб.
- Проведение внутриплевральной химиотерапии (инфузия, без стоимости лекарственных препаратов) — 21900 руб.
- Проведение иммунотерапии (без стоимости лекарственных препаратов) — 17200 руб.
Источник
