Рак желудка формулировка диагноза

А. Я.ЯРЕМЧУК, А. С.ЗОТОВ
ФОРМУЛИРОВКА ДИАГНОЗА В КЛИНИЧЕСКОЙ ОНКОЛОГИИ
Медицинский диагноз – это врачебное заключение о состоянии здоровья пациента, об имеющихся у него патологических состояниях и болезнях, выраженное в общепринятой медицинской терминологии.
В клинической онкологии формулирование диагноза имеет ряд особенностей, которые не встречаются в других областях клинической медицины. К ним могут быть отнесены слудующие:
* диагноз онкологического заболевания ставится один раз и на всю жизнь, т. е. он не снимается даже по выздоровлении больного, меняются лишь его отдельные компоненты. Причиной этого является то, что в онкологии ведущим является диспансерный метод – все больные злокачественными новообразованиями пожизненно состоят на диспансерном учете. Исключением являются лишь больные базалиомой, которые по прошествии 5-летнего безрецидивного периода с учета снимаются. Необходимо отметить, что в западных странах эта категория пациентов вообще не включается в статистику онкозаболеваемости.
* для установления диагноза злокачественного новообразования необходимой является его гистологическая (или цитологическая) верификация. Если морфологическое подтверждение невозможно, допустимо выполнение операции как последнего этапа диагностики и первого лечебного мероприятия. Лучевой и лекарственный методы лечения могут быть использованы без морфологической верификации только тогда, когда промедление с началом лечения опасно для больного [4]. При отсутствии верификации диагноз устанавливается консилиумом по совокупности данных клинических, лучевых, эндоскопических, лабораторных и пр. методов исследования.
* в большинстве отечественных клиник в формулировке диагноза широко используется латинская терминология. Этот факт является отражением деонтологической традиции советских времен, когда считалось, что онкобольной ни при каких условиях не должен знать о своем диагнозе. Опасением, что пациент случайно или намеренно ознакомится с медицинской документацией, было и обусловлено применение латыни. Между тем, по мнению большинства западных врачей, больной имеет право знать о своем диагнозе и прогнозе, ибо сокрытие такой информации является нарушением прав человека. В последние годы существенно изменились и деонтологические установки отечественных онкологов в сторону информирования (полного или частичного) пациента о его болезни, однако формулировка диагноза во многом осталась традиционной.
Напомним, что формулирование клинического диагноза производится по единым правилам (приложение 7 к приказу № 4 МЗ СССР от 3 января 1952 г.), согласно которым последовательно указывается: на 1 месте – основное заболевание, на 2 – осложнения основного заболевания, на 3 – сопутствующие заболевания.
Основным считается заболевание, которое само по себе или посредством своего осложнения явилось причиной обращения больного за медицинской помощью, причиной госпитализации или смерти. Оно указывается в виде определенной нозологической формы и не может подменяться синдромом или перечислением симптомов.
Осложнением основного заболевания называют патологические процессы и состояния, патогенетически с ним связанные, но формирующие качественно отличные от его главных проявлений клинические синдромы, анатомические и функциональные изменения.
Сопутствующими заболеваниями считаются имеющиеся у больного болезни, не связанные с основным заболеванием этиологически, патогенетически имеющие иную номенклатурную рубрикацию. Это заболевание не оказывает существенного влияния на основное заболевание, значительно уступает ему в данное время по степени влияния на трудоспособность и опасность для жизни, по степени необходимости в лечении и не имеет значения в танатогенезе [3]
Исходя из этих определений, нам кажется неправомочным встречающееся в некоторых учебниках и руководствах такое, например, мнение: “осложнениями рака желудка могут быть прорастание в другие органы и метастазирование”. Указанные состояния – проявления основного заболевания и не формируют качественно нового клинического синдрома; осложнениями же могут быть обусловленный прорастанием и распадом опухоли желудочно-кишечный свищ или вызванная обширными метастазами печеночная недостаточность.
В повседневной клинической практике приходится сталкиваться с ситуацией наличия у большинства больных не одного, а нескольких заболеваний. Особенно остро проблема формулирования диагноза в этих случаях возникла в последние десятилетия в связи с увеличением продолжительности жизни в развитых странах, а также бурным развитием и внедрением в медицинскую практику новых методов исследования (иммунологических, ультрамикроскопии, гистохимии и пр.). Пионерами нововведений в структуру диагноза явились патологоанатомы, осуществляющие наиболее достоверную – морфологическую диагностику. Патологическая анатомия как практическая специальность является наиболее “теоретизированным” разделом клинической медицины, максимально приближенной к фундаментальной дисциплине – общей патологии (в том числе и учению о диагнозе), что нашло отражение в ее официальном названии в западных странах. Кроме того, на отечественную патологоанатомическую службу возлагается функция контроля качества и своевременности клинической диагностики, выявления дефектов лечебных мероприятий [Приказ МЗ СССР “О дальнейшем совершенствовании патологоанатомической службы в стране” № 000 от 4.04.83 г.].
Исходя из необходимости учитывать различные варианты одновременного наличия или развития по ходу болезни у одного больного различных заболеваний, в конструкцию диагноза было предложено внести понятие об комбинированном заболевании, которое включает в себя такие рубрики, как конкурирующие, сочетанные и фоновые заболевания [5]. Однако, как справедливо отмечают и (1976) [3], это усовершенствование коснулось только патологоанатомических и заключительных клинических диагнозов при летальном исходе. Авторы предлагают следующие критерии, “адаптирующие” указанные термины для формулирования прижизненных диагнозов.
Фоновое заболевание – нозологическая форма, которая способствует возникновению или неблагоприятному течению основного заболевания, либо способствует развитию тяжелых осложнений и/или наступлению смерти и поэтому требует лечения (вместе с основным заболеванием) в настоящее время.
Сочетанные заболевания – одновременно имеющиеся нозологические единицы, которые именно в этой совокупности обуславливают возникновение инвалидности, тяжелых осложнений и/или наступлению смерти. Это возможно в результате суммирования повреждений, невозможности применения эффективных методов лечения (противопоказанных в связи с одним из заболеваний), неблагоприятного влияния терапии одной болезни та течение другой, тогда как порознь каждое из заболеваний не могло бы привести к подобным осложенниям или исходу в данное время.
Конкурирующие заболевания – нозологические единицы, каждая из которых сама по себе или через осложнения могла обусловить возникновение инвалидности, тяжелых осложнений и/или наступление смерти. Протекая одновременно и обоюдно утяжеляя состояние больного, они значительно ускоряют время патогенеза и танатогенеза. Иначе говоря, каждое из конкурирующих заболеваний в равной мере соответствует критериям основного заболевания.
Структура онкологического диагноза. Диагноз состоит из следующих компонентов:
Название опухоли. Из всех злокачественных опухолей чаще всего встречаются эпителиальные (рак, карцинома) и соединительнотканные (саркома).[1] В записи обычно эти слова сокращаются до Са, Cr и Sa соответственно. В предварительном диагнозе при невыясненной гистоструктуре опухоли допустимы обозначения “neoplasma” и “tumor”. И наоборот, при достаточно точной диагностике может быть указан конкретный подвид опухоли, например “злокачественная гемангиоперицитома” вместо “ангиосаркома”.
Локализация опухоли – орган и его пораженный отдел – должна быть указана в соответствии с действующей Парижской анатомической номенклатурой (PNA). При наличии неорганных опухолей и в предварительном диагнозе следует указывать пораженный анатомический регион, например “неорганная опухоль малого таза”.
Стадия заболевания – определяемая клинико-морфологически степень распространенности опухоли к моменту начала специального лечения (т. е. к моменту завершения последнего диагностического мероприятия). После назначения специального лечения стадия болезни не меняется, как бы оно не протекало в будущем. Меняются при этом другие компоненты диагноза, но не стадия!
Стадия указывается на основе оценки опухоли по международной классификации TNM. При этом учитываются, как минимум, З показателя:
* символ Т (tumor) характеристика первичной опухоли
* символ N (noduli) характеристика поражения метастазами региональных лимфоузлов;
* символ М (metastasis) наличие отдаленных метастазов (в т. ч. и в лимфоузлах, не являющихся регионарными).
Для каждой локализации опухоли цифровое обозначение символов (от 1 до 4) индивидуальны и собраны в специальном сборнике (последняя 5 редакция 1997 г.), который периодически дополняется и исправляется международной комиссией экспертов. Между тем, имеются и общие обозначения: при недостаточности данных для оценки символа вместо цифры указывается “x ” (икс); если опухоль или метастазы отсутствуют, это обозначают как “0” (ноль).
По классификации TNM опухоль оценивается дважды: первый раз до операции, второй – после операции. В последнем случае она носит название постхирургической, или патогистологической классификации pTNM. Патоморфологическое исследование позволяет уточнить вышеназванные три символа, и, кроме того, дает возможность оценить дополнительные символы: G – гистологическая дифференцировка опухоли; V – инвазия опухолевыми клетками венозных сосудов; R – наличие резидуальной (остаточной) опухоли и т. д. Возможна также оценка т. н. фактора надежности С, который указывает какие диагностические процедуры были использованы при постановке диагноза: С1 – только клинические данные, С2 – специальные (инструментальные) мероприятия, С3 – данные пробной операции, С4 – данные радикальной операции, С5 – данные вскрытия.
Если до операции применялись другие методы специального лечения (лучевой, лекарственный) то перед pTNM ставится символ “y”. При оценке рецидивных опухолей перед соответствующим символом ставится “r”.
Определенное сочетание символов TNM группируется в стадии. Например, для рака молочной железы T1N0M0 – это 1 стадия; T2N0M0 и T1N1M0 составляют стадию 2А и т. д.
4. Отметки о динамике опухолевого процесса и проведенном лечении не являются обязательными (согласно нормативным документам), однако значительно облегчают чтение диагноза и помогают врачу быстрее сформировать представление о течении болезни у конкретного пациента. Так, кроме соответствующих дополнений в классификацию TNM, при наличии продолжения болезни (prolongatio morbi) – рецидива или метастаза – возможно указание этого в тексте диагноза. Допустимы в формуле диагноза также такие выражения, как “состояние после комбинированного лечения”, “состояние после сочетанной лучевой терапии” и пр.
5. Осложнения онкозаболевания следует указывать в соответствии с приведенными выше соображениями.
6. Клиническая группа являтся по сути группой диспансерного наблюдения и может (в отличии от стадии) меняться на протяжении жизни больного. Выделяют сдедующие клинические группы ( Инструкция по ведению учета и составлению отчетов о злокачественных новообразованиях, 1985 [4]):
I A – больные с заболеванием, подозрительным на злокачественное новообразование. В течение 10 дней эти пациенты должны быть дообследованы и либо сняты с учета (при неподтверждении диагноза), либо переведены в другую клиническую группу (при обнаружении у них опухоли).
I Б – больные предопухолевыми заболеваниями.
II – больные злокачественными новообразованиями, подлежащие специальному (радикальному) лечению с прогнозом на выздоровление или длительную ремиссию.
II А – больные, подлежащие радикальному лечению.
III – практические здоровые лица, после проведенного радикального лечения злокачественной опухоли.
IV – больные, подлежащие симптоматическому или паллиативному лечению.
Возможны ситуации, когда у больного имеется 2 и более онкологических заболеваний. Они могут быть синхронными (т. е. возникшими и диагностированными одновременно) и метахронными (возникшими одна через некоторое время после другой) [6]. При множественных синхронных злокачественных опухолях в одном органе классификация строится на оценке наивысшей Т категории, а множественность и число опухолей указывается дополнительно: Т2(m) или Т2(5). При возникновении синхронных билатеральных опухолей парных органов каждая опухоль классифицируется отдельно. При опухолях щитовидной железы, печени, нефробластомах, невриномах множественность является критерием Т категории [8]. При метахронных опухолях выставляется 2 и более диагнозов для каждой опухоли отдельно. Решение вопроса о трактовке их как комбинированных или сопутствующих заболеваниях решается у каждого больного индивидуально.
Примеры формулировки диагнозов
1) Предположим, при обращении пациентки к гинекологу в районной поликлинике у нее заподозрен рак молочной железы. В направлении в онкодиспансер (ОД) диагноз следует формулировать так:
Suspicio (лат. – “подозрение”) Ca glandulae mammae sinistraе; клин. группа IА.
2) При обращении этой женщины в ОД и дообследовании установлено, что опухоль имеет диаметр 3,5 см (Т2), региональные лимфоузлы не пальпируются (Nx-) (хотя окончательно судить об отсутствии в них метастазов до операции нельзя), отдаленных метастазов клиническими и инструментальными методами не выявлено (M0). Диагноз принимает вид:
Ca glandulae mammae sinistrae T2Nx-M0 2A стадия, клин. группа II.
3) После установления диагноза больная получила предоперационную лучевую терапию и перенесла радикальную операцию (символы “y” и “р” соответственно перед ТNM). При патогистологическом исследовании препарата установлено, что опухоль была диаметром 3 см (T2), имела строение умереннодифференцированной аденокарциномы (G2), имелись метастазы в 3 подвижных подмышечных лимфоузлах (N1). Формулировка заключительного клинического диагноза будет такова:
Ca glandulae mammae sinistrae урТ2N1M0 G2 2Б стадия, клин. группа III.
Установленная таким образом стадия уже меняться не будет.
4) Далее течение опухолевого процесса может быть следующим. После радикального лечения (лучевой, химиотерапии, операции) в течение 4 лет признаки заболевания отсутствовали, однако на 5 году появились признаки рецидива в области послеоперационного рубца диаметром до 2 см (rT1). Вариантом формулы диагноза может быть такой:
Ca glandulae mammae sinistrae 2Б стадия, состояние после комплексного лечения. Prolongatio morbi: рецидив в послеоперационном рубце. урТ2rT1N1M0 G2 клин. группа II.
5) При первичном обращении у больного диагностирован рак выходного отдела желудка с прорастанием в поджелудочную железу (Т4) с метастазами в печень (М1), состояние лимфоузлов оценить не представляется возможным (Nx).
Са ventriculi (антрального отдела), metastasis (mts) in hepar T4NxM1 НЕР 4 стадия. Субкомпенсированный стеноз выхода из желудка, алиментарная и раковая кахексия, интоксикация. клин. группа IV.
6) В выписке из ОД указан следующий диагноз:
Са recti (нижнеампулярного отдела) урТ3N1М0G1C4 клин. группа III.
Анализ составных частей диагноза позволяет получить такую информацию:
· опухоль прямой кишки инфильтрировала субсерозу – Т3;
· имелись метастазы в 1-3 параректальных лимфоузлах – N1;
· отдаленных метастазов не было – М0;
· опухоль была высокодифференцированной аденокарциномой – G1;
· больной был прооперирован и перед операцией получил лучевую терапию – “р” и “у” перед TNM;
· данные получены при исследовании препарата, удаленного во время радикальной операции – С4;
· в настоящее время больной практически здоров – III клиническая группа.
В завершение приведем несколько примерных диагнозов без комментариев.
7) а) Sa мягких тканей правого бедра T1N0M0 клин. группа II (предварительный клинический диагноз).
б) Рабдомиосаркома мягких тканей правого бедра G1T1aN0M0 стадия II А; клин. группа III (окончательный клинический диагноз).
8) Са головки поджелудочной железы T3NxM0 стадия 2. Механическая желтуха; клин. группа II.
9) а) Меланома кожи поясничной области клин. группа II (предварительный клинический диагноз).
б) Меланома кожи поясничной области рT2N0M0 cтадия 1; клин. группа III (окончательный диагноз).
10) Са нижнедолевого бронха справа T2NxM0 cтадия 1; клин. группа II.
11) Папиллярный Са щитовидной железы рT2N0M0 стадия 2. Состояние после комбинированного лечения. Послеоперационный и постлучевой гипотиреоз средней тяжести в сост. субкомпенсации; клин. группа III.
12) Первично-множественный метахронный рак :
· Са восходящей ободочной кишки Т3NхМ0 2 ст. (токсико-анемическая форма); клин. группа II.
· Са сolli uteri T2bNxM0 II Б ст. Состояние после сочетанной лучевой терапии (1997 г.); .
ЛИТЕРАТУРА
, Силяева патология. – Гродно, 1986. – 95 с.
Калитеевский пособие для клинического патолога. – М.: М, 1979. – 183 с.
, О формулировании и структуре клинического и патологоанатомического диагнозов // Клин. медицина. – 1976. – № 4. – С. 138-143.
Сборник официальных инструктивно-методических указаний по вопросам организации онкологической помощи, профилактики, диагностики и лечения злокачественных опухолей и предопухолевых заболеваний (извлечения, положения, инструкции, заимствованные из соответствующих приказов МЗ СССР). – Л.: М, 1984. – 280 с.
, , Уранова составления патологоанатомического диагноза. – М.: М, 1977. – 68 с.
Слинчак злокачественные опухоли. – К.: Здоров’я, – 1976. – 111 с.
, , Фролова и семиотика диагноза. – М.: М, 1989. – 272 с.
TNM. Классификация злокачественных опухолей // под. ред. . – М.: б/и, 1989. – 131 с.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ УКРАИНЫ
НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
ИМ. А. А.БОГОМОЛЬЦА
Кафедра онкологии
ДИАГНОЗ
В
КЛИНИЧЕСКОЙ ОНКОЛОГИИ
Краткое пособие для студентов-иностранцев и интернов
Составил к. м.н.
под редакцией профессора
КИЕВ 1999
[1] Третья большая группа опухолей – гемобластозы (делящиеся на лейкозы и гематосаркомы) имеет особые правила формулировки диагноза, которые здесь не рассматриваются.
Источник
11 февраля 2019 г.
Просмотров: 15282
Стадии рака желудка не просто ранжирование болезни по распространению в организме, предусматривающее определённую тактику лечения, это даже больше чем прогноз на будущее. Стадия изменяет всю жизнь больного и его семьи, определяя новую модель жизни.
Между тем, обнаруженный на раннем этапе развития рак — хроническое заболевание, дающее человеку десятилетия жизни. Каждому второму пережившему лечение раннего рака желудка пациенту предстоит умереть от сердечно-сосудистого заболевания без каких-либо признаков злокачественного процесса.
Рак желудка 1 стадия
Первая стадия — это ранний рак, когда опухоль не нарушила границы слизистой оболочки, но по протяжённости может быть несколько сантиметров, главное — раковые клетки не распространились в глубину желудочной стенки.
Возможны варианты распространения:
- Новообразование совсем крошечное — исключительно в пределах слизистой, это подгруппа «А» первой стадии или кратко IA;
- Новообразование такое же крошечное, но уже есть метастазы в одном-двух лимфоузлах — подгруппа «В» первой стадии или коротко IB;
- Новообразование переходит на подлежащие слои слизистой оболочки, но лимфоузлы свободны от раковых клеток — тоже IB.
Операция позволяет практически 95% пациентов жить дальше без каких-либо опасений и, что важно, в большинстве случаев нет необходимости в послеоперационной профилактической химиотерапии.
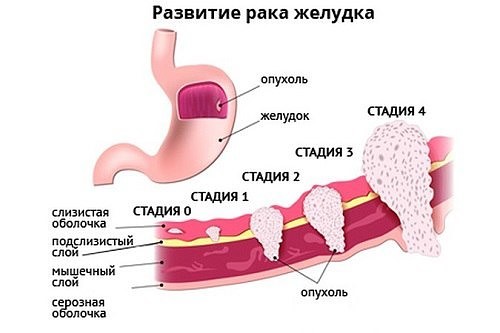
Рак желудка 2 стадия
Российская онкологическая статистика больных I и II стадий учитывает вместе, и по факту это каждый третий вновь выявленный пациент. Только при второй стадии пятилетку благополучно проживает всего 75% больных, а не более 90% как при первой.
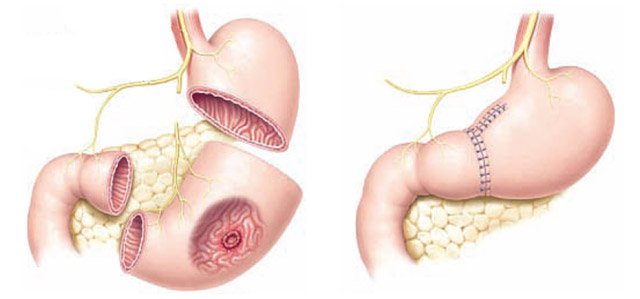
На этом этапе заболевания большинству пациентов выполняется большая, но не обширная операция — резекция в разных модификациях, то есть удаление части органа вместе с лимфатическими узлами, кому-то потребуется полное удаление — гастрэктомия.

Наш эксперт в этой сфере:
Заместитель главного врача по лечебной работе,
врач-онколог, хирург, к.м.н.
Позвонить врачу
Вторая стадия тоже подразделяется на А и В. Размер первичной опухоли, обозначаемый литерой «Т», может быть разным, возможен выход за серозную — покровную оболочку желудка, но без распространения на другие органы.
Допускается поражение лимфатических узлов метастазами и количеством от «0» до семи и более, что обозначается литерой «N» с цифрой. Главное — заболевание на этом уровне распространения операбельно.
Принцип отнесения ко второй стадии простой — чем больше уровень «Т», тем меньше должно быть «N»:
- при T4a возможно только N0;
- при Т1 допускается N2 и N3;
- при Т2 только N1 или N2;
- при Т3 исключительно N0 или N1.
Стадия злокачественного процесса не просто цифра для статистики, правильно установленная степень распространения гарантирует выбор оптимальной программы лечения заболевания. Правильно стадировать новообразование позволяет качественное обследование, невозможное без профессионального подхода и личного опыта специалиста.
Рак желудка 3 стадия
У каждого четвёртого пациента заболевание обнаруживают на третьей стадии, когда не во всех случаях на первом этапе возможна операция, потому что опухоль большая и поражённых метастазами лимфоузлов может быть больше 16.
Для третьей стадии характерно ранжирование по трём вариантам:
- прорастающий наружу через серозную оболочку органа процесс, но без вовлечения соседних органов, с единичным или множественным поражением лимфатического коллектора — подтип А;
- опухоль распространяется на соседние структуры и пораженных лимфоузлов не более двух, либо раковая инфильтрация в границах желудочной стенки и увеличенных лимфоузлов более трёх — подтип В;
- выходящее за пределы желудочной стенки с метастазами в большое число лимфоузлов новообразование — подтип С.
Возможность выполнения операции зависит от вовлеченности в раковый конгломерат соседних органов и сосудисто-нервных пучков. Для большинства пациентов программа лечения расширяется на химиотерапию, как до операции, так и после. Если хирургия невозможна из-за слишком большого распространения в брюшной полости, прибегают к лучевой терапии на фоне циклов ХТ.
Рак желудка 4 стадии
Четвёртая всегда означает, что есть метастазы в другие органы или по брюшине, а опухоль может быть любого размера и неважно количество поражённых злокачественными клетками лимфоузлов.
Вероятность обнаружения метастазов тем выше, чем агрессивнее процесс. Злокачественность низкодифференцированной аденокарциномы много выше, чем высокой или умеренной дифференцировки. Поэтому четвёртая стадия возможна при крошечном желудочном новообразовании низкой дифференцировки.
Ежегодно метастатическая стадия выявляется у 40% пациентов, заболевание невозможно вылечить и все старания сводятся к битве со скорым приходом смерти с помощью химиотерапии.
Симптомы рака желудка при разных стадиях
В России неразрешима проблема высокой смертности больных в течение года с момента выявления опухоли, сегодня меньше года живут почти 49% или каждый второй, а причина одна — несвоевременное обращение. Не приходят на обследование из-за того, что признаки болезни совсем не очевидны и нетипичны для злокачественного процесса.
При раннем раке опухоль «немая» — симптомов нет, при дальнейшем росте новообразования растяжение желудочной полости смазывает клинические проявления. При всех желудочных заболеваниях симптомы одинаковы: дискомфорт в животе, болезненность, быстрое переполнение при небольшом объёме съеденного. При гастрите и язве симптоматика много ярче, чем при раке.

Онкологический пациент, как правило, замечает то, что невозможно игнорировать и свидетельствует о метастатическом процессе:
- обнаруживает увеличение живота за счёт асцита, когда перестаёт сходится пояс на юбке или ремень на брюках;
- находит выпирающее из-под ложечки плотное образование;
- замечает потерю веса, потому что идеально сидевшая одежда становится слишком большой.
У многих азиатских народов карцинома желудка — наследственная болезнь, но только японцам удалось справиться со смертностью от карциномы, потому что рак выявляют исключительно ранним при регулярной, иногда и по два раза на год, гастроскопии. Гражданине Японии считают своевременное выполнение гастроскопии своей обязанностью.
Нет типичных симптомов рака желудка, но есть способ контроля за состоянием слизистой, небрежение обследованием — путь к распространённой стадии заболевания. Сделайте обследование и полгода можете спать спокойно.
Материал подготовлен заместителем главного врача по лечебной работе клиники «Медицина 24/7», кандидатом медицинских наук Сергеевым Петром Сергеевичем.
Источники:
- Стойко Ю. М., Вербицкий В. Г., Карачун А. М. Рак желудка: Учебное пособие. — СПб.: ВМедА, 2002. — 26 с.
- В. С. Савельев, Н. А. Кузнецов. Хирургические болезни. Том 1. М., 2006.
- М. И. Кузин, Н. М. Кузин, О. С. Шкроб и др.; под редакцией М. И. Кузина. Хирургические болезни. М.: Медицина, 2002. — 784 с.
- С. С. Харнас, В. В. Левкин, Г. Х. Мусаев. Рак желудка: клиника, диагностика, лечение. М., 2006.
Источник
