Верхний этаж брюшной полости желчный пузырь
Оглавление темы “Желчный пузырь. Желчные протоки.”:
- Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
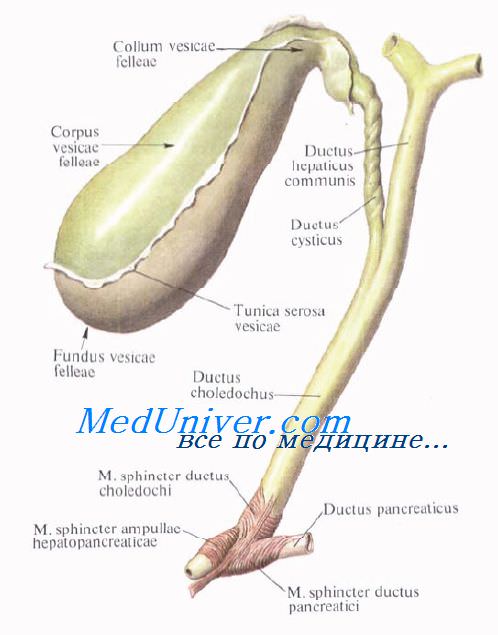
Желчный пузырь, vesica biliaris (fellea), грушевидной формы, располагается в fossa vesicae biliaris на нижней поверхности печени, между ее правой и квадратной долями.
Желчный пузырь подразделяется на три отдела: дно, fundus, тело, corpus, и шейку, collum. Шейка пузыря продолжается в пузырный проток, ductus cysticus. Длина желчного пузыря — 7—8 см, диаметр в области дна — 2—3 см, вместимость пузыря достигает 40—60 см3.
В желчном пузыре различают верхнюю стенку, прилегающую к печени, и нижнюю, свободную, обращенную в брюшную полость.
Проекции желчного пузыря
Желчный пузырь и протоки проецируются в собственно надчревной области.
Дно желчного пузыря проецируется на переднюю брюшную стенку в точке на пересечении наружного края прямой мышцы живота и реберной дуги на уровне слияния хрящей правых IХ—X ребер. Чаще всего эта точка находится на правой парастернальной линии. Другим способом проекцию дна желчного пузыря находят в точке пересечения реберной дуги линией, соединяющей вершину правой подмышечной ямки с пупком.
Синтопия желчного пузыря
Сверху (и спереди) от желчного пузыря находится печень. Дно его обычно выдается из-под передненижнего края печени примерно на 3 см и примыкает к передней брюшной стенке. Справа дно и нижняя поверхность тела соприкасаются с правым (печеночным) изгибом ободочной кишки и начальным отделом двенадцатиперстной кишки, слева — с пилорическим отделом желудка. При низком положении печени желчный пузырь может лежать на петлях тонкой кишки.
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
Брюшина желчного пузыря чаше всего покрывает дно пузыря на всем протяжении, тело и шейку — с трех сторон (мезоперитонеальное положение). Реже встречается интраперитонеально расположенный пузырь с собственной брыжейкой.
Такой желчный пузырь подвижен и может перекручиваться с последующим нарушением кровообращения и некрозом. Возможно и экстраперитонеальное положение желчного пузыря, когда брюшина покрывает только часть дна, а тело располагается глубоко в щели между долями. Такое положение называют внутрипеченочным.
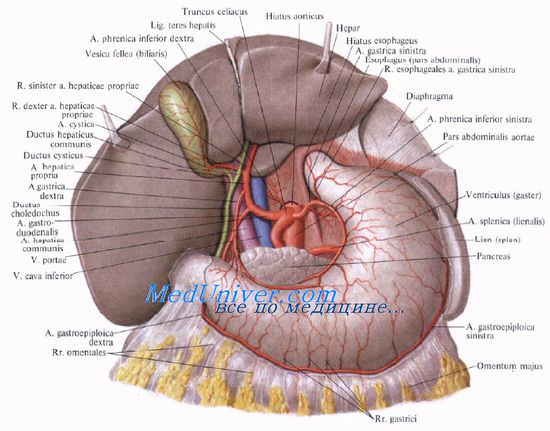
Кровоснабжение желчного пузыря
Кровоснабжает желчный пузырь желчно-пузырная артерия, а. cystica, отходящая, как правило, от правой ветви a. hepatica propria между листками печеночно-дуоденальной связки. Артерия подходит к шейке пузыря спереди от пузырного протока и делится на две ветви, идущие на верхнюю и нижнюю поверхность пузыря.
Взаимоотношения пузырной артерии и желчных протоков имеют большое практическое значение. В качестве внутреннего ориентира выделяют trigonum cystohepaticum, пузырно-печеночный треугольник Кало [Calot]: его двумя боковыми сторонами являются пузырный и печеночный протоки, образующие угол, открытый кверху, основанием треугольника Кало является правая печеночная ветвь.
В этом месте от первой печеночной ветви и отходит a. cystica, которая нередко сама образует основание треугольника. Часто это место прикрыто правым краем печеночного протока.
Венозный отток от желчного пузыря происходит через желчно-пузырную вену в правую ветвь воротной вены.
Иннервация желчного пузыря
Иннервация желчного пузыря и его протока осуществляется печеночным сплетением.
Лимфоотток от желчного пузыря
Лимфоотток от желчного пузыря происходит сначала в желчно-пузырный узел, а затем в печеночные узлы, лежащие в печеночно-дуоденальной связке.
Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Выходящие из печени правый и левый печеночные протоки в воротах печени соединяются, образуя общий печеночный проток, ductus hepaticus communis. Между листками печеночно-дуоденальной связки проток спускается на 2—3 см вниз, до места соединения с пузырным протоком. Позади него проходят правая ветвь собственной печеночной артерии (иногда она проходит впереди протока) и правая ветвь воротной вены.
Пузырный проток, ductus cysticus, диаметром 3—4 мм и длиной от 2,5 до 5 см, выйдя из шейки желчного пузыря, направляясь влево, впадает в общий печеночный проток. Угол впадения и расстояние от шейки желчного пузыря могут быть самыми разными. На слизистой оболочке протока выделяют спиральную складку, plica spiralis [Heister], играющую определенную роль в регулировании оттока желчи из желчного пузыря.
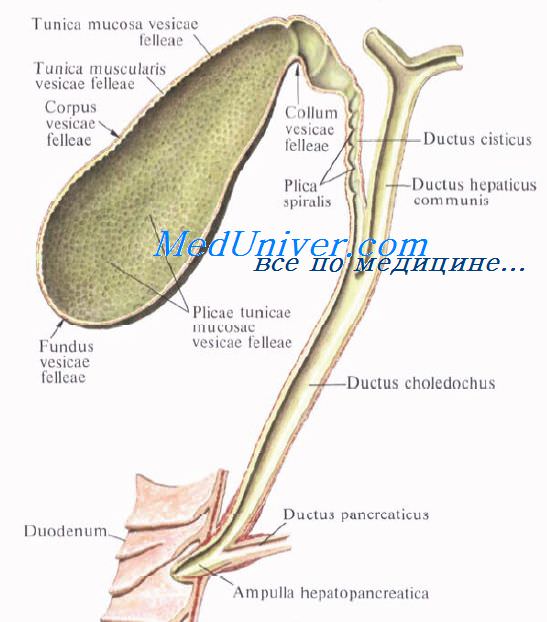
Общий желчный проток, ductus choledochus, образуется в результате соединения общего печеночного и пузырного протоков. Он располагается сначала в свободном правом крае печеночно-дуоденальной связки. Слева и несколько кзади от него располагается воротная вена. Общий желчный проток отводит желчь в двенадцатиперстную кишку. Его длина составляет в среднем 6—8 см. На протяжении общего желчного протока выделяют 4 части:
1) супрадуоденальная часть общего желчного протока идет до двенадцатиперстной кишки в правом крае lig. hepatoduodenale и имеет протяженность 1—3 см;
2) ретродуоденальная часть общего желчного протока длиной около 2 см располагается позади верхней горизонтальной части duodenum примерно на 3—4 см правее привратника желудка. Выше и слева от него проходит воротная вена, ниже и справа — a. gastroduodenalis;
3) панкреатическая часть общего желчного протока длиной до 3 см проходит в толще головки поджелудочной железы или позади нее. В этом случае проток прилегает к правому краю нижней полой вены. Воротная вена лежит глубже и пересекает панкреатическую часть общего желчного протока в косом направлении слева;
4) интерстициальная, конечная, часть общего желчного протока имеет длину до 1,5 см. Проток прободает заднемедиальную стенку средней трети нисходящей части двенадцатиперстной кишки в косом направлении и открывается на вершине большого (фатерова) сосочка двенадцатиперстной кишки, papilla duodeni major [Vater]. Сосочек расположен в области продольной складки слизистой оболочки кишки. Чаще всего конечная часть ductus choledochus сливается с протоком поджелудочной железы, образуя при вхождении в кишку печеночно-поджелудочную ампулу, ampulla hepatopancreatica [Vater].
В толще стенки большого дуоденального сосочка ампулу окружают гладкие кольцевые мышечные волокна, образующие сфинктер печеночно-поджелудочной ампулы, m. sphincter ampullae hepatopancreaticae.
Видео урок топографической анатомии и оперативной хирургии печени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Верхний этаж брюшной полости. Органы
Деление брюшной полости на этажи
Поперечноободочная кишка и ее брыжейка образуют перегородку, которая делит брюшную полость на два этажа – верхний и нижний. Деление это условное, т.к. полного разграничения между этажами в действительности нет, однако для практических целей такое деление удобно (рис. 1).
Линия, по которой корень брыжейки поперечноободочной кишки связан с задней брюшной стенкой, проходит следующим образом: справа она начинается несколько ниже уровня середины правой почки, затем пересекает середину нисходящей части двенадцатиперстной кишки, головку поджелудочной железы и далее проходит по переднему краю тела железы, достигая левой почки примерно на уровне ее середины. Эта линия приблизительно соответствует поперечной линии, которая на передней брюшной стенке соединяет нижние точки десятых ребер.
В верхнем этаже брюшной полости находятся: печень, желудок, селезенка, поджелудочная железа, верхняя половина двенадцатиперстной кишки. Поджелудочная железа расположена позади брюшины; тем не менее она рассматривается как орган брюшной полости, т.к. оперативный доступ к ней обычно осуществляется путем чревосечения.
В нижнем этаже брюшной полости находятся: петли тонкой кишки (с нижней половиной двенадцатиперстной) и толстая кишка.
Производные брюшины в верхнем этаже брюшной полости
В верхнем этаже брюшной полости можно выделить три сообщающихся между собой мешка, или сумки: печеночную (bursa hepatica), преджелудочную (bursa pregastrica) и сальниковую (bursa omentalis). Первые две лежат ближе к поверхности живота, третья – глубоко. Печеночная и преджелудочная сумки отделены друг от друга поддерживающей и венечной связками печени.
Печеночная сумка окружает правую долю печени, преджелудочная сумка находится впереди желудка и окружает левую долю печени и селезенку. Стенками печеночной сумки являются диафрагма (ее реберная и поясничная части) и передняя брюшная стенка; стенки поджелудочной сумки образованы диафрагмой, передней брюшной стенкой и желудком с его связками.
Книзу каждая из названных сумок переходит впереди поперечноободочной кишки в предсальниковый промежуток. Кроме того, правая сумка (печеночная) сообщается с правым боковым каналом брюшной полости, левая (преджелудочная) — с левым боковым каналом. Сообщение между обеими сумками осуществляется посредством узкой щели, расположенной между печенью и пилорической частью желудка, впереди малого сальника.
Сальниковая сумка
Сальниковая сумка, иначе называемая малым брюшинным мешком, ограничивает собой щелевидное пространство, расположенное в основном позади желудка и печеночно-желудочной связки (рис. 2, 3).
Сумка сообщается с большим брюшинным мешком посредством сальникового отверстия – foramen epiploicum (Winslowi). Отверстие это расположено вблизи ворот печени и ограничено спереди печеночно-двенадцатиперстной связкой, сзади – нижней полой веной с покрывающей ее брюшиной, сверху – хвостатой долей печени, снизу – начальным отделом двенадцатиперстной кишки.
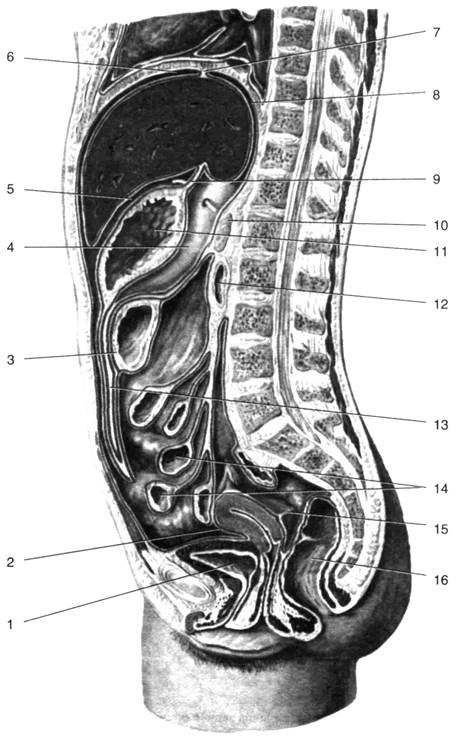
Рис. 1. Ход брюшины на сагиттальном распиле
1 — мочевой пузырь, 2 — матка, 3 — поперечная ободочная кишка, 4 — сальниковая сумка, 5 — преджелудоч-ная сумка, 6 — левая печёночная сумка, 7 — левая венечная связка, 8 — верхний карман сальниковой сумки, 9 — малый сальник, 10 — сальниковое отверстие, 11 — желудок, 12 — двенадцатиперстная кишка, 13 — большой сальник, 14 — тонкая кишка, 15 — прямокишечно-маточное углубление, 16 — прямая кишка.
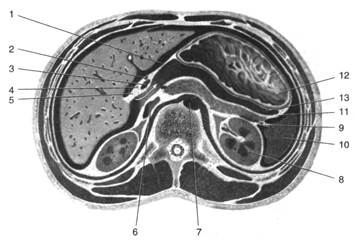
Рис. 2. Сальниковая сумка
1 — малый сальник (omentum minus), 2 — собственная артерия печени (a.hepatica propria), 3 — желчевыводящий проток (ductus choledochus), 4 — вортная вена (v.portae), 5 — печёночно-двенадцатиперстная связка (lig.hepatoduodenal), 6 — нижняя полая вена (v.cava inferior), 7 — аорта (aorta), 8 — почка (ren), 9 — селезёночна-почечная связка (lig. splenorenal), 10 — селезёнка (lien), 11 —желудочно-селезёночная связка (lig.gastrolienal), 12—желудок (gaster), 13 — селезёночный карман (recessus lienalis). (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. — Т. II.)
При отсутствии спаек (в результате воспалительного процесса в окружности желчных путей, двенадцатиперстной кишки и поджелудочной железы) сальниковое отверстие пропускает чаще один, реже – два пальца; при наличии спаек отверстие может быть закрыто. При операциях на печени и желчных путях, когда возникает необходимость в быстрой остановке кровотечения, печеночно-двенадцатиперстная связка с проходящими в ней сосудами может быть сдавлена двумя пальцами левой руки таким образом: большой палец помещают на связку, а указательный вводят в сальниковое отверстие позади связки.
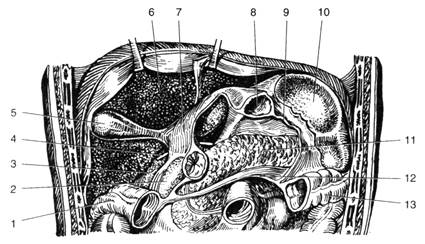
Рис. 3. Подпечёночная и сальниковая сумки
1 — правый изгиб ободочной кишки, 2 — верхняя часть двенадцатиперстной кишки, 3 — подпечёночная сумка, 4 — зонд в сальниковом отверстии, 5 — жёлчный пузырь, 6 — печень, 7 — печёночно-дуоденальная связка, 8 — пищевод, 9 — желудочно-селезёночная связка, 10 — селезёнка, 11 — поджелудочная железа, 12— брыжейка поперечной ободочной кишки, 13 — левый изгиб ободочной кишки. (Из: Netter F.H. Atlas of human anatomy. — Basle, 1989.)
Отношение сальниковой сумки к соседним органам
Сальниковую сумку ограничивают непосредственно спереди и сзади два листка брюшины – передний и задний, участвующие в образовании передней и задней стенок bursa omentalis. Передний листок сальниковой сумки покрывает хвостатую долю печени от заднего края органа до печеночных ворот. Отсюда передний листок идет к малой кривизне желудка, по пути образуя заднюю пластинку малого сальника, затем покрывает заднюю стенку желудка до большой кривизны его и спускается вниз, образуя заднюю пластинку lig.gastrocolicum. Далее этот передний листок, являющийся второй (внутренней) пластинкой большого сальника, заворачивается кверху и образует третью (внутреннюю) пластинку большого сальника, переходя затем в задний листок сальниковой сумки. Этот листок покрывает спереди поджелудочную железу и достигает заднего края печени, где сливается с передним листком сальниковой сумки.
Стенками сальниковой сумки являются; спереди – желудок и малый сальник; сзади – листок пристеночной брюшины, покрывающий поджелудочную железу, левую почку, левый надпочечник, аорту, нижнюю полую вену; снизу – левая часть брыжейки поперечноободочной кишки; слева – селезенка с ее связками; верхняя и правая стенки самостоятельно не выражены. Вверху полость достигает диафрагмы, справа – duodenum.
Если отделить вдоль большой кривизны желудка lig.gastrocolicum и оттянуть желудок кверху, можно увидеть две складки брюшины, натянутые между малой кривизной желудка и передней поверхностью поджелудочной железы – plicae gastropancreaticae. Одна из них, левая, идет к pancreas от малой кривизны входной части желудка; в свободном крае ее проходят a.gastrica sinistra и v.coronaria ventriculi, а в толще связки находятся nodi lymphatici gastropancreatici. Другая связка идет к pancreas от пилорической части желудка и начальной части duodenum и содержит лимфатические узелки; в ней может проходить и a.hepatica communis. Между обеими складками имеется отверстие – foramen gastropancreaticum. Полость сальниковой сумки разделяется указанными складками на два отдела – верхний (правый) и нижний (левый), сообщение между которыми осуществляется посредством foramen gastropancreaticum. Верхнему отделу принадлежит преддверие сальниковой сумки (vestibulum bursae omentalis) — начальный отдел полости, расположенный за малым сальником. Кверху от него имеется верхний заворот сальниковой сумки, расположенный позади хвостатой доли печени и достигающий пищевода и диафрагмы. Нижний отдел полости сальниковой сумки (собственно полость), расположенный позади желудка и желудочно-ободочной связки, имеет нижний заворот, продолжающийся влево в селезеночный заворот.
К полости сальниковой сумки относится также щелевидное пространство, заключенное между листками большого сальника (полость большого сальника). Оно существует у новорожденных, у взрослых же обычно вследствие склеивания листков большого сальника щелевидное пространство на большей части своего протяжения исчезает, сохраняясь лишь в его левом отделе.
Поддиафрагмальное пространство
Рассмотренные 3 сумки (печеночная, преджелудочная и сальниковая) составляют внутрибрюшинное поддиафрагмальное пространство в отличие от внебрюшинного поддиафрагмального пространства, расположенного позади печени. Оба поддиафрагмальных пространства играют важную роль в хирургической патологии: здесь могут возникать гнойники, носящие название поддиафрагмальных абсцессов. Внутрибрюшинные поддиафрагмальные абсцессы развиваются на почве повреждений и заболеваний интраперитонеальных органов (аппендицит, прободная язва желудка, абсцессы печени и селезенки и пр.), а внебрюшинные чаще всего являются осложнениями при параколитах и паранефритах.
Печень
Печень (hepar) большей своей частью лежит в правом подреберье, меньшей – в собственно надчревной области и левом подреберье.
Своей верхней поверхностью печень примыкает к диафрагме, а передней – к диафрагме и передней брюшной стенке. Задняя поверхность печени прилегает к X и XI грудным позвонкам, ножкам диафрагмы, брюшному отделу пищевода, аорте, правому надпочечнику. В ямке на задней поверхности печени лежит v.cava inferior. Часть задней поверхности печени лишена брюшинного покрова и связана посредством фиброзной ткани с задней брюшной стенкой. Этот участок называется внебрюшинным полем печени, которое может быть широким и узким. Нижняя поверхность печени покрывает желудок (кардию, малую кривизну, часть тела, антральный отдел, pylorus), верхнюю горизонтальную часть двенадцатиперстной кишки, первый изгиб ее и 14 нисходящего отдела; под печенью находятся также верхушка печеночной кривизны ободочной кишки и верхний полюс правой почки. На нижней поверхности печени лежит желчный пузырь.
Связочный аппарат печени составляют: расположенная в сагиттальной плоскости между верхней поверхностью печени и диафрагмой серповидная, или поддерживающая, связка (нижний край ее заключает в себе круглую связку печени) и венечная связка, идущая по заднему краю печени; она переходит по бокам в правую и левую треугольные связки. Эти образования, относящиеся к брюшине, связывают печень со стенками брюшной полости. К органам от печени идут lig.hepatogastricum и hepatoduodenale, составляющие малый сальник, lig.hepatorenale, не всегда имеется lig.hеpatocolicum (рис. 4).
Однако перечисленные связки не играют решающей роли в фиксации печени. Большое значение в этом имеет, во-первых, внебрюшинное поле печени, во-вторых, нижняя полая вена, лежащая в особой ямке на задней поверхности печени и принимающая в себя печеночные вены (выше печени нижняя полая вена фиксирована в отверстии диафрагмы); в-третьих, печень поддерживают снизу кишки, удерживаемые под печенью давлением мышц брюшного пресса.
Печень покрыта брюшиной со всех сторон, за исключением ворот и части задней поверхности (упомянутое выше внебрюшинное поле печени), вследствие чего орган относят к числу мезоперитонеальных. Паренхима органа непосредственно покрыта плотной фиброзной оболочкой – capsula fibrosa hepatis (Glissoni). Она особенно развита в области ворот, где образует влагалища сосудов и нервов печени.
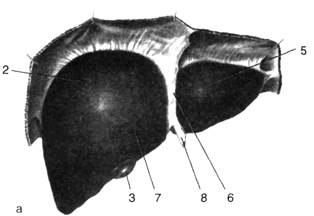
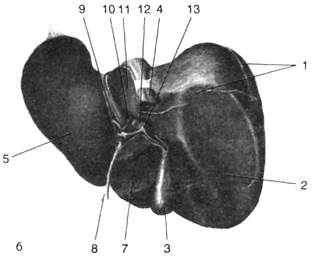
Рис. 4. Диафрагмальная (а) и висцеральная (б) поверхности печени
1 — прикрепление венечной связки, 2 — правая доля, 3 — жёлчный пузырь, 4 — нижняя полая вена, 5 — левая доля, 6 — серповидная связка, 7 — квадратная доля, 8 — круглая связка печени, 9 — щель венозной связки, 10— собственная печёночная артерия, 11 — хвостатая доля, 12 — воротная вена, 13—общий жёлчный проток. (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. — Т. II.)
Сегментарное строение печени
В связи с развитием хирургии печени деление ее на доли по внешним признакам оказалось для практических целей недостаточным и не соответствующим внутренней структуре органа. Поэтому появились исследования, в которых рассматривается внутриорганная структура печени в зависимости от распределения в ней кровеносных сосудов и желчных протоков (рис.5).
Этими исследованиями установлено совпадение хода ветвей воротной вены, печеночной артерии и желчного протока внутри органа в пределах определенных участков печени (сегмента).
А.В. Мельников (1924) первым отчетливо показал наличие изолированных зон кровообращения в печени, границы которых не совпадали с принятым разделением органа на доли по внешним признакам.
По внутриорганному ветвлению воротной вены, печеночной артерии и желчных протоков печень может быть разделена на 2 доли, 4 сектора и 8 сегментов. Сегмент, сектор и доля – это участки печени, имеющие до некоторой степени обособленное кровоснабжение, желчный проток, иннервацию и лимфообращение.
Границы, отделяющие друг от друга доли, секторы и сегменты представляют собой малососудистые борозды.
Сегменты, группируясь по радиусам вокруг ворот печени, входят в более крупные самостоятельные участки органа, называемые секторами. Так, сегменты III и IV образуют левый парамедианный сектор, левый латеральный сектор (моносегментарный) включает только сегмент II, в правый парамедианный сектор входят сегменты V и VIII, в правый латеральный сектор – сегменты VI и VII, сегмент I представляет собой дорсальный сектор (моносегментарный).
Каждая доля, сектор или сегмент печени имеет в большинстве случаев доступную для хирургической обработки так называемую ножку, в которой, тесно прилегая друг к другу, располагаются ветви воротной вены, печеночной артерии и печеночного протока, одетые в соединительнотканную оболочку.
Подход к «ножке» может быть осуществлен в ряде случаев со стороны ворот печени, а также через малососудистые борозды.

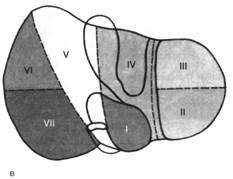
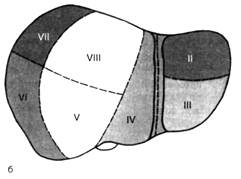
Рис. 5. Сегменты печени и венозный отток от них
а — венозный отток, б ,в — диафрагмальная и висцеральная поверхности печени; 1 — правая печёночная вена, 2 — средняя печёночная вена, 3 — левая печёночная вена, 4 — нижняя полая вена, 5 — общий печёночный проток, воротная вена и собственная печёночная артерия. Римскими цифрами указаны номера сегментов.
Новая классификация внутриорганной структуры печени имеет значение для выполнения различных операций, топической диагностики границ патологического очага. Резекция печени с учетом распределения сосудов и желчных протоков в сегментах, секторах и долях печени позволяет избежать ряда осложнений (кровотечение, желчеистечение), нарушения кровообращения и желчного оттока в оставляемой части органа.
Особенности кровоснабжения печени состоят в том, что кровь приносится в орган двумя сосудами: печеночной артерией и воротной веной (рис. 6).
Артериальные коллатерали сосудов печени разделяются на две системы: внеорганную и внутриорганную. Внеорганную систему образуют в основном ветви, отходящие от a.hepatica communis: aa.gastroduodenalis и gastrica dextra. Если печеночную артерию перевязать до отхождения последних двух сосудов, то коллатеральное кровообращение в печени может восстановиться.
Внутриорганная система коллатералей образуется за счет анастомозов между ветвями (ramus dexter и sinister) собственной артерии печени.
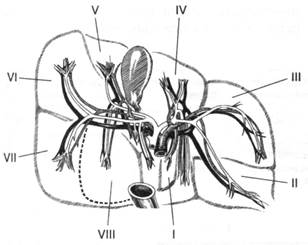
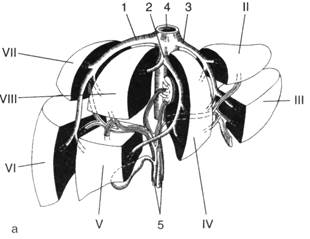
Рис. 6. Внутрипечёночное ветвление воротной вены, собственной печёночной артерии и жёлчных протоков
Разветвления собственной печёночной артерии светлые, воротной вены тёмные, общего печёночного протока заштрихованы. Римскими цифрами указаны номера сегментов.
Однако этих анастомозов чаще бывает недостаточно для того, чтобы при перевязке одной из ветвей восстановились полностью коллатеральное кровообращение органа. Такая перевязка, вызывая некроз печени, является опасной для жизни.
Воротная вена вблизи ворот печени делится на две ветви: правую и левую, из которых правая вступает в правую долю печени, а левая делится на две ветви, идущие в левую и средние доли (квадратную и хвостатую).
Внутри печеночные ветви воротной вены, сопровождающие их ветви печеночной артерии и желчные протоки, располагаются в печени по ходу отрогов глиссоновой (фиброзной) капсулы и разделяют печень на независимые сосудистые сегменты. Таких сегментов в печени насчитывается восемь. Каждый сегмент имеет ножку, состоящую из приносящей вены, артерии и отводящего желчного протока. Отводящие сосуды печени (печеночные вены) расположены независимо от образующих сегменты приносящих сосудов.
Отток венозной крови осуществляется печеночными венами vv.hepaticae. Чаще их бывает три, реже – четыре – пять (иногда две). Они собирают кровь, которая приносится в печень и печеночной артерией, и воротной веной. Печеночные вены впадают в нижнюю полую вену непосредственно ниже того места, где она проходит через отверстие в сухожильной части диафрагмы в грудную полость.
Иннервация печени осуществляется солнечным сплетением, обоими блуждающими стволами и правым диафрагмальным нервом. Основные нервы печени возникают из солнечного сплетения и образуют переднее и заднее печеночные сплетения, расположенные между листками печеночно-двенадцатиперстной связки.
Отток лимфы. Поверхностные отводящие лимфатические сосуды верхней поверхности печени и глубокие сосуды, сопровождающие печеночные вены, впадают преимущественно в лимфатические узлы грудной полости, другие отводящие сосуды печени – в узлы брюшной полости. Регионарными узлами первого этапа для отводящих лимфатических сосудов печени, впадающих в узлы брюшной полости, являются:
1) печеночные узлы, расположенные по ходу a.hepatica communis и a.hepatica propria;
2) узлы, лежащие по ходу левой желудочной артерии;
3) узлы, расположенные в окружности аорты и нижней полой вены.
Основными регионарными узлами второго этапа для отводящих лимфатических сосудов печени, желудка и поджелудочной железы являются чревные узлы, прилегающие к стволу чревной артерии.
Источник
