Желчный пузырь после оперативного вмешательства
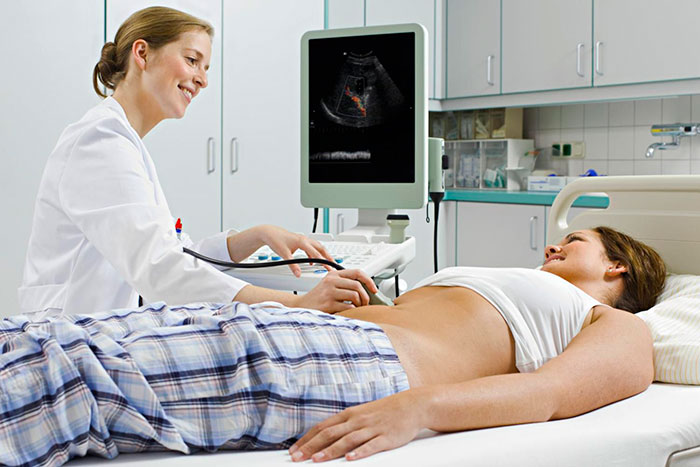
Боль в животе и диспепсия остаются спутниками каждого 4-го больного после удаления желчного пузыря. Всему виной нарушения физиологических процессов, развивающиеся в ответ на исключение удаленного органа из билиарной цепочки. Несмотря на неприятные последствия, холецистэктомия остается единственным способом избавления от камней в желчном пузыре. Чтобы сохранить хорошее самочувствие, достаточно изменить образ жизни после операции.
Зачем удаляют желчный
Ежегодно в мире выполняется более 2,5 миллиона холецистэктомий. Наибольшая тенденция хирургической активности наблюдается в развитых странах. Высокий уровень заболеваемости связан с массовым пристрастием к фаст-фуду и перекусам на ходу, малоподвижному образу жизни. Если продолжать жить по таким принципам, это приведет к застою желчи и образованию камней.
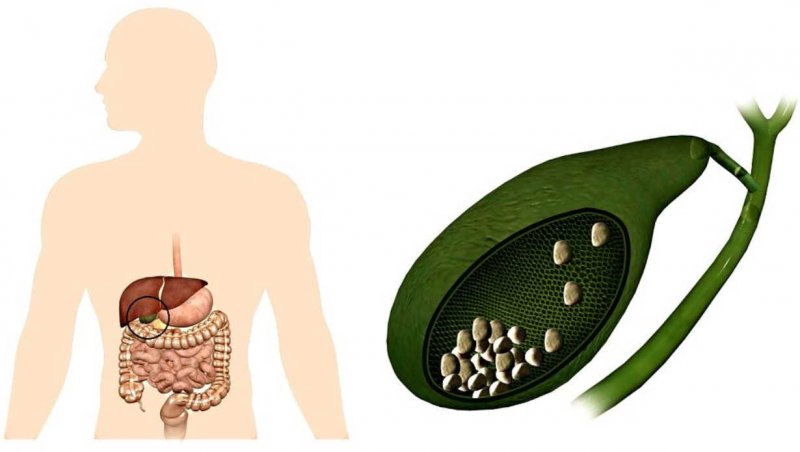
Болезнь сопровождается образованием камней в желчном пузыре. Они бывают разные по составу, форме и количеству. При отсутствии противопоказаний, конкременты растворяют и выводят с желчью. Но химическое или механическое удаление камней не гарантирует отсутствие рецидивов. Если запущен обменный патологический процесс, конкременты будут появляться снова. Поэтому эктомия желчного пузыря – основной способ предупредить последствия ЖКБ, которые опасны для жизни пациента.
Изменения в организме после операции
Оперативное вмешательство не влияет на процесс образования желчи. Даже если удаляют желчный, она продолжает вырабатываться клетками печени. Только теперь секрет не задерживается в желчном пузыре, а поступает напрямую в 12-перстную кишку. В первое время после холецистэктомии, пока не произошла адаптация печени, и она не начала синтезировать ограниченный объем желчи, у человека будут наблюдаться симптомы нарушения пищеварения (жидкий стул, метеоризм, тошнота).
Если вырезали пузырь, меняется анатомия и физиология всего пищеварительного тракта:
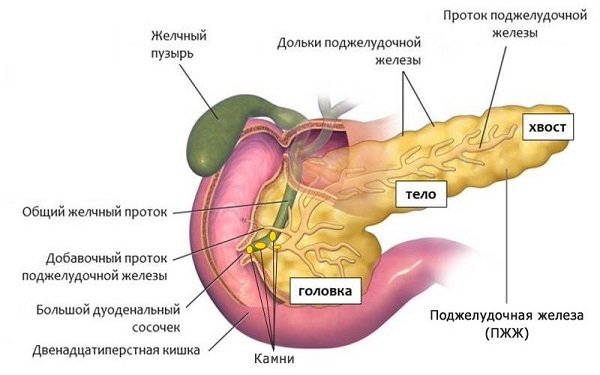
- изменение структуры поджелудочной железы – выявляется на УЗИ, как повышение эхогенности;
- поджелудочная железа вырабатывает больше фермента трипсина и меньше липазы;
- повышается давление внутри желудка и дуоденального пространства;
- нарушается отток панкреатического сока;
- увеличивается количество Helicobacter pylori на слизистой оболочке желудка;
- расширение печеночных и желчных протоков (до 10 мм по УЗИ);
- меняется концентрация желчных кислот;
- нарушается тонус сфинктера Одди.
После холецистэктомии желчь сохраняет литогенность, качество ее химического состава не улучшается. С избавлением желчного пузыря утрачивается возможность ее концентрации и порционного выброса в дуоденальное пространство. В результате происходит нарушение поступления желчи в тонкий кишечник и расстройством пищеварения.
Бесконтрольный отток желчи в 12-перстную кишку и дисбаланс ее компонентов приводит к нарушению переваривания и всасывания жировых соединений. Вот почему ухудшаются антимикробные свойства секрета, что влечет повышение численного значения бактерий на слизистой 12-перстной кишки, нарушению микрофлоры кишечника, ухудшению циклического обращения желчных кислот в пищеварительном тракте.
Возможные осложнения
Несмотря на малоинвазивность современных хирургических методов, осложнения после операции по поводу удаления желчного пузыря возникают довольно часто. Полостная операция уже давно стала резервной, лапароскопическая холецистэктомия является предпочтительным способом в хирургии.
Специфика методики заключается в необходимости выполнения резекции под эндоскопическим контролем, наблюдая процесс с помощью двухмерного изображения. Хирург лишен тактильного контакта с тканями, орган удаляют без возможности объективно оценить их состояние в момент оперативного вмешательства.
Вырезают пузырь, манипулируя длинными хирургическими инструментами. Это затрудняет выполнение операции при наличии воспаления или рубцовых образований. Инструментальная пальпация «вслепую» грозит проколом стенки пузыря или протока, независимо от опытности хирурга.
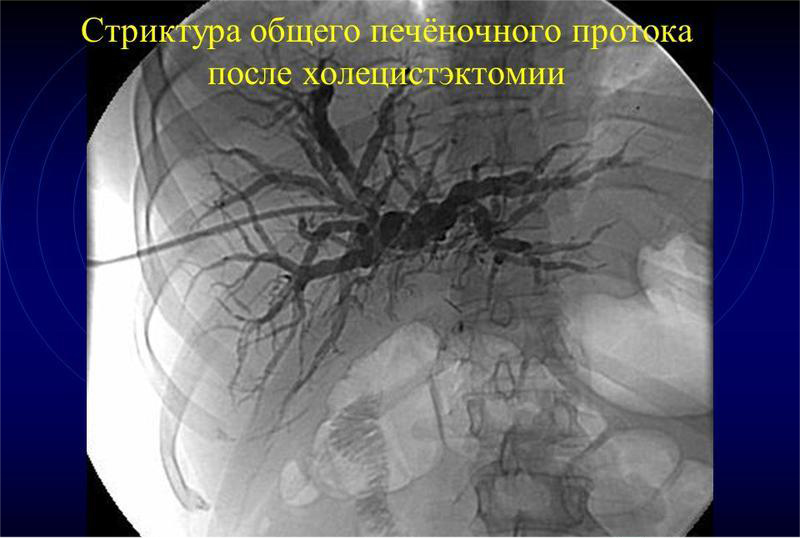
Осложнения после холецистэктомии по причине ятрогенных ошибок:
- перфорация (прокол) общего печеночного протока;
- нарушение целостности стенки 12-перстной кишки;
- инфицирование оперируемых тканей;
- внутреннее кровотечение из печени.
В момент вклинивания инструментов и прокола стенки пузыря происходит желчеистечение в брюшную полость, что грозит развитием перитонита. В случае операционных осложнений резко меняется тактика хирургического ведения пациента и выполняется экстренная лапаротомия (полостное удаление).
В первые дни после операции
Лапароскопия проводится под общей анестезией. На время выхода из наркоза пациент остается в заторможенном состоянии, у него пересыхают губы, сильно хочется пить, может появляться тошнота, в редких случаях рвота. В дальнейшем у оперированных женщин и мужчин появляются следующие признаки:
- боли в правом боку;
- сухость и зуд во рту, икота;
- ощущение жуткого голода;
- аллергические проявления – крапивница, отек Квинке, анафилактический шок, что особенно опасно для жизни;
- появление неврологической симптоматики – онемения, жжения, покалывания на коже.
Наркоз после эктомии желчного пузыря угнетающе действует на терморегуляцию. Вот почему у некоторых больных наблюдается резкое повышение или понижение температуры тела.
Послеоперационные осложнения
Первые 7 суток больной находится под постоянным наблюдением лечащего врача. Этот отрезок времени называется ранним послеоперационным периодом, в течение которого у человека могут появиться опасные осложнения:
- перитонит – воспаление брюшины, как следствие ранения пузыря во время его удаления;
- наружный желчный свищ – незаживающее отверстие, по которому желчь из протоков поступает наружу;
- абсцесс брюшной полости – нагноение стенки живота (может предшествовать перитониту);
- гематома послеоперационной раны – скопление крови в области оперируемого участка;
- инфильтрат – воспалительное уплотнение;
- правосторонний плеврит с выработкой экссудата – воспаление плевральных листков правого легкого со скоплением в полости жидкости;
- ранняя спаечная непроходимость – уменьшение просвета желчных протоков за счет рубцовых разрастаний, может приводить к механической желтухе.
При отсутствии профилактических мер, после полостной или лапароскопической холецистэктомии может развиться тяжелое осложнение – легочная тромбоэмболия.
Это заболевание, при котором тромбы, сформировавшиеся в венах нижних конечностей при застое крови во время операции, транспортируются с потоком крови к легочным артериям. Это грозит закупоркой сосуда и летальным исходом.
Последствия удаления
Несмотря на то, что желчный пузырь не относится к жизненно важным органам, его отсутствие приводит к серьезным переменам в физиологии всех составляющих пищеварительного тракта. К таким выводам пришли специалисты зарубежной и отечественной медицины, опираясь на результаты многолетних исследований, которые регулярно публикуются в статьях на авторитетном медицинском сайте.
Постхолецистэктомический синдром
Если удален желчный пузырь, самым распространенным последствием является дисфункция сфинктера Одди (это второе название постхолецистэктомического синдрома). Она встречается у 40 % больных и может развиваться:
- по гипертонусу – замыкательная мышца всегда находится в напряжении;
- по гипотонусу – когда сфинктер постоянно расслаблен.
Проблемы обусловлены отсутствием желчного пузыря, который моделировал работу сфинктера желчевыводящих протоков путем передачи сигнала в виде нервных импульсов и стимуляции выработки холецистокинина. Отсутствие связи с желчным пузырем вызывает дискоординацию сфинктера Одди, что чревато появлением следующих симптомов:
- болевые ощущения в области удаленного пузыря;
- тяжесть и дискомфорт в желудке;
- тошнота, рвота;
- изжога, метеоризм;
- отрыжка, диарея.
Коррекция любого последствия после удаления заключается в медикаментозном лечении, соблюдении рекомендаций врача по поводу диеты, режима питания, жизненного уклада. При серьезных нарушениях проводится восстановление функции сфинктера путем оперативного вмешательства.
Холедохолитиаз
Обменные нарушения и литогенность желчи сохраняются после эктомии желчного пузыря, поэтому даже через несколько лет камни могут образоваться снова. Но на этот раз их локализация – холедох (общий желчевыводящий проток). Конкременты затрудняют отток желчи и приводят к появлению типичных признаков образования камней:
- холангит – воспалительное поражение стенок протоков;
- механическая желтуха – вследствие увеличения концентрации билирубина в крови;
- печеночная колика – приступообразная острая боль под правым ребром.
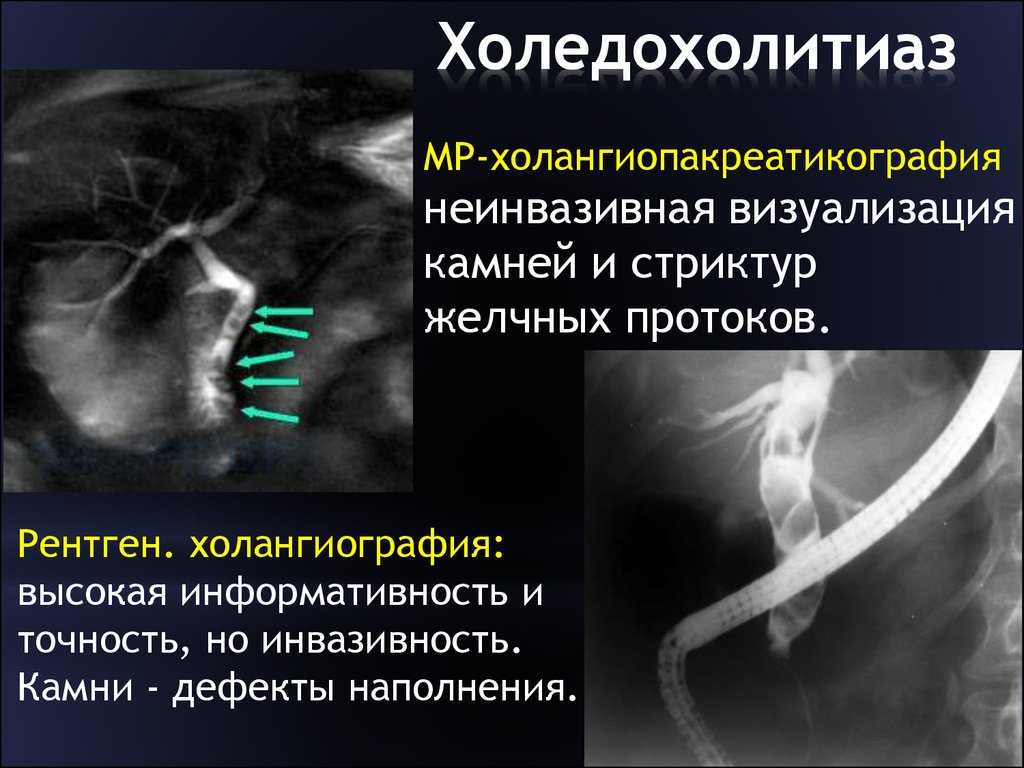
При развитии воспалительных процессов к болевому синдрому присоединяется тошнота, рвота, лихорадка с резким подъемом температуры тела до 39 градусов, повышенное потоотделение. Если камень перекрывает проток, появляются признаки желтухи – желтушность кожи и склер. В этом случае для нормализации состояния показано растворение или удаление камней.
Билиарный панкреатит
Жизнь после операции, а именно эктомия желчного пузыря омрачается проблемами с поджелудочной железой. Нарушение механизма выработки ферментов, задержка панкреатического сока приводит к воспалению органа. Заболевание может прогрессировать много лет и проявляется:
- приступами болей в правой и левой половине живота;
- иногда болевой синдром может носить опоясывающий характер;
- приступ провоцирует прием жирной, острой, жареной пищи;
- у некоторых пациентов болевой синдром может появиться ночью;
- в период обострения отмечается небольшое повышение температуры тела.
Главную роль в лечении билиарного панкреатита играет питание, которое снижает нагрузку на билиарную систему и способствует покою поджелудочной железы.
В период сильного обострения мужчинам и женщинам назначают 3-х дневный лечебный голод и употребление минеральной воды без газа. В дальнейшем даются рекомендации по соблюдению диеты №5 со строгим ограничением жиров. Последствия после удаления желчного пузыря напрямую зависит от питания, поэтому важно соблюдать диету.
Дуоденогастральный рефлюкс
После удаления желчного пузыря на фоне нарушения механизма работы сфинктера Одди происходит заброс содержимого из 12-перстной кишки в желудок. Патологическое явление сопровождается следующими симптомами:
- боль, распространяющаяся по всему животу;
- язык покрыт желтым налетом;
- отрыжка, изжога.

Рефлюкс подтверждается на ультразвуковом исследовании органов брюшной полости, лечится медикаментозно, в тяжелых случаях хирургическим путем. Длительное течение дуоденогастрального рефлюкса приводит к развитию язвы желудка и 12-перстной кишки за счет агрессивного воздействия желчи на слизистую ЖКТ.
Гастрит и эзофагит
Воспаление желудка и пищевода – частое явление после удаления желчного пузыря. Регулярный заброс едкой желчи раздражает стенки верхних отделов ЖКТ, разрушает защитный слой слизи и вызывает воспалительную реакцию. При поражении пищевода у человека появляется:
- ощущение кома в горле;
- боль во время глотания;
- жжение, изжога.
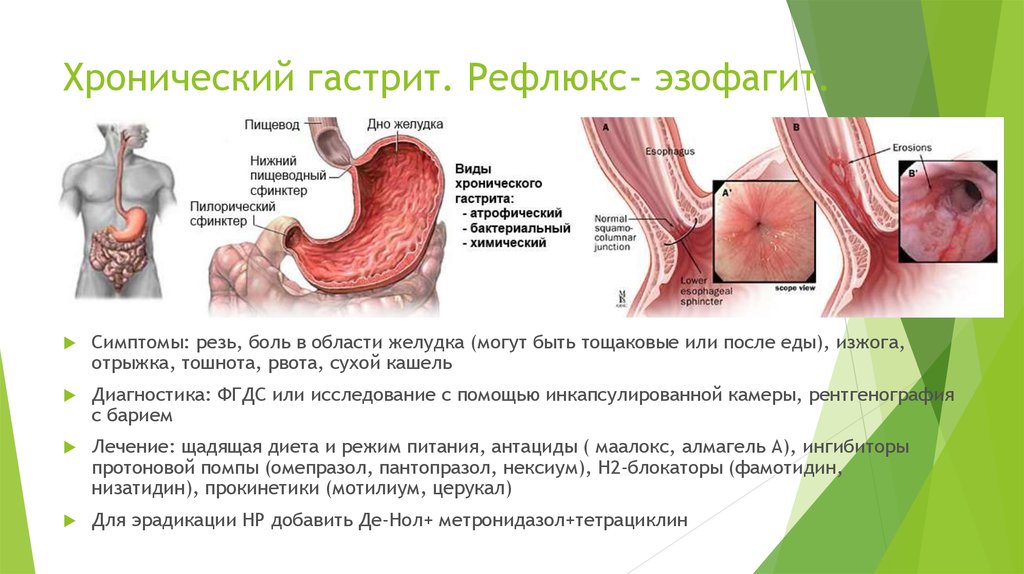
В осложненных случаях голос становится хриплым, образуются язвы во рту, неприятный запах изо рта, боль распространяется за грудину и отдает в спину. Обычно, если был удален желчный пузырь, такое последствие, как эзофарингит, сочетается с гастритом. Это чревато появлением:
- тупой ноющей болью в эпигастральной области;
- тяжестью в верхней части живота;
- изжогой, отрыжкой;
- рвотой с желчью и слизью;
- серым налетом на языке;
- ухудшением аппетита.
Патологический процесс распространяется и на кишечный отдел, вызывая урчание в животе, метеоризм, расстройство стула – чередование запоров и поносов. Чтобы улучшить состояние после удаления желчного пузыря, человеку рекомендуют придерживаться диетического питания. Важным советом является необходимость вести здоровый стиль жизни с отказом от алкоголя и других вредных привычек.
Кисты
После операции по удалению желчного пузыря часто выявляется кистозное расширение желчного протока. Оно напоминает небольшой мешочек и проявляется:
- болью в животе;
- окрашиванием кожи в желтый цвет;
- повышением температуры тела до 38,5 градусов;
- общее недомогание, слабость;
- потеря веса.
У каждого третьего пациента кисты прощупываются при пальпации. Лечатся такие осложнения после удаления желчного пузыря операцией, образования удаляются. При отсутствии адекватной терапии они могут переродиться в онкологические опухоли, что опасно для здоровья и жизни пациента.
Послеоперационная грыжа
Несмотря на малую травматичность после лапароскопии, грыжеподобные выпячивания в области шва наблюдаются довольно часто. Опасность частичного расхождения послеоперационного рубца появляется при несоблюдении рекомендаций врача в отношении физических нагрузок и необходимости ношения бандажа.
Жить с грыжей нельзя, это чревато ущемлением грыжевого мешка, некрозом его содержимого и последующим развитием перитонита.
Избежать проблем можно, если прислушиваться к советам доктора – поддерживать переднюю стенку живота послеоперационным поясом, не допускать запоров и дозировать физическую нагрузку.
Профилактика осложнений
В большинстве случаев после проведения холецистэктомии качество жизни улучшается. У больных проходят колики, тошнота, изжога, горечь во рту. Чтобы самочувствие было хорошим, важно проводить профилактику возможных нежелательных последствий еще до операции:
- полная предоперационная диагностика (УЗИ) для выявления хронических патологий, которые могут повлиять на здоровье в послеоперационный период;
- прекращение приема препаратов, разжижающих кровь;
- за 3 дня перейти на щадящую диету.

Чтобы предупредить последствия удаления желчного пузыря, два месяца после операции нужно жить, избегая физических нагрузок, не игнорировать важные советы по соблюдению режима питания. Если вырезали желчный пузырь – диета должна восприниматься не кратковременным ограничением в еде, а стать стилем жизни.
Реабилитация после операции
Высокий риск развития осложнений сохраняется в течение длительного промежутка времени после резекции пораженного органа. Постепенная адаптация организма необходима для сохранения хорошего самочувствия и привычного уклада жизни после удаления (холецистэктомии) желчного пузыря.
В период реабилитации нельзя поднимать тяжелые предметы, физическая активность должна ограничиваться не долгими пешими прогулками на свежем воздухе. Для предупреждения застойных явлений полезно делать несложные физические упражнения – подъемы ног, «велосипед», дыхательную гимнастику.
После оперативного удаления желчного пузыря часто происходит застой желчи. Чтобы его нормализовать, пациент принимает желчегонные средства, ферменты и препараты, которые помогут восстановить микрофлору кишечника. Дополнительно нужно провести несколько сеансов физиотерапии – магнитотерапию, лечение ультразвуковыми волнами. Если вести правильный образ жизни и соблюдать врачебные рекомендации, можно прожить нормальную жизнь здорового человека.
Диета
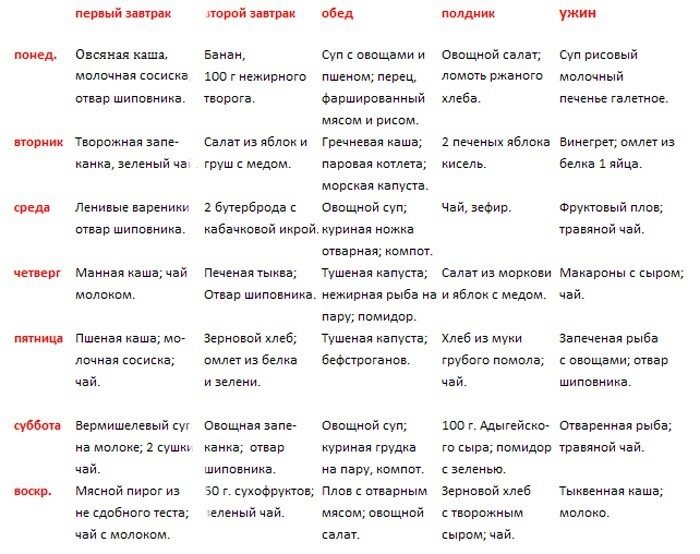
Если удалили желчный пузырь, важно перейти на диетическое питание, пересмотрев ежедневный рацион и режим приема пищи. Эвакуация желчи из протоков происходит после употребления еды, поэтому есть нужно несколько раз – 5–6 раз в день. Чтобы снять нагрузку с билиарного тракта, блюда можно готовить в пароварке, запекать, варить:
- вегетарианские супы с крупами;
- делать фрикадельки, паровые тефтели из нежирного мяса;
- запеченная, вареная рыба из сортов с низким содержанием жира;
- кисломолочные продукты, нежирный творог, кефир лучше выбирать с биодобавками;
- разваренные каши (гречку, овсянку) с небольшим количеством сливочного масла;
- сухое печенье, мед, зефир;
- некрепкий чай без сахара, минеральная вода без газа, отвар шиповника.
После удаления желчного пузыря из рациона исключают острую, жирную, жареную пищу, ограничение соли – до 5 г в сутки. К запрещенным продуктам относят:
- сдобные изделия из теста, жареные пирожки, торты;
- жирные бульоны, свинина, баранина;
- алкоголь, кофе, газированные напитки;
- нельзя кислые фрукты;
- из овощей исключают капусту, лук, чеснок, редис, шпинат, редьку;
- вредны острые закуски, пряности.
Не стоит переедать, объем порции не должен превышать 200 мл. Еда должна быть теплой, холодная пища провоцирует спазм желчных протоков. Для людей, перенесших холецистэктомию, диету важно соблюдать в течение всей жизни.
Прогноз
В среднем восстановление организма мужчин и женщин длится около 12 месяцев. За это время печень приспосабливается выполнять функции желчного пузыря после его удаления, и больному можно делать перерывы в диете. Постепенно рекомендуется включать в меню новые продукты, но не более одного в месяц. Для поддержания положительного эффекта после операции, важно вести здоровый образ жизни всегда.
Чтобы исключить риск возможных осложнений, нужно регулярно обследоваться у доктора. Первая контрольная диагностика проводится через год после оперативного вмешательства. Изучив ее результаты, специалист сможет сделать выводы об уровне адаптации организма к новым условиям. Насколько жизнь после удаления желчного пузыря будет полноценной, зависит только от настроя и самодисциплины больного.
Источник
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
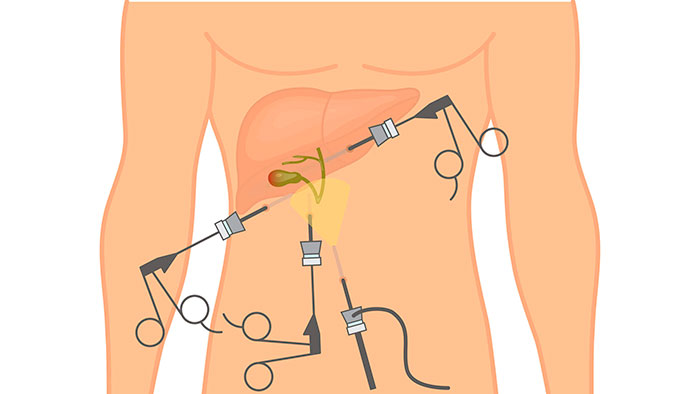
Что такое холецистэктомия
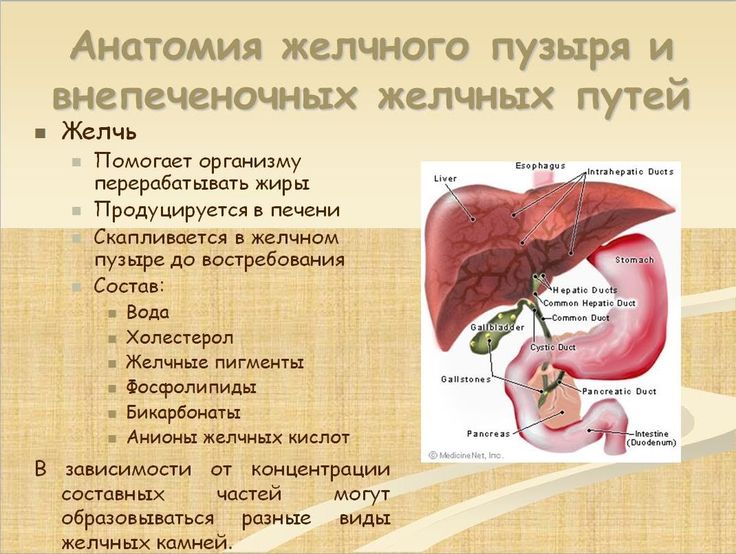
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
Показания к проведению
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
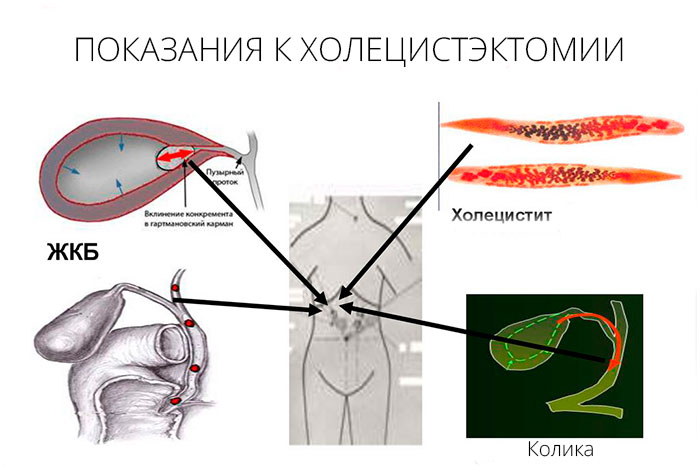
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
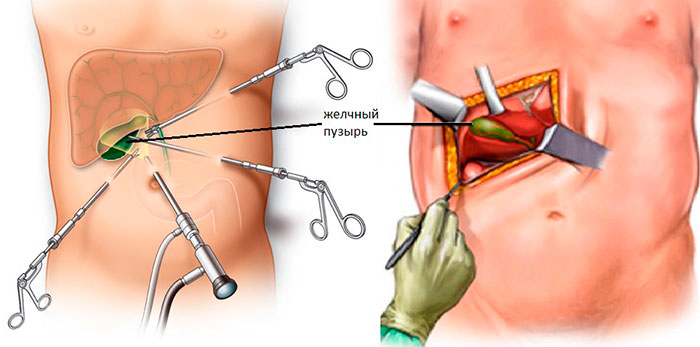
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
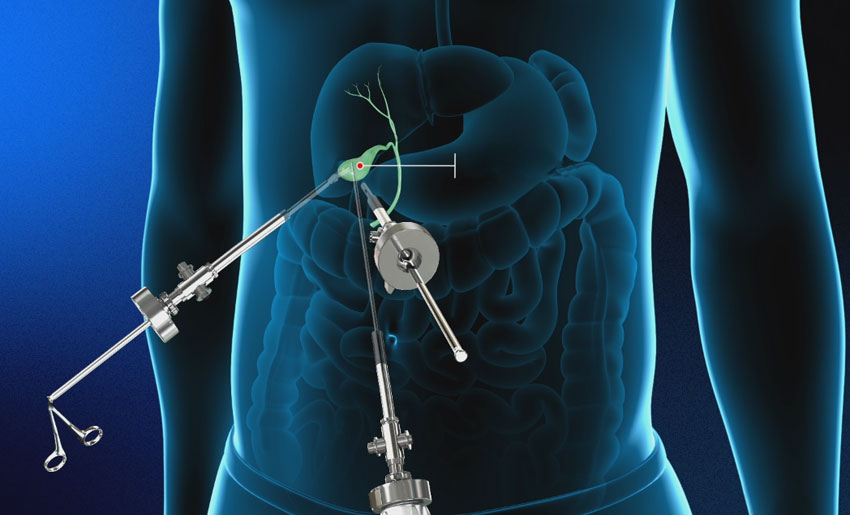
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
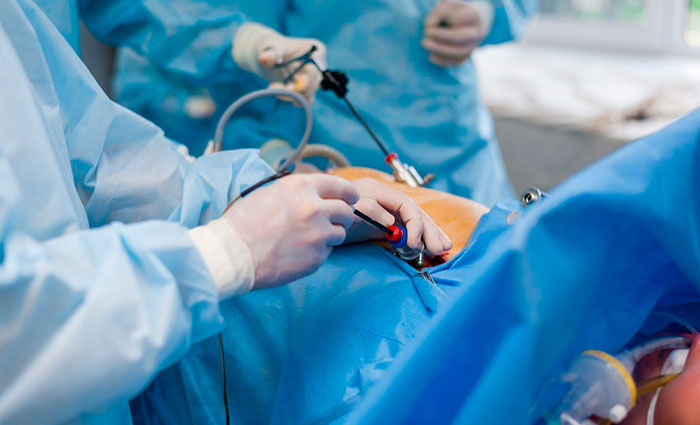
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
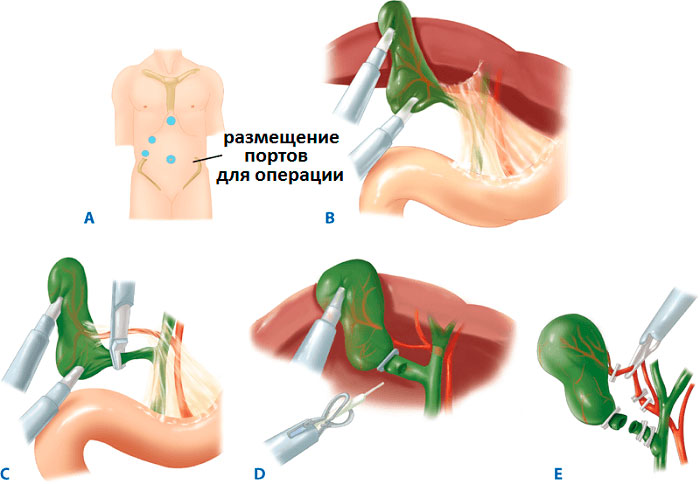
Ход операции
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-
