Клипсы для желчного пузыря
Оглавление темы “Лапароскопические операции на желчном пузыре и желчных путях”:
- Показания для лапароскопической холецистэктомии
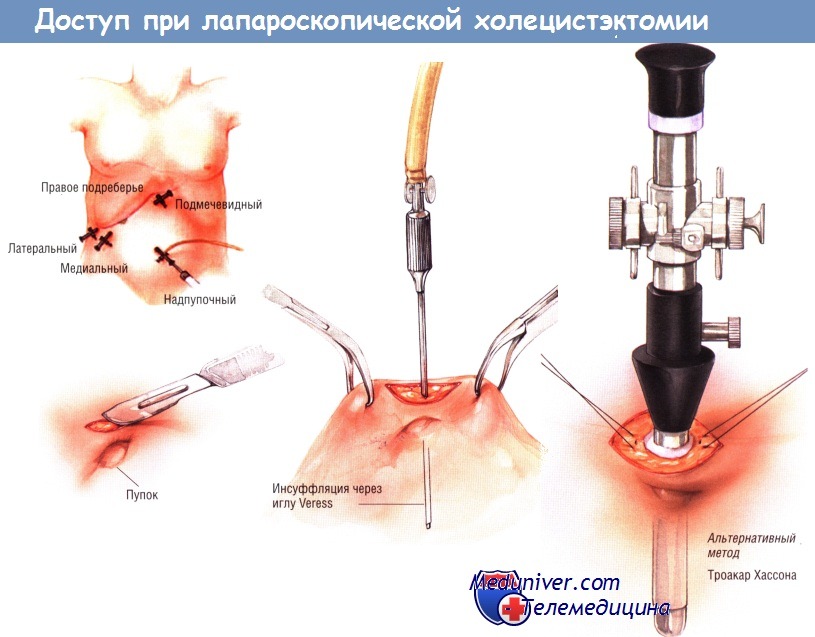
- Какой доступ при лапароскопической холецистэктомии? Методика
- Ход операции лапароскопического удаления желчного пузыря – холецистэктомии
- Ход операции ревизии желчных путей через чреспузырный лапароскопический доступ
- Ход операции ревизии желчных путей через холедох при лапароскопии
Ход операции лапароскопического удаления желчного пузыря – холецистэктомии
При минимальном воспалении желчного пузыря лучше использовать зажимы без зубчиков, поскольку они менее склонны перфорировать истончённую стенку этого органа. Однако при воспалении, приводящем к утолщению стенки желчного пузыря, для её захвата и ретракции удобнее зубчатые зажимы. Самый латеральный зажим обычно применяют для захватывания дна желчного пузыря. У некоторых больных возникают трудности при осмотре желчного пузыря.
В этих случаях через троакар под мечевидным отростком проводят диссектор, которым можно приподнять край печени и создать экспозицию дна желчного пузыря. После надёжного захватывания дна желчного пузыря его приподнимают кверху, в сторону правого плеча.
У многих больных встречают плащевидные спайки между сальником, двенадцатиперстной кишкой и поперечной ободочной кишкой, прикрепляющиеся к нижней границе желчного пузыря. Эти спайки отодвигают вниз тупым путём, используя либо диссектор, либо крючок диатермокоагулятора, либо ножницы. После обнажения всей брюшинной поверхности желчного пузыря второй зажим накладывают на тело желчного пузыря около шейки. Ретракцию этим инструментом направляют латерально, по направлению к брюшной стенке.
Такой манёвр обеспечивает экспозицию пузырного протока и позволяет оттянуть его от общего желчного протока. Однако следует избегать форсированных манипуляций, чтобы не порвать желчный пузырь и предупредить попадание желчи и конкрементов в брюшную полость. Если же разрыв возникнет, его можно закрыть зажимом либо клипсой, либо швом, завязываемым лапароскопическими инструментами.
Плёнчатые спайки над пузырным протоком лучше всего устранять тупым путём при помощи диссектора с небольшой кривизной, введённого через троакар под мечевидным отростком. Обычно эти спайки бывают бессосудистыми. Если кровотечение всё же возникнет, его можно остановить диатермокоагулятором, подключённым к зажиму. Диссекцию начинают около желчного пузыря и постепенно продвигаются к месту слияния пузырного и общего желчного протоков. Продолжают циркулярную препаровку пузырного протока, пока он не обнажится полностью.

Бранши диссектора раскрывают как параллельно, так и перпендикулярно пузырному протоку, очищая необходимое пространство. Обычно это удаётся сделать, вводя и выводя диссектор из этого пространства несколько раз для того, чтобы в последующем не возникли трудности при манипуляциях клипатором.
Показания к холангиографии во время лапароскопической холецистэктомии — те же, что и при открытой холецистэктомии. Некоторые хирурги считают, что рутинная холангиография необходима при выполнении лапароскопической холецистэктомии. Такое мнение возникло в связи с увеличением количества ранений желчных путей во время этих операций. Однако, по мнению авторов, показания к холангиографии во время лапароскопической холецистэктомии не отличаются от таковых при открытой операции и возникают при подозрении на холедохолитиаз или неясности анатомии протоков.
Чтобы выполнить интраоперационную холангиографию во время лапароскопической холецистэктомии, шейку желчного пузыря клипируют одиночной скобкой в области её перехода в пузырный проток. Эту клипсу накладывают для предупреждения подтекания желчи из пузыря при рассечении пузырного протока.
После наложения клипсы через троакар под мечевидным отростком проводят небольшие тонкие ножницы, ими делают маленькую насечку на передневерхней поверхности пузырного протока.
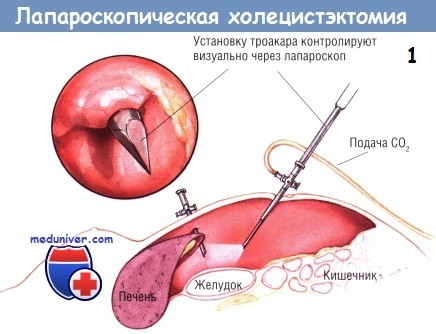
О попадании в просвет протока свидетельствует вытекание небольшого количества желчи из образовавшегося отверстия. В него вводят катетер для холангиографии, который в большинстве случаев легко удаётся провести по пузырному протоку до места его слияния с общим желчным протоком. После этого выполняют холангиографию. При лапароскопической холецистэктомии адекватное контрастирование возможно лишь под контролем флюороскопа, поскольку на одиночной рентгенограмме на тень желчных протоков могут наслаиваться тени от множества металлических инструментов. На хорошей холангиограмме должно быть видно не только заполнение дистальной части общего желчного протока и пассаж контраста в двенадцатиперстную кишку, но и тень проксимальных отделов желчного дерева.
Самая частая ошибка, приводящая к ранению общего желчного протока при лапароскопической холецистэктомии, — неверная идентификация общего желчного или общего печёночного протока как пузырного протока. В этом случае при холангиографии ошибочно наложенная клипса будет пережимать общий желчный или печёночный проток и потому контрастирования проксимальных отделов желчного дерева не произойдёт. Исходя из вышесказанного, можно считать, что отсутствие изображения проксимальных желчных путей при интраоперационной холангиографии может быть признаком их окклюзии клипсой.
Если при холангиографии видно неизменённое желчное дерево, холангиографический катетер извлекают. Дистальнее насечки на пузырном протоке накладывают две клипсы. Чтобы предупредить такое осложнение, как просачивание желчи из пузырного протока, очень важно правильно наложить клипсы. При наложении клипсы задняя бранша клипатора должна быть видна полностью, выступая из-за пузырного протока.
Только в этом случае можно быть уверенным, что клипса полностью пережмёт пузырный проток. Обе клипсы должны располагаться параллельно и никоим образом не зажимать друг друга, поскольку это может помешать герметичному закрытию пузырного протока.

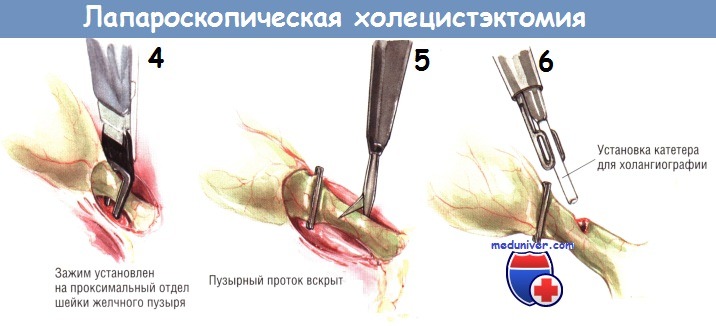
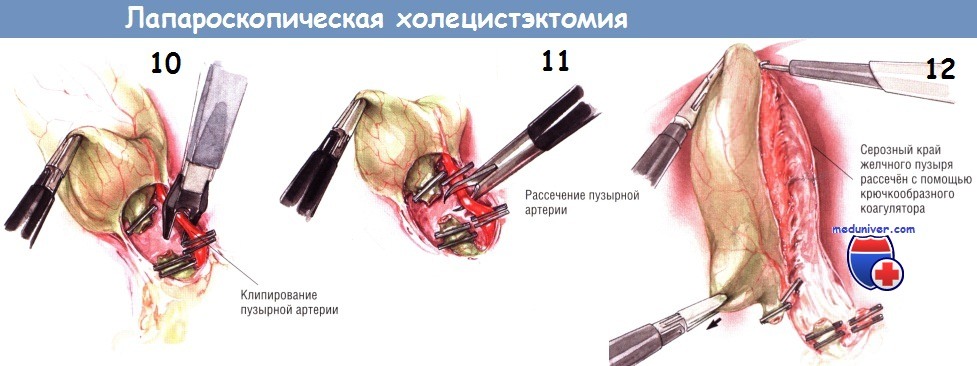
После успешного наложения двух дистальных клипс пузырный проток пересекают крючковидными ножницами. Заднюю неподвижную браншу ножниц заводят за пузырный проток. После захватывания протока крючком его следует слегка приподнять над остальными структурами, чтобы предотвратить повреждение нижележащих тканей ножницами. После пересечения пузырного протока продолжают тупую препаровку, пока не становится видна пузырная артерия. Обычно она хорошо видна как отдельное образование, расположенное в нескольких миллиметрах от пузырного протока, идущее параллельно ему. В некоторых случаях пузырная артерия может разделяться на переднюю и заднюю ветви на различном расстоянии от стенки желчного пузыря. Следует быть осторожным и убедиться в том, что артерия идёт непосредственно к желчному пузырю.
Если не сделать этого, можно пересечь извилистую правую печёночную артерию. Препарировать пузырную артерию нужно осторожно, поскольку она может порваться, тогда возникнет трудно останавливаемое кровотечение. При таком осложнении недопустимо накладывать клипсы на кровоточащую область «вслепую», поскольку это может привести к повреждению желчных путей. Если кровоточащая артерия видна, наложение на неё зажима для её отведения от структур в воротах печени обычно позволяет установить клипсу поперёк сосуда и обеспечить гемостаз.
После двойного клипирования пузырной артерии ткани разделяют крючковидными ножницами. Необходима осторожность, чтобы не поранить нижележащие структуры браншами ножниц. Пузырный проток и пузырную артерию следует осмотреть вновь, а зону манипуляций — промыть, чтобы удостовериться в отсутствии источников кровотечения или подтекания желчи. В этот момент нужно проверить клипсы, поскольку позднее (после мобилизации желчного пузыря из его ложа) осмотр этих структур может быть затруднён.
При диссекции желчного пузыря из ложа используют два латеральных зажима, совместным действием которых обеспечивают сначала экспозицию верхней, а потом нижней переходных складок между серозным покровом желчного пузыря и капсулой печени. Зажим на дне пузыря оттягивает его медиально, в то время как зажим, расположенный около пузырного протока, тянет в латеральную сторону. Так открывается верхняя переходная складка серозной оболочки между желчным пузырём и печенью, по которой брюшину рассекают по направлению от шейки к дну. Диссекцию можно выполнять как крючком, так и шпателем диатермокоагулятора.
Прижигание крючком безопаснее, поскольку им можно оттягивать брюшину от стенки желчного пузыря, тем самым предупреждая сквозную её перфорацию и желчеистечение. Брюшинную складку по краю желчного пузыря рассекают вверх, насколько это возможно. Затем два латеральных зажима перемещают таким образом, чтобы дно пузыря оттягивалось больше в латеральную и верхнюю стороны, а зажим на пузырном протоке толкал инфундибулярный отдел медиально. Так обнажают нижнюю переходную складку между желчным пузырём и печенью, по ходу которой брюшину также рассекают как можно дальше.
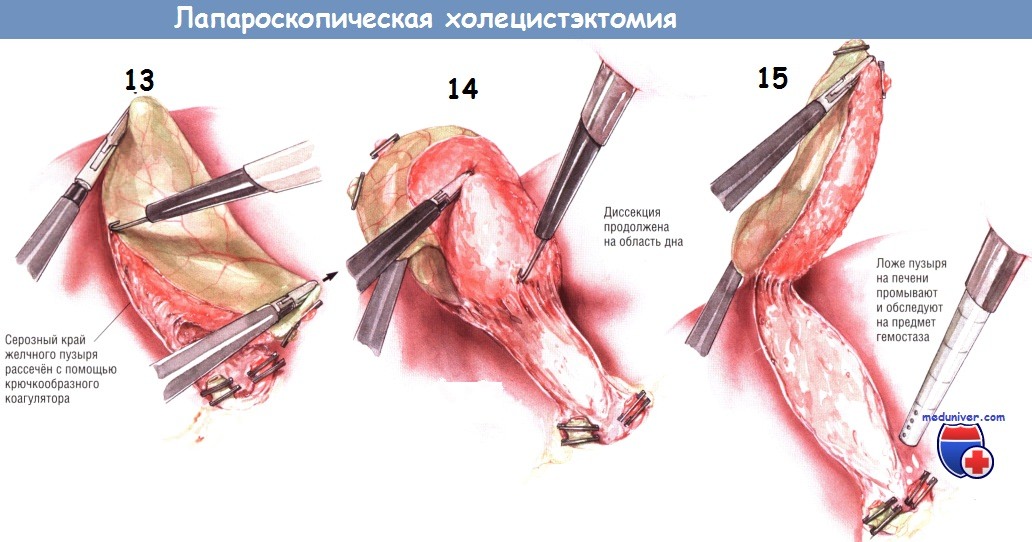
После рассечения брюшины по верхней и нижней сторонам желчного пузыря зажим с инфундибулярной части перекладывают на нижнюю поверхность пузырного протока. Это позволяет приподнять шейку пузыря над его ложем. Поскольку ткани в этой зоне обычно бессосудистые, тракция желчного пузыря позволяет легко разделить этот слой как крючком, так и лопаточкой электроножа. Когда эта диссекция достигнет дна пузыря, желчный пузырь будет прикреплён к печени лишь фундальной частью.
В это время вводят аспиратор/ирригатор для промывания ложа желчного пузыря и контроля гемостаза. Необходимо, чтобы проверка была выполнена именно в этот момент. Когда желчный пузырь будет полностью отсечён от печени, её край упадёт вниз, после чего отведение края печени и экспозиция ложа желчного пузыря станут затруднительными.
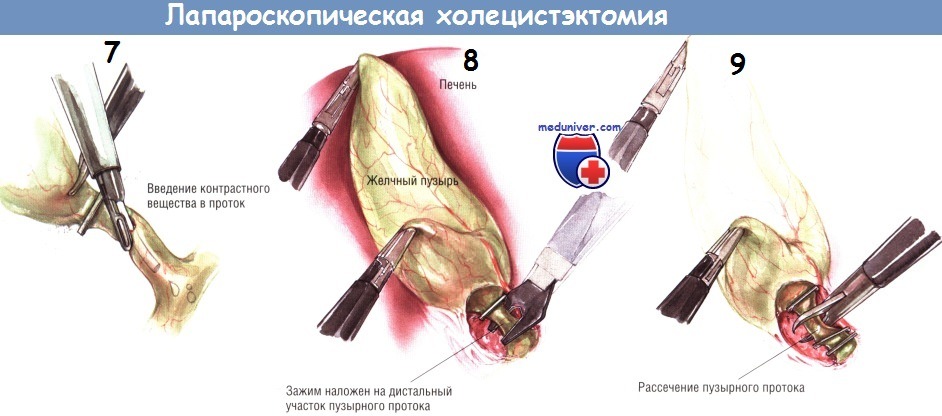
После того, как хирург убедится в качественности гемостаза, он пересекает коагулятором оставшиеся ткани между дном пузыря и печенью. Лапароскоп с камерой извлекают из супраумбиликального порта и заменяют на 5-миллиметровый лапароскоп, который вводят через порт под мечевидным отростком*. После этого в супраумбиликальный порт устанавливают зажим с большими «клешнями» и проводят его в правый верхний квадрант. Желчный пузырь захватывают в области шейки за клипсу на пузырном протоке или рядом с ней.
Желчный пузырь подтягивают к супраумбиликальному порту и извлекают через отверстие на фасции вместе с троакаром. Если желчь была аспирирована или вытекла, спавшийся пузырь обычно легко выходит через фасцию из брюшной полости. Однако если пузырь всё ещё заполнен конкрементами и желчью, извлечение его через небольшое отверстие в большинстве случаев невозможно. Троакар извлекают из брюшной полости, в то время как желчный пузырь остаётся плотно захваченным зажимом. Рекомендуют использовать зажим Келли, установленный на шейку пузыря. После этого начинают вытягивать зажим.
Разрез фасции по каналу от супраумбиликального троакара можно расширить, либо разводя зажим Келли, либо разрезая фасцию малым скальпелем между браншами зажима.
Этот процесс контролируют видеоскопом, находящимся в троакаре под мечевидным отростком. После извлечения желчного пузыря из брюшной полости пневмоперитонеум уже не удастся сохранить, поскольку отверстие в фасции будет открыто. Дефект в фасции закрывают простыми одиночными швами, проведёнными через его верхний и нижний края. После зашивания фасции брюшную полость вновь заполняют углекислым газом и проверяют качество закрытия раны над пупком. Также проверяют ложе желчного пузыря, орошают диафрагмальную поверхность печени и подпечёночное пространство раствором антибиотика. После завершения ирригации аспирируют как можно большее количество жидкости. Если брюшная полость была загрязнена желчью или камнями, ирригацию продолжают до тех пор, пока не исчезнут все следы желчи в промывной жидкости. Во многих случаях камни, попавшие в брюшную полость, удаётся удалить отсосом или зажимом.
P.S. *Перед удалением желчного пузыря считаем целесообразным через отверстие латерального порта ввести силиконовую дренажную трубку диаметром 6 мм, которую следует ориентировать к области ложа желчного пузыря и культи пузырного протока. В течение ближайших суток дренаж обеспечит отток воспалительного экссудата, крови и желчи. Дренаж следует фиксировать к коже швом.
После окончания промывания выпускают газ из брюшной полости, прекращают инсуффляцию и удаляют троакары. Дефекты в фасции, созданные троакарами, закрывать не обязательно. Кожные раны следует закрывать подкожными рассасывающимися швами и стерильной повязкой.
Видео техники и этапов лапароскопической холецистэктомии
Посетите раздел других видео уроков по хирургии.
– Также рекомендуем “Ход операции ревизии желчных путей через чреспузырный лапароскопический доступ”
Источник
Просмотров: 6184 Время на чтение: 3 мин.
Как проходит операция по удалению желчного пузыря?
При лапароскопической холецистэктомии врач делает больному от одного до четырёх проколов размером всего 5-10 мм. Фото: Unsplash
Хирурги называют лапароскопическую холецистэктомию одной из самых простых операций. Пациенту нужен всего один день в стационаре, чтобы удалить желчный пузырь и вернуться к обычной жизни.
«Золотым стандартом» лечения желчнокаменной болезни (в случае если камни нельзя растворить лекарствами) является лапароскопическая холецистэктомия. Эта операция относится к числу малотравматичных, так что восстановление после неё максимально быстрое. Как проходит удаление желчного пузыря и нужно ли к нему специально готовиться? Об этом читайте далее.
Что такое лапароскопическая холецистэктомия
Это операция по удалению желчного пузыря, которую проводят при остром холецистите и/или желчнокаменной болезни. Лапароскопия проходит для человека практически бесследно, в отличие от классической полостной операции, после которой у пациента в области живота остаётся внушительных размеров шрам. Здесь врачу нужно сделать лишь небольшие проколы – от одного до четырёх размером 5-10 мм!
Удаление желчного пузыря необходимо в двух случаях: если у больного холестериновые камни и ему не помогает лекарственное лечение или у него обнаружили пигментные камни (те, которые нельзя растворить).
Лапароскопическую холецистэктомию выполняют при помощи специального оборудования: через проколы в брюшной стенке в брюшную полость вводят специальные трубки (их называют троакарами) и подают углекислый газ – CO2 «расширяет» пространство для работы. Дальше под контролем видеокамеры через троакары специальными зажимами и электродами выделяют пузырную артерию и пузырный проток, накладывают на них специальные металлические скобки (клипсы) и пересекают. Желчный пузырь отделяют от печени и удаляют через один из проколов. Это и есть вся операция: пациенту требуется провести в стационаре всего один день.
Плюсы лапароскопии:
- Минимальная травматизация;
- Короткое пребывание в больничном стационаре;
- Практически отсутствующий болевой синдром;
- Быстрое восстановление после операции.
Наиболее безопасной считается 3D-лапароскопическая холецистэктомия, но она выполняется только в профильных медицинских центрах.
Как готовиться к холецистэктомии?
Специальная подготовка к лапароскопической операции не требуется. Нужно соблюсти стандартные правила:
- Не есть и не пить за 6 часов до операции;
- В стационаре пройти очищение кишечника;
- Настроиться психологически на то, что операция пройдёт успешно.
При планировании холецистэктомии необходимо пройти обследование для выявления хронических заболеваний либо их коррекции. Это стандартный список анализов, он может расширяться, в зависимости от имеющихся у человека патологий:
- Общий анализ крови;
- Биохимический анализ крови;
- Коагулограмма;
- ВИЧ, гепатиты B и C, реакция Вассермана (диагностика сифилиса);
- Группа крови и резус-фактор;
- УЗИ органов брюшной полости;
- Гастроскопия;
- ЭКГ;
- Функция внешнего дыхания;
- Рентгенологическое исследования органов грудной клетки;
- УЗДГ сосудов нижних конечностей;
- Консультации терапевта, кардиолога, анестезиолога и для женщин – гинеколога.
При отсутствии сопутствующих заболеваний и высокой квалификации хирурга осложнения практически исключены. Но, по данным разных авторов, у 15-45% пациентов появляется боль или дискомфорт в области живота, метеоризм, тошнота и/или горечь во рту. В таких случаях вероятно развитие постхолецистэктомического синдрома. О нём мы расскажем в следующей статье.
x
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Автор статьи:
Карина Тверецкая
- Редактор сайта
- Опыт работы — 11 лет
Соавтор статьи:
Карина Тверецкая
- Редактор сайта
- Опыт работы — 11 лет
Источник
Лапароскопия – один из методов хирургического вмешательства в полость живота. Процедура может проводиться как с целью диагностики, так и для удаления органов частично или полностью, и для извлечения конкрементов, в них содержащихся. Так, например, удаление камней из жёлчного пузыря, или удаление самого органа происходит, чаще всего, именно во время лапароскопического вмешательства. Лапароскопия органа считается более безопасным для пациента оперативным вмешательством, нежели полноценная полостная операция, а точность и успешность её проведения напрямую зависят от уровня квалификации хирурга.
Как работает жёлчный пузырь, чем опасны заболевания и патологии органа
Жёлчный пузырь является полым органом в виде мешочка грушевидной формы. Он располагается в брюшной полости, в специальной выемке на поверхности печени, с которой образует тесную функциональную взаимосвязь. Орган непосредственно принимает участие в процессе переваривания пищи: он отвечает за накопление жёлчи. В свою очередь, жёлчь вырабатывается печёночной паренхимой. Пока печёночные структуры производят жёлчь, она собирается в пузыре.
Когда в организм поступает еда, жёлчный выбрасывает в двенадцатиперстную кишку собранную жидкость, где она, вместе с ферментами кишечника и поджелудочной железы, начинает процесс переваривания пищевого комка, поступившего из желудка. Кроме того, стенки пузыря продуцируют слизь и вырабатывают антихолецистокинин – гормон, отвечающий за расслабление мышечной мускулатуры пузырных стенок. Вместительность органа составляет около 60-80 миллилитров.
Структурно жёлчный пузырь представлен дном, стенками (средней частью) и шейкой. Последняя переходит в узкий пузырный проток. В области шейки органа присутствует функциональный перегиб, поэтому шейка расположена под некоторым углом по отношению к телу.
Ненормированный рацион, врождённые нарушения строения и общие отклонения в работе пищеварительного тракта нередко становятся катализатором развития ряда заболеваний жёлчного пузыря. Проявляющиеся их последствия опасны не только сбоями в процессах переваривания пищи. Так как все элементы пищеварительной системы тесно связаны между собой, нарушения в работе пузыря, в первую очередь, негативно сказываются на печени. В некоторых случаях, застойные процессы в органе становятся причиной воспалений ткани печени, вплоть до билиарного цирроза.
Жёлчный пузырь и жёлчевыводящие пути подвержены развитию таких болезней:
- холелитиаза: желчнокаменной болезни, когда в полости пузыря или протоков образуются камни-конкременты;
- дискинезии: нарушений сократительной функции мышечной мускулатуры органа и протоков;
- холецистита: воспалительных и некротических процессов в стенках и полости пузыря;
- холангита: острого или хронического воспаления жёлчных протоков;
- раковых опухолей, доброкачественных новообразований.
Суть метода лапароскопии: как и для чего проводится
Медики, описывая операцию лапароскопии, акцентируют внимание на том, что она является малотравматичной, безопасной, эффективной и достаточно быстрой, если сравнивать её с полостными операциями в области живота.
Лапароскопия, в данном случае, может пониматься как операция по удалению пузыря, или как процесс удаления камней, находящихся в его полости и протоках, который проводится в процессе лапароскопического доступа в полость живота. Именно особенность доступа, которым пользуется медик в процессе, и отличает эту операцию от иных видов хирургических вмешательств. Такой доступ становится возможным благодаря использованию специфического инструмента – лапароскопа.
Обычные полостные операции проводятся через надрез передней брюшной стенки, сделанный скальпелем или иным специальным инструментом, то есть лапаротомическим способом. При этом, величина рассечения может быть довольно значительной, вплоть до десятка и более сантиметров. После подобной операции на надрез накладываются хирургические швы, и остаётся заметный шрам.
Лапароскоп представляет собой миниатюрную видеокамеру, оборудованную подсветкой, которая вводится в полость живота пациента. Для этого хирургу нет необходимости проделывать крупные разрезы стенки живота – достаточно нескольких небольших проколов. Картинка, фиксируемая камерой, выводится на монитор аппарата. Медик получает возможность проводить операцию, ориентируясь только на это изображение. Длина прокола обычно составляет не более 20 миллиметров. Кроме лапароскопа, в полость живота вводятся специальные трубки – троакары или манипуляторы. Через полости этих трубок хирург вводит медицинские инструменты в брюшную полость, и может ими управлять.
Троакары имеют особые приспособления, которые дают врачу возможность разрезать спайки, прижигать кровеносные сосуды, накладывать зажимы, и совершать другие необходимые хирургические манипуляции.
В общем, для осуществления лапароскопии, хирургу потребуется 3 небольших прокола. Сами операции, их методика и суть, как при лапароскопии, так и при лапаротомии никак не отличаются.
Для чего может назначаться лапароскопия камней и жёлчного пузыря? Лечащий врач направляет пациента на операцию, если есть необходимость:
- удалить желчный пузырь;
- вылущить камни-конкременты, находящиеся в нём;
- проконтролировать качество проделанной ранее операции.
В последнее время термин “лапароскопия жёлчного пузыря” чаще употребляется в значении именно удаления органа. Как утверждают медики, если камней в полости слишком много, и они имеют мелкий размер, имеет смысл удалить весь орган, так как он уже подвергся патологическим изменениям, и не сможет далее работать в нормальном режиме. Более того, если удалить только камни, существует большая вероятность, что пузырь будет в дальнейшем периодически воспаляться, провоцируя другие болезни. Если камней немного, и они имеют небольшой размер, имеет смысл использовать другие способы избавления от них, например, дробление ультразвуком или рассасывание препаратами с урсодезоксихолевой кислотой.
Преимущества лапароскопического вмешательства перед лапаротомией
Общая полостная операция на брюшной полости назначается, в основном, в тех случаях, когда при помощи лапароскопии решить проблему пациента не представляется возможным.
Лапароскопия – более предпочтительный способ инвазивного лечения, так как:
- в процессе её проведения требуется незначительное нарушение целостности тканей передней стенки живота, обычно три-четыре прокола длиной до 20 миллиметров;
- боли после лапароскопии утихают в течение суток, при условии, что операция была проделана квалифицированно;
- пациент может ходить и двигаться через 4-6 часов после окончания процедуры (речь не идёт о физических нагрузках или сложных движениях);
- пребывание в стационаре после лапароскопии длится от 1 до 10 дней;
- реабилитационный период длится значительно меньше, чем после лапаротомии;
- рубцы, остающиеся от проколов, малозаметны;
- риск появления послеоперационной грыжи минимален.
Показания к процедуре: в каких случаях назначают лапароскопию
Хирургическое вмешательство, пусть даже и такого щадящего уровня, обязательно должно быть обосновано объективными причинами. Лечащий врач может назначить операцию при наличии у больного таких показаний к ней:
- при наличии конкрементов в полости пузыря, без сопутствующих симптомов;
- в случае обострения холецистита, в первые двое суток приступа;
- если у больного обнаружены камни в жёлчных протоках, и диагностирована механическая желтуха;
- установленный хронический калькулёзный холецистит;
- выявленные полипы и новообразования в пузыре.
Когда запрещено осуществлять операцию на жёлчном пузыре
Противопоказания лапароскопии имеют специфический характер, обусловленный нетипичной методикой проведения самой операции. Так, например, больным, которым уже проводились полостные операции в полости живота, лапароскопия не назначается, так как есть высокий риск задеть и повредить инструментами спайки на внутренних органах, что может повлечь и повреждение самих органов.
Среди других противопоказаний:
- нарушения дыхательной функции, дыхательная недостаточность: во время нагнетания в брюшную полость воздуха, может смещаться диафрагма, что создаёт дополнительные трудности с дыханием;
- тяжёлые сердечные и лёгочные патологии;
- перитонит;
- беременность в третьем триместре;
- ожирение второй и третьей стадии;
- нарушение функции свёртываемости крови, если оно не поддаётся коррекции;
- острый панкреатит;
- наличие свищей между кишечником и жёлчными протоками;
- установленный кардиостимулятор.
Требования по подготовке к процедуре
Хирургическое вмешательство такого характера требует особенной подготовки больного.
За 2 недели до даты операции необходимо сдать целый перечень анализов:
- общий анализ крови;
- коагулограмму;
- биохимию крови;
- анализ для определения резус-фактора и группы крови;
- женщинам – мазок на флору влагалища;
- ПЦР на ВИЧ, сифилис, гепатиты А, В, С.
Кроме того, врач, который будет проводить операцию, обязательно потребует результаты электрокардиографии.
Все анализы должны быть в пределах нормы. Если какие-либо показатели имеют отклонения, операция не может проводиться, пока больной не пройдёт курс лечения. Если повторные анализы показывают норму, значит, пациента можно допускать к следующим этапам подготовки.
Человек должен сообщить доктору обо всех имеющихся у него хронических заболеваниях, особенно болезнях дыхательных органов, эндокринной и пищеварительной систем. Приём любых лекарственных препаратов за 2-3 недели до назначенной операции нужно согласовать с хирургом. За 10 дней до назначенной даты прекращается употребление витамина Е, антикоагулянтов, Аспирина.
В день до операции, позже 18 часов запрещено кушать, а после 22 – употреблять жидкость. В течение 3-4 дней перед процедурой следует отказаться от жирной, жареной, острой и пряной пищи, копчёностей и солений. Перед сном необходимо сделать очищающую клизму, утром – повторить манипуляцию.
Операция проводится строго натощак, поэтому завтракать или пить жидкость с утра запрещается.
До начала процедуры, хирург рассказывает пациенту в общих чертах, как будет происходить лапароскопия, сколько длится операция. В среднем, удаление камней занимает от 40 минут до часа, удаление пузыря – 1,5-2 часа.
Как происходит удаление камней из полости пузыря
Процедуру осуществляют под общим наркозом – благодаря этому удаётся не только обеспечить отсутствие болевых ощущений у пациента, но и добиться максимального расслабления мышц брюшного пресса.
Введя больного в состояние медикаментозного сна, доктор-анестезиолог помещает в его желудок специальный зонд, позволяющий удалить содержимое органа – жидкость или газы. Этот этап обязателен, так как позволяет исключить возможность случайной рвоты, при которой содержимое желудка может попасть в дыхательные пути и вызвать удушье.
После того, как установлен зонд, пациенту прикладывают ко рту и носу маску, которая подключена к системе аппарата искусственной вентиляции лёгких – в течение всей операции он будет дышать с её помощью. Проведение лапароскопии без использования искусственной вентиляции практически невозможно, так как нагнетаемый в брюшную полость газ давит на диафрагму, а она, в свою очередь, поджимает лёгкие, и самостоятельное дыхание пациента становится затруднено.
Успешно проведя все описанные подготовительные мероприятия, хирург с ассистентами начинают лапароскопическое удаление камней. В складке пупка проделывается прокол, через который в брюшную полость сначала нагнетается стерильный газ для расправления складок органов и расширения объёма полости, а далее вводится лапароскоп.
По линии правого подреберья проделывается ещё 2-3 прокола, куда вводятся троакары с инструментами. Затем доктор осматривает расположение и вид пузыря, при необходимости рассекает спайки между ним и окружающими органами. Далее рассекается стенка пузыря, внутрь его вводится кончик отсоса, которым и изымается содержимое органа. Стенка зашивается, полость живота промывается антисептиком. Доктор извлекает троакары и лапароскоп, накладывает швы в местах надрезов на коже.
Лапароскопия жёлчного пузыря: как удаляется орган
Операция по удалению пузыря требует соблюдения аналогичных подготовительных мероприятий перед началом – пациента также погружают в медикаментозный сон, в желудок ему вводят зонд, его подключают к аппарату искусственного дыхания.
Через надрез в области в брюшную полость вводится лапароскоп, а сквозь проколы по линии правого подреберья вставляются 2 или 3 троакара. Определив расположение пузыря, врач, при наличии спаек, рассекает их. Далее хирург оценивает степень зажатости и наполненности органа. Если он сильно напряжен, хирург сначала рассекает его стенку и, используя специальный отсос, убирает часть жидкости из полости пузыря.
На пузырь накладывается зажим, после чего жёлчный проток – холедох, высвобождается из тканей, и перерезается. Следующей из тканей выделяют пузырную артерию. На неё накладываются зажимы, между которыми сосуд перерезается. Просвет артерии хирург зашивает.
Освободив орган от протока и артерии, доктор приступает к отделению его из печёночной впадины. Все кровоточащие сосуды по мере отсекания от них органа прижигаются. После полного отделения от окружающих тканей, медик извлекает жёлчный пузырь через прокол в пупке.
Хирург внимательно осматривает брюшную полость, чтобы не пропустить оставшиеся кровоточащие сосуды, жёлчь или иные патологические структуры. Когда все сосуды коагулированы, а изменённые ткани удалены, в брюшную полость вводят антисептическую жидкость для промывки. Далее её отсасывают, из проколов удаляется лапароскоп, троакары, инструменты. Проделанные надрезы зашиваются, кроме одного – в нём в следующие 1-2 дня остаётся специальная дренажная трубка, чтобы остатки антисептика могли свободно покинуть полость живота.
Если в какой-то момент хирург понимает, что провести успешное удаление пузыря методом лапароскопии невозможно, операция может перейти в лапаротомическую.
Что происходит после операции
По завершению всех хирургических манипуляций, анестезиолог выводит пациента из состояния наркоза. В течение 4-6 часов пациенту вообще нельзя двигаться, и только через 6 часов ему разрешено будет переворачиваться, садиться, вставать и ходить. С этого момента разрешается пить жидкость – пока только негазированную чистую воду. В первый день питание после операции запрещено. На следующие сутки больному в рацион вводят фрукты, нежирный творог, лёгкие мясные бульоны, измельчённое мясо. При этом кушать нужно часто, 5-7 раз за сутки, но небольшими порциями. После первых двух дней, на третий уже можно постепенно возвращаться к более привычному меню, однако продукты, усиливающие выделение жёлчи и газообразование, пациенту употреблять нельзя.
Уже с третьего-четвёртого дня больной переходит к диете 5. Диета после операции исключает лук, чеснок, многие пряности, жирную пищу.
Послеоперационный период длится обычно до десятого дня. В первые два дня пациент может ощущать боли в местах проколов, над ключицей и в правом подреберье. К четвёртому дню они обычно проходят, в противном случае необходимо сказать о неприятных ощущениях доктору.
Физические нагрузки любого характера в первые 10 дней после операции запрещены. Примерно на одиннадцатый день в условиях поликлиники с проколов снимаются швы.
Человеку обязательно открывается больничный лист – он включает в себя период пребывания в стационаре, и ещё около 10-12 дней, которые необходимо провести дома, в постельном режиме, для восстановления после операции. Суммарно больничный составляет до 20 дней.
Жизнь пациента после удаления жёлчного пузыря
Реабилитация после операции, в основном, проходит быстро. Полностью человек восстанавливается примерно спустя пол года, учитывая и психические аспекты реабилитационного периода.
Общая нормализация самочувствия наступает уже через 2-3 недели после процедуры, од
