Колоноскопия после удаления желчного пузыря
1.Что такое колоноскопия?
Колоноскопия – эндоскопическая процедура, которая заключается в осмотре толстой кишки при помощи гибкой тонкой трубки, оснащенной микроскопической камерой и источником света, и передающей изображение слизистой кишечника на монитор.
Колоноскопия кишечника выполняется для диагностики и в некоторых случаях лечения нижних отделов желудочно-кишечного тракта (ЖКТ) – прямой и толстой кишки. Процедура колоноскопии играет важную роль в выявлении рака толстой кишки (колоректального рака), а также может быть использована для диагностики заболеваний при наличии целого ряда симптомов:
- Боль в животе;
- Анемия;
- Кровь в стуле;
- Нехарактерная работа кишечника;
- Необъяснимая потеря веса.
При помощи колоноскопии можно проводить и лечебные процедуры:
- Кровотечения из дивертикула и другие кровотечения из области прямой кишки можно лечить путем введения лекарств в зону кровотечения или прижигания;
- Полипы, которые в том числе могут иметь раковую природу, удаляются в ходе колоноскопии;
- Области прямой и толстой кишки, зауженные в результате различных патологий, опухолей, могут быть расширены при колоноскопии
2.Подготовка и как проводится исследование.
Перед колоноскопией кишечника сообщите Вашему врачу, если Вы беременны, страдаете от заболеваний сердца или легких, а также если у Вас аллергия на какие-то лекарственные препараты. Следует также уведомить врача о диабете или приеме лекарств, которые могут повлиять на свертываемость крови. Возможно, потребуется корректировка схемы приема этих препаратов перед колоноскопией.
Стандартная процедура подготовки
Подготовка препаратом Флит фосфо-сода (исследование выполняется после полудня)
За 2 дня до начала подготовки к исследованию – бесшлаковая диета.
Исключить: салаты, овощи и фрукты сырые, бобовые, грубое мясо и рыбу с соусами, колбасу, цельное молоко, выпечку, газированные напитки.
Можно: рис, паста, кисломолочные продукты, сыр, бульоны, вареное, паровое или тушеное мясо, лучше всего фарш, вареная или паровая рыба, сухое печенье, тосты, соки без мякоти, чай, кофе.
Накануне исследования:
13:00 Во время обеда можно легко перекусить. После обеда нельзя употреблять никакой твердой пищи. Жидкостная диета: вода, процеженные бульоны, соки без мякоти, чай, кофе, негазированные напитки, питьевой йогурт без фруктов.
19:00 Вместо ужина выпить 2 стакана жидкости (сок, морс, чай, кофе, вода)
Первая доза препарата принимается непосредственно после ужина – 1 флакон препарата растворить в стакане воды, запить еще 1 (или более) стаканом воды.
В течение вечера (до 22.00 часов) необходимо выпить 1,5 литра любой жидкости (бульон, сок, морс, чай, кофе, вода)
В день процедуры:
7:00 Вместо завтрака выпить 2 стакана жидкости (сок, морс, чай, кофе, вода)
Вторая доза препарата принимается непосредственно после завтрака – 1 флакон препарата растворить в стакане воды, запить еще 1 (или более) стаканом воды.
До 8:00 утра выпить до 1 л любой жидкости.
На исследование принести с собой простыню, «Катеджель»
(1 флакон), одноразовые или старые трусы.
Как проводится колоноскопия?
Колоноскопия должна выполняться опытным врачом, это позволит минимизировать дискомфорт и пройти колоноскопию без боли. Процедура колоноскопии длится примерно 30-60 минут. Для того, чтобы сделать колоноскопию кишечника, Вам будет предложено лечь на левый бок. При колоноскопии врач использует длинный тонкий и гибкий эндоскоп, который вводится в прямую кишку с одновременной подачей воздуха для расширения прохода и передает изображений слизистой оболочки толстой кишки на монитор, так что врач может увидеть все аномалии и при необходимости провести биопсию – взять небольшое количество ткани на анализ. В ходе процедуры колоноскопии могут быть обнаружены и удалены полипы.
Во время процедуры колоноскопии возможно применение седативных препаратов, чтобы уменьшить волнение и болевые ощущения. Такие препараты могут повлиять на способность управлять транспортным средством, и на Ваше общее состояние, поэтому в течение 8 часов после колоноскопии врачи не рекомендуют садиться за руль или работать с техникой. Иногда может использоваться местная анестезия (мазь) для уменьшения дискомфорта при вводе зонда в области заднего прохода. При наличии показаний, которые определяет врач, можно сделать колоноскопию под наркозом.
Колоноскопия кишечника крайне редко сопровождается осложнениями, но в исключительных случаях возможны кровотечения или прокол толстой кишки. Необходимо немедленно связаться с врачом, если после колоноскопии у Вас появилось чрезмерное или длительное кровотечение из прямой кишки, а также сильная боль в животе, повышение температуры, озноб и лихорадочное состояние.
3.Виртуальная колоноскопия
Виртуальная колоноскопия кишечника – это колоноскопия при помощи рентгеновских лучей и компьютера (МРТ, КТ), которая позволяет получить трехмерное изображение прямой и толстой кишки изнутри. Также как и обычная колоноскопия, виртуальная колоноскопия (которая еще называется компьютерная томография колонографии, или КТК) используется для диагностики раковых опухолей в толстой и прямой кишке (колоректального рака), обнаружения полипов и опухолей. Виртуальная колоноскопия не так широко распространена, как обычная колоноскопия.
Виртуальная колоноскопия кишечника может быть проведена в следующих целях:
- Обнаружение колоректального рака или полипов
- Мониторинг роста полипов;
- Оценка состояния после операции по удалению колоректального рака;
- Как альтернатива классической колоноскопии, если эндоскоп не может быть введен в область толстой кишки, например, если опухоль блокирует проход;
Кроме того, сделать виртуальную колоноскопию можно в следующих ситуациях:
- Диагностика заболеваний ануса, прямой или толстой кишки, не связанных с онкологией;
- Поиск источника внутреннего кровотечения;
- Установление причин хронической диареи;
- Мониторинг лечения воспалительных заболеваний кишечника
Виртуальная колоноскопия кишечника требует такой же подготовки, как и процедура колоноскопии при помощи эндоскопа.
Виртуальная колоноскопия имеет свои преимущества и недостатки по сравнению с обычной колоноскопией:
Преимущества виртуальной колоноскопии:
- Виртуальная колоноскопия кишечника является менее инвазивной, безопаснее и занимает меньше времени, чем обычная колоноскопия;
- Тонкие трубки, через которые подается воздух, необходимый для расширения толстой кишки во время процедуры, находятся в прямой кишке, в отличие от обычной колоноскопии, в ходе которой эндоскоп продвигается в толстую кишку.
Недостатки виртуальной колоноскопии:
- Виртуальная колоноскопия кишечника не может показать полипы размером меньше чем 10 мм;
- Виртуальная колоноскопия делается при помощи рентгеновских лучей, и значит, организм получит небольшую дозу излучения;
- Если в ходе виртуальной колоноскопии кишечника будет обнаружен полип, для подтверждения диагноза и удаления полипа все равно потребуется обычная колоноскопия;
- Виртуальная колоноскопия не позволяет сделать биопсию.
Статьи по различным видам диагностики
Мы собрали для Вас интересную и полезную информацию, связанную с диагностикой. В статьях описываются различные методы диагностики, включая методы функциональной диагностики, рентгеновские, узи и эндоскопические.
Источник
30 января 2004 г.
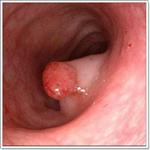 Если Вы наблюдаетесь у врача-проктолога, он может направить Вас на эндоскопическое исследование кишечника – колоноскопию. Колоноскопия – это современный эндоскопический метод диагностики, помогающий обнаружить различные заболевания толстого кишечника. Несомненным плюсом колоноскопии является своевременная диагностика воспаления, опухолей, язвенных образований и полипов на ранней стадии развития.
Если Вы наблюдаетесь у врача-проктолога, он может направить Вас на эндоскопическое исследование кишечника – колоноскопию. Колоноскопия – это современный эндоскопический метод диагностики, помогающий обнаружить различные заболевания толстого кишечника. Несомненным плюсом колоноскопии является своевременная диагностика воспаления, опухолей, язвенных образований и полипов на ранней стадии развития.
Однако, по отзывам пациентов, прошедших это исследование, колоноскопия – далеко не безболезненная и не самая приятная процедура. Такие пациенты охотно делятся своим опытом на различных форумах в Интернете, описывая страхи и отрицательные эмоции пациентам, которым только предстоит пройти колоноскопию. В итоге многие из них откладывают визит к врачу из-за страха перед возможной болью, тем самым серьезно затрудняя диагностику заболеваний толстой кишки. Возможна ли колоноскопия без боли, под наркозом – вот главный вопрос, который прежде всего волнует таких пациентов.
Как проводится колоноскопия
Колоноскопия проводится с помощью специального эндоскопического аппарата – колоноскопа – устройства с длинным и гибким кабелем, оснащенного подвижной частью, позволяющей не только видеть внутреннюю стенку кишечника, но при необходимости произвести забор ткани слизистой оболочки кишечника для дальнейшего гистологического исследования.
При обнаружении подозрительного участка слизистой у врача есть возможность сфотографировать его, чтобы затем рассмотреть выбранную область более внимательно. Это позволяет избежать повторной колоноскопии и поставить более точный диагноз благодаря высокому качеству цифровой фотографии.
Колоноскопия проводится при положении больного лежа на левом боку, с подогнутыми коленями. Эндоскопист осторожно вводит колоноскоп, продвигая объектив глубже в толстый кишечник. Воздух, подаваемый через колоноскоп, расправляет петли кишечника, облегчая продвижение аппарата и позволяя врачу лучше рассмотреть труднодоступные участки кишечника. Если колоноскопия выполняется без обезболивания, чаще всего она вызывает у пациента неприятные ощущения в животе. В зависимости от индивидуальной болевой восприимчивости, боль может быть различной интенсивности – от умеренной до довольно сильной.
Зачем нужна колоноскопия
Не секрет, что многие заболевания толстого кишечника, и в особенности это касается онкологических заболеваний, могут протекать бессимптомно, ничем не выдавая своего развития. Чем раньше будет пройдена колоноскопия, тем более точным будет диагноз, и тем быстрее врач-проктолог сможет назначить Вам лечение для решения Вашей проблемы.
Иногда разные заболевания имеют одинаковые симптомы и для дифференциальной диагностики и назначения эффективного лечения врачу требуется «увидеть» проблему, что сделать при других методах исследования толстого кишечника бывает затруднительно. Кроме того, во время колоноскопии при необходимости можно выполнить сразу требующиеся лечебные манипуляции – например, удалить полип. Колоноскопия в этом случае – идеальный вариант диагностики.
Показания к колоноскопии
- Слизь или кровь в стуле.
- Хронические запоры или диареи, их чередование.
- Полипы прямой кишки.
- Подозрения на неспецифический язвенный колит (НЯК) и болезнь Крона.
- Железодефицитная анемия.
- Боль в кишечнике.
- Подозрение на экстрагенитальный эндометриоз с поражением толстого кишечника.
- Необходимость биопсии слизистой толстого кишечника.
Подготовка к колоноскопии
 Для проведения колоноскопии необходимо, чтобы в просвете толстого кишечника не было кишечного содержимого и жидкости. Это позволит эндоскописту продвинуть колоноскоп на нужное расстояние и выполнить необходимый объем диагностических исследований внутренней поверхности кишечника.
Для проведения колоноскопии необходимо, чтобы в просвете толстого кишечника не было кишечного содержимого и жидкости. Это позволит эндоскописту продвинуть колоноскоп на нужное расстояние и выполнить необходимый объем диагностических исследований внутренней поверхности кишечника.
Для подготовки кишечника к исследованию Вам необходим прием препарата FORTRANS («Beaufour Ipsen») французского производства. Прием данного препарата избавляет Вас от необходимости очищения кишечника с помощью клизм и других методов.
Мы рекомендуем принимать FORTRANS не ранее чем через 2 часа после еды. 1 пакетик требуется растворить в 1 литре воды, можно добавить для вкуса немного сока без мякоти. В течение часа Вам необходимо выпить 1 литр раствора. Прием препарата необходимо закончить самое позднее за 3 часа до процедуры. Полное очищение кишечника достигается при приеме 4 литров раствора (4 пакетика). Вам необязательно голодать: не разрешается прием только твердой пищи, но Вы можете пить воду, чай, сок без мякоти, выпить чашку бульона.
Колоноскопия без боли в ГУТА КЛИНИК
 Не хотите терпеть боль? И не надо! В ГУТА КЛИНИК колоноскопия проводится без боли и дискомфорта на современном аппарате Olympus, позволяющем получить подробную информацию о состоянии толстого кишечника.
Не хотите терпеть боль? И не надо! В ГУТА КЛИНИК колоноскопия проводится без боли и дискомфорта на современном аппарате Olympus, позволяющем получить подробную информацию о состоянии толстого кишечника.
Колоноскопия во сне – процедура, которой не боятся наши пациенты, т.к. обладают всей полнотой информации по ее проведению. Колоноскопия во сне – не просто диагностическая, но и лечебная процедура. При необходимости во время колоноскопии возможно удалить полип или инородное тело, взять образец ткани опухоли для анализа, провести другие лечебные манипуляции.
Колоноскопия во сне – абсолютно безопасная процедура, какие-либо осложнения или последствия после ее проведения исключены. Во время колоноскопии рядом с Вами находятся врач-эндоскопист, анестезиолог и медицинская сестра, наблюдающие за Вашим состоянием. Для погружения больного в медикаментозный сон специалисты ГУТА КЛИНИК используют ненаркотические препараты, не оказывающие вредного воздействия на организм пациента.
Благодаря применяемым препаратам пациент полностью избавлен от боли и страха перед проведением исследования. Колоноскопия под наркозом проводится в течение 15-25 минут, хорошо переносится большинством пациентов.
Врачи ГУТА КЛИНИК рекомендуют в обязательном порядке пройти колоноскопию:
- Пациентам в возрасте 50 лет и старше.
- Пациентам, имеющим близких кровных родственников с диагностированными опухолями толстой кишки, полипами, миомами матки.
- Пациентам, перенесшим операцию по удалению желчного пузыря.
- Пациентам с диагнозами «хронический язвенный колит», «рак желудка», «рак молочной железы», «рак матки».
Источник
Желчный пузырь представляет собой полый резервуар грушевидной формы, расположенный под печенью и служащий для накопления вырабатываемой ею желчи, доведения её до необходимой концентрации и подачи в двенадцатиперстную кишку при попадании пищи в ЖКТ. Желчь участвует в расщеплении пищи (особенно – тяжелых животных жиров), стимулирует секрецию поджелудочной железы и оказывает антибактериальное действие на кишечную микрофлору.
Как и любой другой внутренний орган, желчный пузырь так же подвержен разного рода патологиям, некоторые из которых, увы, можно вылечить только хирургическим путем.
Такое оперативное вмешательство называется холецистэктомия, в процессе которой жёлчный пузырь удаляется полностью.
Такая операция помогает удалению камней из желчного пузыря (если вывести их из органа естественным путем не представляется возможным). Также её назначают при наличии в желчном пузыре полипов большого размера, при закупорке желчных протоков, хроническом калькулезном холецистите и некоторых других патологиях этого органа.
Холецистэктомия является довольно распространенным видом хирургического вмешательства, и технология её проведения хорошо отработана. Выполняется эта операция либо традиционным полостным способом, либо с помощью малоинвазивной методики – лапароскопии.
Первый способ используется, как правило, в экстренных случаях или тогда, когда лапароскопия пациенту по каким-либо причинам противопоказана. Лапароскопическое вмешательство используется при плановых операциях такого рода и заключается в резекции органа с помощью специальных трубчатых инструментов, вводимых в операционное поле через небольшие (около сантиметра) проколы в стенках брюшины. Хирург контролирует ход операции посредством видеокамеры, так же вводимой в операционное поле.
Более щадящая лапароскопическая методика является основным способом удаления этого органа, который позволяет значительно сократить срок реабилитации и свести к минимуму риск возникновения послеоперационных осложнений. Далее мы поговорим о том, в чем заключается подготовка к лапароскопии желчного пузыря.
Сразу скажем, что каждому пациенту, в зависимости от индивидуальных особенностей его организма, врач назначает свою предоперационную подготовку, однако есть общие для всех моменты, которым мы и уделим основное внимание в этой статье.
Необходимые стандартные исследования перед проведением холецистэктомии
Перед любым оперативным вмешательством (в том числе и перед удалением желчного пузыря) необходимо сдать некоторые виды лабораторных анализов.
К таким анализам относятся:
- анализ крови (развернутый, с отражением скорости оседания эритроцитов);
- развернутый анализ мочи;
- биохимические анализы (на содержание общего белока, показатель уровня билирубина и общего холестерина, на концентрацию мочевины, глюкозы, креатинина и так далее);
- анализы, призванные исключить ВИЧ-инфекцию и сифилис;
- маркеры на гепатиты, определение группы крови и её резус-фактора;
- гемостазиограмма (позволяет определить свертываемость крови пациента).
Кроме этих анализов, перед операцией по удалению желчного пузыря необходимо пройти обследование у терапевта и стоматолога и получить их заключения.
Если показанием к удалению желчного пузыря явилась желчнокаменная болезнь, то предоперационная подготовка потребует особенно тщательного подхода не только со стороны медперсонала, но также и со стороны пациента. Нужно со всей серьезностью отнестись к сдаче лабораторных анализов и обязательно пройти ряд инструментальных исследований, которые дают возможность определить количество, природу, размеры и места локализации камней в желчном пузыре и желчевыводящих путях, что позволяет подобрать соответствующую методику лечения. В некоторых случаях хирург при проведении лапароскопии вынужден прервать малоинвазивную операцию и перейти к традиционному полостному вмешательству. Чтобы максимально снизить вероятность такой процедуры, необходимо как можно тщательнее обследовать пациента.
Перед холецистэктомией используются следующие инструментальные методы исследований:
- УЗИ брюшной полости. Эта методика позволяет оценить текущее состояние не только желчного пузыря, но и печени, поджелудочной железы и прочих органов. При желчнокаменной болезни или полипозе с его помощью можно определить количество, локализацию и размеры новообразований в полости органа. Однако такая методика не во всех случаях позволяет обнаружить все камни или полипы, особенно если они расположены в конце желчевыводящего протока;
- МРТ (магнитно-резонансная томография). Это более точный метод диагностики, который не только позволяет определить локализацию, размеры и количество конкрементов, но также дает информацию о прочих патологиях (воспалительные процессы, рубцевание, сужение протоков и так далее);
- КТ (компьютерная томография). Используется в случаях, когда после проведения предыдущих исследований у врача остались сомнения в точности и полноте полученных данных. С помощью КТ можно оценить состояние околопузырных тканей, обнаружить наличие спаек, а также уточнить текущее состояние внутренних органов;
- обязательно назначаются обследования сердечно-сосудистой системы и органов дыхания (ЭКГ, рентген легких и так далее).
Если все показатели в норме, до пациента допускают к лапароскопии. Если же есть какие-либо отклонения, то назначается терапия, цель которой – нормализовать состояние пациента перед проведением операции.
Процедура подготовки к лапароскопической холецистэктомии в стационаре
Первым делом необходимо предупредить врачей об имеющейся у Вас аллергии на какие-либо медикаменты.
Перед тем, как выполнить эту операцию, с больным обязательно должны побеседовать анестезиолог и хирург. В ходе этой беседы специалисты должны рассказать пациенту о предстоящей операции, о применяемом наркозе, а также проинформировать его о возможных осложнениях и последствиях резекции жёлчного пузыря. Кроме того, пациент должен быть проинформирован о специальном режиме и рационе питания, которые ему нужно будет соблюдать после холецистэктомии. Окончанием такой беседы является подписание пациентом согласия на лапароскопическое вмешательство и применение общего наркоза.
Подготовку к резекции желчного пузыря лучше всего начать еще до поступления в стационар. Как правило, она заключается в соблюдении диеты №5 и лечебной гимнастике.
Эти мероприятия позволяют лучше подготовить организм к предстоящему хирургическому вмешательству, а, следовательно, и саму операцию будет перенести легче.
Рекомендуется за три-четыре дня до госпитализации перейти на питание продуктами, исключающими появление метеоризма. Основу рациона должны составлять нежирные кисломолочные продукты, диетические виды мяса (курица, индейка, крольчатина или телятина) и нежирная рыба. Продукты, способные вызвать брожение (фрукты, овощи, бобовые культуры, зерновые продукты и хлеб) следует из рациона исключить.
Перед операцией врач должен знать все о:
| № | Полезная информация |
|---|---|
| 1 | наличии у пациента аллергических реакций на какие-либо медикаменты, включая средства анестезии и антисептические препараты |
| 2 | случаях, при которых у пациента случалась кровопотеря, или о приеме им повышающих кровоточивость препаратов (к примеру, варфарина или аспирина) |
| 3 | беременности (текущей или планируемой) |
В стационаре подготовка к этой операции заключается в следующем:
Сразу после госпитализации пациенту назначается легкое питание. Последний ужин – в семь вечера дня, предшествующего холецистэктомии. После этого ничего есть больше нельзя.
В день проведения операции, кроме еды, нужно отказаться и от питья. Отсутствие в желудке пищи минимизирует риск появления рвоты в процессе вмешательства и после него.
Если пациент принимает какие-либо лекарства, необходимо обязательно проконсультироваться с врачом о возможности их приема в день операции. Поскольку людям со слабыми мышцами живота или лишним весом после операции часто назначается ношение бандажа, лучше позаботиться о его приобретении заранее.
Вечером перед днем операции и утром в день её проведения пациенту ставят очистительные клизмы. Вечером перед и утром в день вмешательства нужно искупаться со специальным антибактериальным мылом и побрить живот и лобок.
Перед помещением больного в операционную нужно убедиться, что он снял с себя все украшения, контактные линзы, очки, а также съемные протезы зубов. Перед самой операцией медицинский персонал должен забинтовать эластичными бинтами нижние конечности оперируемого больного (от пальцев до самых паховых складок). Это позволит избежать осложнений тромбоэмболического характера.
Как подготовиться к постоперационной реабилитации?
Как и к самой холецистэктомии, так и к восстановлению после неё, необходимо заранее подготовиться.
После лапароскопии пациентов часто выписывают из стационара уже на второй-третий день, но если возникают осложнения (повышенная температура, кровотечение и так далее), то срок госпитализации может быть продлен.
В некоторых случаях бывает необходимо повторное вмешательство, и тогда срок пребывания в стационаре увеличивается на неопределенное время. Заранее предсказать результат любой операции – невозможно, поэтому надо быть готовым к любому повороту событий. Возьми с собой в больницу умывальные принадлежности, одежду, в которой Вам наиболее комфортно, книги или планшет, чтобы в случае увеличения длительности пребывания в стационаре Вам было удобно и нескучно.
В первый день после операции нельзя будет ни есть, ни пить. А поскольку после наркоза во рту ощущается сильная сухость, нужно заранее позаботиться о приготовлении травяных отваров (шалфей, ромашка и т.п.) или воды с лимоном, чтобы смачивать губы и полоскать рот. Также приготовьте тампоны для смачивания губ.
После лапароскопической холецистэктомии пациент ощущает холод. Это нормальное явление, поэтому нужно заранее приготовить теплые вещи и одеяла.
Нужно быть готовым к тому, уже спустя непродолжительное время после лапароскопии желчного пузыря необходимо будет начать трудиться на благо своего выздоровления. Для ускорения реабилитации организма Вам придется начать двигаться. Выполнять дыхательную гимнастику, выполнять различные несложные движения ногами и руками, вставать и ходить. Полезен также легкий массаж области грудной клетки для восстановления нормального дыхания, который легко могут сделать Ваши родные и близкие.
Через 12 часов (или через сутки) можно начинать дыхательную гимнастику, сидя на кровати. Делайте это не спеша, прерываясь на отдых. Полезно дышать через трубочку. Опустите один её конец в стакан с водой, а другой возьмите в рот.
Через половину суток после лапароскопии может употреблять несладкую и негазированную воду. Пить следует не торопясь, маленькими глоточками.
Через 24-36 часов, если нет никаких осложнений, можно и даже нужно вставать и стоять, опираясь на кровать. С помощью родственников можно пробовать ходить, соблюдая при этом максимальную осторожность. Постоянно лежать – не рекомендуется.
Даже если операция прошла успешно и Вас быстро выписали из стационара, не следует забывать о врачебных рекомендациях касательно приема медикаментов и правильного питания. Диету №5 в отсутствии желчного пузыря лучше всего соблюдать всю оставшуюся жизнь, постепенно расширяя рацион с разрешения лечащего врача. Ограничьте физические нагрузки. Их интенсивность можно увеличивать только после консультации со специалистом.
В заключении хочется сказать, что мы описали только общие принципы подготовки к удалению желчного пузыря. Конкретные требования к до- и послеоперационному периоду назначает лечащий врач. Соблюдайте все его рекомендации – и Ваша жизнь после холецистэктомии быстро вернется в норму. Будьте здоровы!
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=”/youtube/v3/getting-started#quota”>quota</a>.
Источник
