Печень топография печени желчный пузырь
Оглавление темы “Топографическая анатомия печени”:
- Печень. Топография печени. Скелетотопия печени. Границы печени. Проекции печени. Анатомия печени.
- Ворота печени. Границы ворот печени. Синтопия печени.
- Брюшинный покров печени. Связки печени. Венечная связка печени. Круглая связка печени. Серповидная связка печени.
- Печеночно-дуоденальная связка. Состав печеночно-дуоденальной связки. Кровоснабжение печени. Собственная печеночная артерия.
- Воротная вена. Топография воротной вены. Формирование воротной вены. Портокавальные анастомозы. Печеночные вены.
- Сегменты печени. Сегментарное строение печени. Сегменты печени по Куино. Иннервация печени. Лимфоотток от печени.
Печень. Топография печени. Скелетотопия печени. Границы печени. Проекции печени. Анатомия печени.
Большая часть печени располагается в нижнем отделе правой стороны грудной клетки (правое подреберье), ее часть выходит в собственно эпигастральную область, и небольшой участок лежит позади ребер грудной клетки слева.

Скелетотопия печени. Границы печени. Проекции печени
Относительно постоянна лишь верхняя граница печени. Верхняя и нижняя границы печени представлены ниже и на рисунке.
Граница нижнего края печени может сильно меняться, особенно при патологических состояниях органа. В норме нижний край печени справа по средней подмышечной линии соответствует десятому межреберью, затем проходит по краю реберной дуги, у правой среднеключичнои линии выходит из-под нее и идет косо влево и вверх, проецируясь по срединной линии тела на середине расстояния между пупком и основанием мечевидного отростка.
Левую часть реберной дуги нижний край печени пересекает примерно на уровне хряща VI ребра.
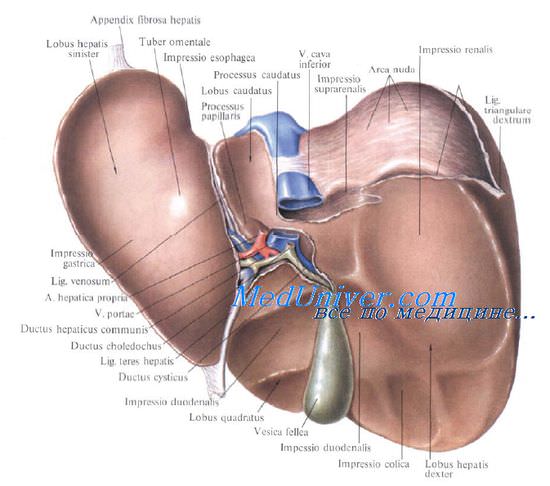
На печени различают две поверхности: диафрагмальную, facies diaphragmatica, выпуклую и гладкую, обращенную к диафрагме и соприкасающуюся с ее нижней поверхностью, и висцеральную, facies visceralis, обращенную вниз и назад и соприкасающуюся с рядом органов брюшной полости. Верхняя и нижняя поверхности спереди отделены друг от друга острым краем, margo inferior, на котором имеется вырезка круглой связки, incisura lig. teretis. По бокам обе поверхности сходятся под острым углом.
На висцеральной поверхности печени имеются две продольные (идущих спереди назад) и одна поперечная борозды, расположением напоминающие букву Н. Левая продольная борозда служит границей между правой (большей) и левой долями печени на ее нижней поверхности. Передняя часть левой борозды, занятая круглой связкой печени, называется fissura lig. teretis.
Задняя часть, fissura lig. venosi, содержит фиброзный тяж, являющийся продолжением круглой связки и представляющий остаток заросшего венозного протока (lig. venosum |Arantius]), соединяющего во внутриутробном периоде развития пупочную вену с нижней полой веной.
Параллельно левой продольной борозде на нижней поверхности печени проходит правая борозда. В ее передней части лежит желчный пузырь, поэтому эту часть борозды называют fossa vesicae biliaris (felleae). Задняя, более глубокая часть, sulcus v. cavae, занята нижней полой веной. Задние концы fissura lig. teretis и fossa vesicae biliaris (felleae) соединены поперечной бороздой.
Продольными углублениями и поперечной бороздой на нижней поверхности правой доли печени выделяются еще две доли: спереди квадратная, lobus quadratus, а сзади хвостатая, lobus caudatus [Spiegel].
Ворота печени. Границы ворот печени. Синтопия печени.
Поперечная борозда соответствует воротам печени, porta hepatis. Переднюю границу ворот печени образует задний край квадратной доли, правую — правая доля, заднюю — хвостатая доля и частично правая, слева — левая доля. Поперечный размер ворот — 3—6 см, переднезадний — 1—3 см. К воротам печени подходят спереди и сзади листки висцеральной брюшины, образующие дупликатуру — печеночно-дуоденальную связку.
Внутри этой связки располагаются входящие в печень через ворота правая и левая ветви собственной печеночной артерии и правая и левая ветви воротной вены. Из ворот печени выходят правый и левый печеночные протоки, внутри связки соединяющиеся в общий печеночный проток.
Паренхима печени покрыта фиброзной оболочкой, tunica fibrosa, глиссоновой капсулой [Glisson], которая особенно развита в воротах печени, где образует влагалища сосудов и нервов и проникает вместе с ними в толщу паренхимы.
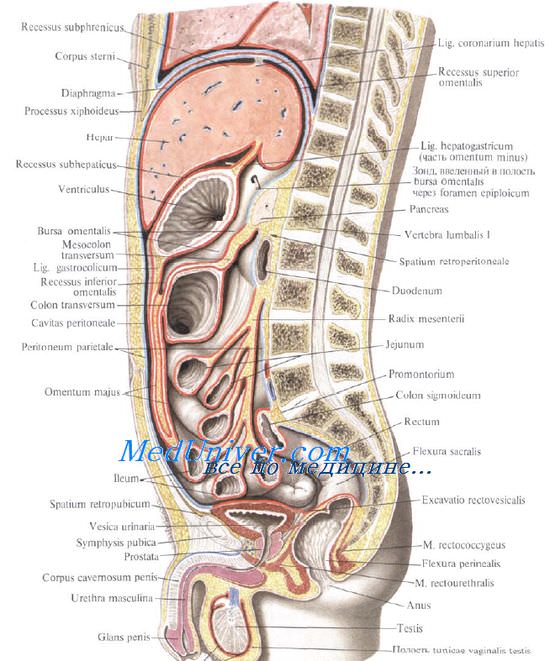
Синтопия печени
Вверху печень граничит с диафрагмой.
Сзади печени прилегает к X и XI грудным позвонкам, ножкам диафрагмы, аорте, нижней полой вене, для которой на задней поверхности печени есть ямка, правому надпочечнику, брюшному отделу пищевода. Часть задней поверхности печени, не покрытая брюшиной (внебрюшинное поле печени), связана с задней брюшной стенкой, что является главным фактором фиксации печени.
Передняя поверхность печени прилежит к диафрагме и передней брюшной стенке.
Нижняя поверхность печени располагается над малой кривизной желудка и начальным отделом двенадцатиперстной кишки. К нижней поверхности печени справа прилегает печеночный изгиб ободочной кишки, а кзади от него — верхний конец правой почки с надпочечником. Непосредственно к нижней поверхности печени прилегает желчный пузырь. От органов на поверхности печени имеются вдавления (impressio) с соответствующими названиями.
Брюшинный покров печени. Связки печени. Венечная связка печени. Круглая связка печени. Серповидная связка печени.
Брюшинный покров печени. Печень с ее фиброзной капсулой брюшина покрывает со всех сторон, за исключением ворот и дорсальной поверхности, прилежащей к диафрагме (area nuda). При переходе с диафрагмы на печень и с печени на окружающие органы листки брюшины образуют связочный аппарат печени.
Венечная связка печени, fig. coronariumhepatis, образована париетальной брюшиной, переходящей с диафрагмы к задней поверхности печени. Связка состоит из двух листков, верхнего и нижнего. В верхний листок, который обычно и называют венечной связкой печени, упирается рука при ее проведении по диафрагмальной поверхности печени спереди назад.
Нижний листок располагается на несколько сантиметров ниже, в результате чего между обоими листками образуется внебрюшинное поле печени, area nuda, на дорсальной (задней) поверхности печени.
Такой же участок, лишенный брюшинного покрова, имеется на задней стенке полости живота.
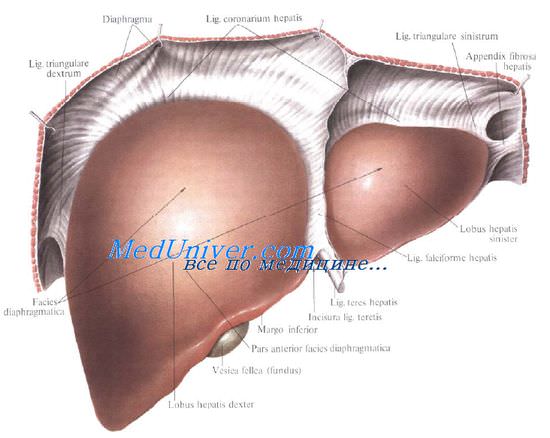
Нижний листок для пальцевого обследования недоступен. Оба листка сходятся вместе, образуя обычные брюшинные связки в виде дупликатуры лишь у правого и левого краев печени, и здесь называются треугольными связками, ligg. triangularia dextrum et sinistrum.
Круглая связка печени, lig. teres hepatis, идет от пупка до одноименной борозды и далее до ворот печени. В ней располагаются частично облитерированная v. umbilicalis и w. paraumbilicales. Последние впадают в воротную вену и связывают ее с поверхностными венами передней брюшной стенки. С круглой связкой сливается передняя часть серповидной связки печени.
Серповидная связка печени, lig. falciforme hepatis, имеет сагиттальное направление. Она связывает диафрагму и верхнюю выпуклую поверхность печени, а сзади вправо и влево переходит в венечную связку. Серповидная связка проходит по границе между правой и левой долями печени.
Связки верхней поверхности печени участвуют в фиксации такого крупного и тяжелого органа, как печень. Однако главную роль в этом играет сращение печени с диафрагмой в том месте, где орган не покрыт брюшиной, а также сращение с нижней полой веной, в которую впадают vv. hepaticae. Кроме того, удержанию печени на месте способствует давление брюшного пресса.
С нижней поверхности печени брюшина переходит на малую кривизну желудка и верхнюю часть двенадцатиперстной кишки в виде непрерывной дупликатуры, правый край которой называют печеночно-дуоденальной связкой, lig. hepatoduodenale, а левый — печеночно-желудочной связкой, lig. hepatogastricum.
Печеночно-дуоденальная связка. Состав печеночно-дуоденальной связки. Кровоснабжение печени. Собственная печеночная артерия.
Печеночно-дуоденальная связка является правым краем малого сальника. Ее свободный правый край образует переднюю стенку сальникового отверстия. Между листками брюшины в связке справа проходит общий желчный проток, ductus choledochus, и формирующие его общий печеночный и пузырный протоки, слева и глубже лежит воротная вена, еще далее слева проходит печеночная артерия и ее ветви (для запоминания: Дуктус, Вена, Артерия — ДВА).
В самом нижнем отделе печеночно-дуоденальной связки проходят правые желудочные артерия и вена, a. et v. gastricae dextrae, и гастродуоденальные артерия и вена, a. et v. gastroduodenales. Вдоль артерий идут цепочки лимфатических узлов.
При кровотечении из печени можно, введя указательный палец в сальниковое отверстие, а большой палец положив на переднюю поверхность связки, временно сдавить кровеносные сосуды, проходящие в печеночно-дуоденальной связке.
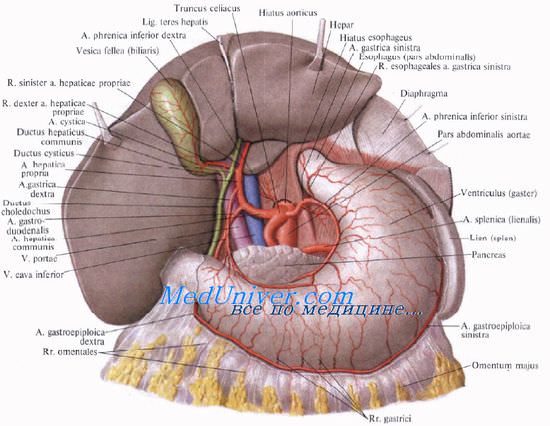
Особенность кровоснабжения печени состоит в том, что кровь в нее приносится двумя сосудами: печеночной артерией и воротной веной.
Собственная печеночная артерия, a. hepatica propria, длиной от 0,5 до 3 см, является продолжением общей печеночной артерии, а. hepatica communis, которая, в свою очередь, отходит от чревного ствола, truncus coeliacus.
У ворот печени a. hepatica propria делится на ветви: ramus dexter и ramus sinister. В некоторых случаях отходит и третья ветвь, промежуточная, ramus intermedius, направляющаяся к квадратной доле.
Правая ветвь крупнее левой. Длина правой ветви — 2—4 см, диаметр — 2—4 мм. Она снабжает правую долю печени и частично хвостатую, а до этого отдает артерию к желчному пузырю — а. cystica. Левая ветвь снабжает кровью левую, квадратную и частично хвостатую доли печени. Длина левой ветви — 2—3 см, диаметр — 2—3 мм.
Учебное видео по анатомии печени
Воротная вена. Топография воротной вены. Формирование воротной вены. Портокавальные анастомозы. Печеночные вены.
Воротная вена, v. portae, также приносит кровь в печень. Она собирает кровь от всех непарных органов брюшной полости. Воротная вена образуется из слияния верхней брыжеечной, v. mesenterica superior, и селезеночной, v. splenica (lienalis), вен. Место их слияния, то есть место формирования v. portae. находится позади головки поджелудочной железы.
В воротную вену впадают v. pancreaticoduodenalis superior, v. prepylorica и правая и левая желудочные вены, vv. gastricae dextra et sinistra. Последняя нередко впадает в селезеночную вену. Нижняя брыжеечная вена, v. mesenterica inferior, как правило, впадает в селезеночную, реже — в верхнюю брыжеечную вену.
Из-под головки поджелудочной железы воротная вена идет кверху позади двенадцатиперстной кишки и входит в промежуток между листками печеночно-дуоденальной связки. Там она располагается позади печеночной артерии и общего желчного протока. Длина воротной вены колеблется от 2 до 8 см.
На расстоянии 1,0—1,5 см от ворот печени или в воротах она разделяется на правую и левую ветви, r. dexter et r. sinister.
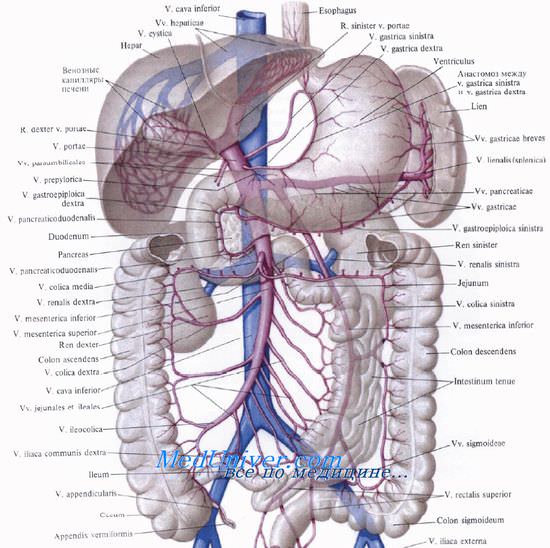
Опухоли поджелудочной железы, особенно ее головки, могут сдавливать лежащую кзади от головки воротную вену, в результате чего возникает портальная гипертензия, то есть повышение венозного давления в системе воротной вены.
Отток по воротной вене нарушается и при циррозах печени. Компенсаторным механизмом при нарушенном оттоке становится коллатеральный кровоток по анастомозам с ветвями полых вен (портокавальные анастомозы).
Портокавальными анастомозами являются:
1) анастомозы между венами желудка (система v. portae) и венами пищевода (система v. cava superior);
2) анастомозы между верхней (v. portae) и средней (v. cava inferior) венами прямой кишки;
3) между околопупочными венами (v. portae) и венами передней брюшной стенки (v. cava superior и inferior);
4) анастомозы верхней и нижней брыжеечных, селезеночной вен (v. portae) с венами забрюшинного пространства (почечные, надпочечные, вены яичка или яичника и другие, впадающие в v. cava inferior).
Печеночные вены
Печеночные вены, vv. hepaticae, отводят кровь из печени. В большинстве случаев имеются три постоянно встречающихся венозных ствола: правая, промежуточная и левая печеночные вены. Они впадают в нижнюю полую вену тотчас ниже foramen v. cavae в сухожильной части диафрагмы. На pars nuda задней поверхности печени образуется борозда нижней полой вены, sulcus venae cavae.
Видео анатомии портокавальных анастомозов
Учебное видео по анатомии воротной вены и ее ветвей – притоков
Сегменты печени. Сегментарное строение печени. Сегменты печени по Куино. Иннервация печени. Лимфоотток от печени.
Печень подразделяется на большую правую и меньшую левую доли. Кроме того, выделяют квадратную и хвостатую доли печени. Однако такого деления с позиций современной хирургии уже недостаточно.
Анатомическими исследованиями было установлено, что определенные участки печени имеют относительно обособленное кровоснабжение и желчный отток, где ход внутриорганных ветвей воротной вены, печеночной артерии и желчных протоков относительно совпадает. Такие участки печени стали выделять как сегменты печени.
Сначала Куино [Couinaud, 1957], а теперь и официальная анатомическая номенклатура выделяют 8 таких сегментов печени. Доли, участки и сегменты печени разделяют малососудистые борозды.
От сегментов печени желчь по сегментарным желчным протокам направляется к воротам печени. Слияние протоков II, III и IV сегментов образует левый печеночный проток. Слияние протоков V, VI и VII сегментов образует правый печеночный проток. Желчные протоки I и VIII сегментов могут впадать как в правый, так и в левый печеночный проток.
Доли и сегменты печени имеют соответствующие ветви воротной вены, печеночной артерии и печеночного протока, которые объединяются в «ножку», окруженную соединительнотканной оболочкой. Благодаря этому стали возможны не только долевые, но и сегментарные резекции печени без осложнений в виде кровотечения и желчеистечения.

Иннервация печени
Иннервация печени осуществляется печеночным сплетением, plexus hepaticus, расположенным между листками печеночно-дуоденальной связки печени вокруг печеночной артерии. В его состав входят ветви чревного сплетения и блуждающих нервов. В иннервации печени принимают участие также ветви диафрагмальных узлов и правого диафрагмального нерва.
Ветви правого диафрагмального нерва проходят вдоль нижней полой вены и проникают в печень через area nuda между листками венечной связки печени. Ветви n. phrenicus обеспечивают афферентную иннервацию желчного пузыря и печени.
Лимфоотток от печени
Главный путь оттока лимфы от печени — через печеночные узлы, расположенные по ходу сначала собственной, а затем общей печеночной артерии. Из них лимфа оттекает в чревные узлы, а затем в грудной проток. Поверхностные сосуды от фиброзной капсулы несут лимфу преимущественно в лимфатические узлы грудной полости.
Учебное видео сегментарное строение печени на схеме
Видео урок топографической анатомии и оперативной хирургии печени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Оглавление темы “Желчный пузырь. Желчные протоки.”:
- Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
Желчный пузырь, vesica biliaris (fellea), грушевидной формы, располагается в fossa vesicae biliaris на нижней поверхности печени, между ее правой и квадратной долями.
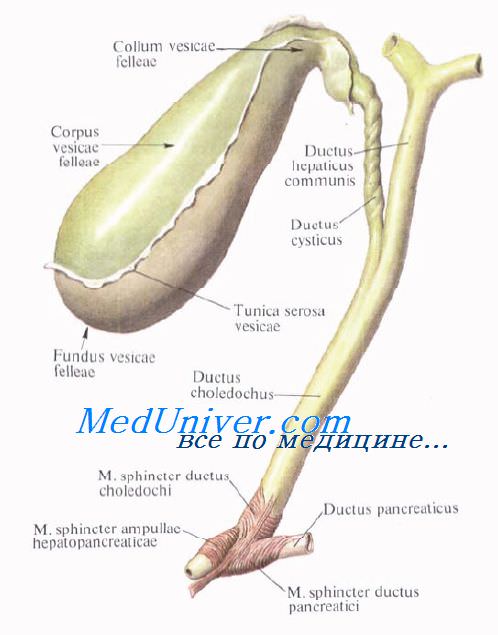
Желчный пузырь подразделяется на три отдела: дно, fundus, тело, corpus, и шейку, collum. Шейка пузыря продолжается в пузырный проток, ductus cysticus. Длина желчного пузыря — 7—8 см, диаметр в области дна — 2—3 см, вместимость пузыря достигает 40—60 см3.
В желчном пузыре различают верхнюю стенку, прилегающую к печени, и нижнюю, свободную, обращенную в брюшную полость.
Проекции желчного пузыря
Желчный пузырь и протоки проецируются в собственно надчревной области.
Дно желчного пузыря проецируется на переднюю брюшную стенку в точке на пересечении наружного края прямой мышцы живота и реберной дуги на уровне слияния хрящей правых IХ—X ребер. Чаще всего эта точка находится на правой парастернальной линии. Другим способом проекцию дна желчного пузыря находят в точке пересечения реберной дуги линией, соединяющей вершину правой подмышечной ямки с пупком.
Синтопия желчного пузыря
Сверху (и спереди) от желчного пузыря находится печень. Дно его обычно выдается из-под передненижнего края печени примерно на 3 см и примыкает к передней брюшной стенке. Справа дно и нижняя поверхность тела соприкасаются с правым (печеночным) изгибом ободочной кишки и начальным отделом двенадцатиперстной кишки, слева — с пилорическим отделом желудка. При низком положении печени желчный пузырь может лежать на петлях тонкой кишки.
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
Брюшина желчного пузыря чаше всего покрывает дно пузыря на всем протяжении, тело и шейку — с трех сторон (мезоперитонеальное положение). Реже встречается интраперитонеально расположенный пузырь с собственной брыжейкой.
Такой желчный пузырь подвижен и может перекручиваться с последующим нарушением кровообращения и некрозом. Возможно и экстраперитонеальное положение желчного пузыря, когда брюшина покрывает только часть дна, а тело располагается глубоко в щели между долями. Такое положение называют внутрипеченочным.
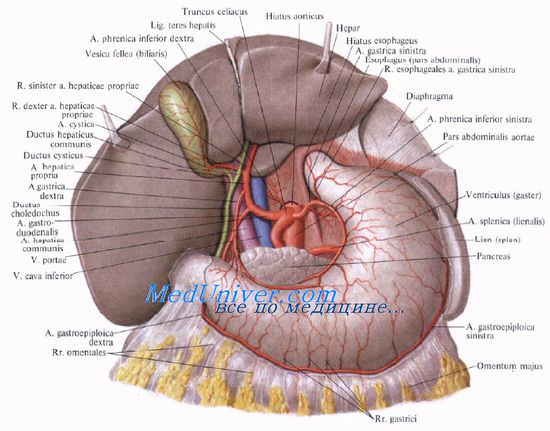
Кровоснабжение желчного пузыря
Кровоснабжает желчный пузырь желчно-пузырная артерия, а. cystica, отходящая, как правило, от правой ветви a. hepatica propria между листками печеночно-дуоденальной связки. Артерия подходит к шейке пузыря спереди от пузырного протока и делится на две ветви, идущие на верхнюю и нижнюю поверхность пузыря.
Взаимоотношения пузырной артерии и желчных протоков имеют большое практическое значение. В качестве внутреннего ориентира выделяют trigonum cystohepaticum, пузырно-печеночный треугольник Кало [Calot]: его двумя боковыми сторонами являются пузырный и печеночный протоки, образующие угол, открытый кверху, основанием треугольника Кало является правая печеночная ветвь.
В этом месте от первой печеночной ветви и отходит a. cystica, которая нередко сама образует основание треугольника. Часто это место прикрыто правым краем печеночного протока.
Венозный отток от желчного пузыря происходит через желчно-пузырную вену в правую ветвь воротной вены.
Иннервация желчного пузыря
Иннервация желчного пузыря и его протока осуществляется печеночным сплетением.
Лимфоотток от желчного пузыря
Лимфоотток от желчного пузыря происходит сначала в желчно-пузырный узел, а затем в печеночные узлы, лежащие в печеночно-дуоденальной связке.
Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Выходящие из печени правый и левый печеночные протоки в воротах печени соединяются, образуя общий печеночный проток, ductus hepaticus communis. Между листками печеночно-дуоденальной связки проток спускается на 2—3 см вниз, до места соединения с пузырным протоком. Позади него проходят правая ветвь собственной печеночной артерии (иногда она проходит впереди протока) и правая ветвь воротной вены.
Пузырный проток, ductus cysticus, диаметром 3—4 мм и длиной от 2,5 до 5 см, выйдя из шейки желчного пузыря, направляясь влево, впадает в общий печеночный проток. Угол впадения и расстояние от шейки желчного пузыря могут быть самыми разными. На слизистой оболочке протока выделяют спиральную складку, plica spiralis [Heister], играющую определенную роль в регулировании оттока желчи из желчного пузыря.
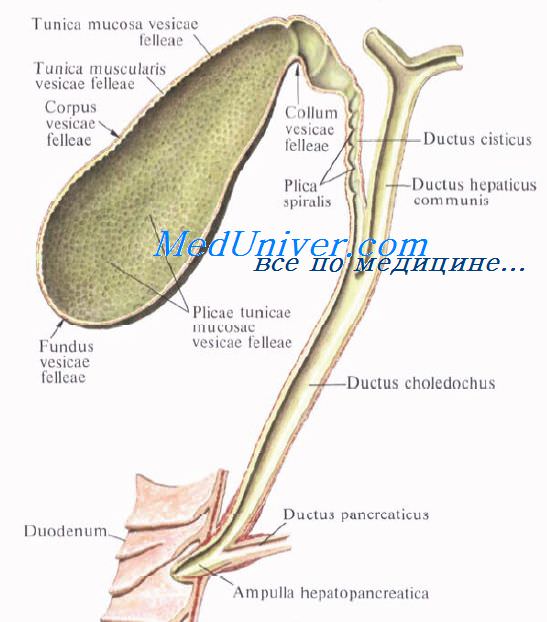
Общий желчный проток, ductus choledochus, образуется в результате соединения общего печеночного и пузырного протоков. Он располагается сначала в свободном правом крае печеночно-дуоденальной связки. Слева и несколько кзади от него располагается воротная вена. Общий желчный проток отводит желчь в двенадцатиперстную кишку. Его длина составляет в среднем 6—8 см. На протяжении общего желчного протока выделяют 4 части:
1) супрадуоденальная часть общего желчного протока идет до двенадцатиперстной кишки в правом крае lig. hepatoduodenale и имеет протяженность 1—3 см;
2) ретродуоденальная часть общего желчного протока длиной около 2 см располагается позади верхней горизонтальной части duodenum примерно на 3—4 см правее привратника желудка. Выше и слева от него проходит воротная вена, ниже и справа — a. gastroduodenalis;
3) панкреатическая часть общего желчного протока длиной до 3 см проходит в толще головки поджелудочной железы или позади нее. В этом случае проток прилегает к правому краю нижней полой вены. Воротная вена лежит глубже и пересекает панкреатическую часть общего желчного протока в косом направлении слева;
4) интерстициальная, конечная, часть общего желчного протока имеет длину до 1,5 см. Проток прободает заднемедиальную стенку средней трети нисходящей части двенадцатиперстной кишки в косом направлении и открывается на вершине большого (фатерова) сосочка двенадцатиперстной кишки, papilla duodeni major [Vater]. Сосочек расположен в области продольной складки слизистой оболочки кишки. Чаще всего конечная часть ductus choledochus сливается с протоком поджелудочной железы, образуя при вхождении в кишку печеночно-поджелудочную ампулу, ampulla hepatopancreatica [Vater].
В толще стенки большого дуоденального сосочка ампулу окружают гладкие кольцевые мышечные волокна, образующие сфинктер печеночно-поджелудочной ампулы, m. sphincter ampullae hepatopancreaticae.
Видео урок топографической анатомии и оперативной хирургии печени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
