Реферат язва и гастрит желудка

БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«
Хронический гастрит, язва желудка и 12-перстной кишки: диагностика, клиника, лечение»
МИНСК, 2008
Хронический гастрит
Хронический гастрит (ХГ)
– заболевание, связанное с хроническим воспалением слизистой оболочки желудка, сопровождающееся нарушением секреторной, моторной, инкреторной функции этого органа.
Около 20 лет назад Marshall
и Warren
(AUS) описали обнаруженную в антральном отделе желудка грамотрицательную бактерию – Helicobacter
pylori
(Н.р.), обитающую, как правило, в подслизистом слое тела желудка. Сначала эта бактерия была отнесена к роду Campylobacter, но позже было установлено, что от этого рода Н.р. отличается рядом свойств. Бактерия представляет собой извитое тельце, на дистальном конце которого имеется 4 жгутика, с помощью которых Н.р. прикрепляется к апикальной стороне желудочного эпителия. Бактерия выделяет различные ферменты, саамам гастротоксичным из которых является уреаза
, обладающая свойствами вызывать воспалительные изменения в слизистой оболочке. Это – хронический гастрит, связанный с инвазией
Helicobacter
pylori
. Н.р. является главной причиной
в развитии ХГ.
Но ХГ – не инфекционное заболевание (по крайней мере, нельзя однозначно ответить на этот вопрос). Существуют и другие причины
:
побочные эффекты лекарственных средств
(длительный прием НПВС способен вызывать развитие гастритического процесса);
аутоиммунный гастрит
(Н.р. не обнаруживается, длительного приема НПВС не было, т.е. этот ХГ генетически запрограммирован: при исследовании сыворотки обнаруживаются антитела к париетальным клеткам, блокирующие кислотопродукцию, а также антитела к клеткам, ответственным за продукцию внутреннего фактора Касла).
Тем не менее, 85% из всех видов ХГ связаны с инвазией Н.р., 5-6% – с приемом ЛС (химико-токсически индуцированный гастрит), менее 1% – аутоиммунный ХГ.
КЛАССИФИКАЦИЯ ХГ (СИДНЕЙ, 1990)
По этиологии:
ассоциированный с Н.р.
аутоиммунный
химико-токсически индуцированный (лекарственный)
идиопатический
особые формы гастрита (гранулематозный в т.ч. при болезни Крона, саркоидозный, туберкулезный, эозинофильный, лимфоцитарный, реактивный)
По топографии поражения
(эндоскопически):
пангастрит (распространенный)
гастрит антрума (пилородуоденит)
гастрит тела желудка
По степени выраженности морфологических проявлений
(биопсия):
оцениваются степень выраженности воспаления, активности, атрофии, кишечной метаплазии, наличие и тип Н.р. (оценка полуколичественная: отсутствует, легкая, умеренная, выраженная).
Длительное воспаление может вызвать атрофию
слизистой оболочки желудка.
Путь заражения
– через рот
(грязные руки, посуда, зараженная вода).
Распространение связано с экономическим благосостоянием общества. В России инвазировано 60% и более взрослого населения. 8-10% инвазированных лиц гастритического процесса не имеют, т.к. некоторые виды Н.р. (а их более 20) не являются патогенными. Играет роль и стойкий иммунитет (проф. Исаков).
Помимо обнаружения Н.р. (морфологически) также определяют степень активности
хронического воспаления. Она связана с инфильтрацией нейтрофилами
. Также определяется и степень атрофии
– по обнаружению атрофии измененных клеток эпителия, желез.
Например: ХГ, ассоциированный с Н.р. Степень инвазии (++). Степень активности – высокая. Атрофия +/–. Или: ХГ, ассоциированный с длительным приемом аспирина, Н.р. –
, с атрофией слизистых желез.
КЛИНИКА
Н.р.-ассоциированный ХГ
Изжога, боль в эпигастральной области, возникающая через 30-40 минут после еды, кислая отрыжка, кислый привкус во рту. Это связано с тем, что данный вид гастрита развивается на фоне повышенной секреторной функции
желудка (в слабокислой и нейтральной среде Н.р. практически не живет и не размножается). Напоминает «ХГ с повышенной желудочной секрецией» (по старой классификации).
Хронический аутоиммунный гастрит
Тошнота, отрыжка, чувство тяжести в эпигастральной области после еды, нередко диарея. Помимо этого практически у всех больных наблюдается В12
-дефицитная анемия. Клиническая картина связана с целом с низкой желудочной секрецией
(ранее – «ХГ с пониженной желудочной секрецией»). Здесь кислотопродуцирующая функция желудка подавлена, гастрит, как правило, анацидный, HCl в желудочном соке отсутствует.
Status
praesens
objectivus
Язык обложен бело-желтым налетом. При поверхностной пальпации живота в эпигастральной области – болезненность при надавливании на переднюю брюшную стенку. При хроническом аутоиммунном гастрите, как правило, бледность видимых слизистых, бледноватые кожные покровы за счет развития анемического синдрома. Других признаков, как правило, при физикальном исследовании не имеется.
ДИАГНОСТИКА
На сегодняшний день основным методом является эндоскопия
верхнего отдела ЖКТ. ФГДС является обязательной
! Без этого исследования диагноз «ХГ» ставить нельзя. Противопоказания
: перенесенный недавно ИМ, БА, связанная с тяжелым приступом удушья в настоящее время, другие тяжелые болезни. Эндоскопия позволяет произвести биопсию
. Необходимо брать 5 кусочков.
Рентгенография
– старый метод, но он не потерял своей актуальности, хотя в диагностике ХГ используется крайне редко. Метод связан с противопоказаниями к эндоскопии. При помощи этого метода мы можем увидеть сглаживание складок слизистой оболочки, нарушение эвакуации бариевой взвеси из желудка (ускорение или замедление). Недостаток
: не позволяет провести биопсию и, таким образом, морфологически верифицировать диагноз.
Внутрижелудочная рН-метрия
позволяет изучить секреторную функцию желудка, провести электрометрическое исследование концентрации HCl при помощи специальных капсул, чувствительных к ионам водорода. Можно проводить мониторинг
желудочного кислотообразования с помощью микро-интраназальных рН-зондов. Они соединены с микропроцессором и регистрируют рН постоянно в течение суток. По интерфейсному кабелю информация перебрасывается в компьютер, где по специальной программе эти сведения обрабатываются и выдается заключение и даже рекомендации.
ЛЕЧЕНИЕ ХГ
Н.р.-ассоциированный ХГ
На период обострения – диета
№1 (по Певзнеру). Эта диета исключает соль (6 г/сут), жареные, копченые, перченые блюда. Вся пища должна готовиться в вареном виде. После ликвидации обострения диета постепенно расширяется, но жареные, копченые, перченые блюда все равно исключаются.
Медикаментозная терапия
– Маастрихт
II
(2000):
Терапия
I
линии
(в течение 7 дней) – 3 препарата:
[
Ингибитор протонной помпы
(или ранитидин – цитрат Bi) в стандартной дозе 2 раза в день]
+
[
Кларитромицин
в дозе 500 мг 2 раза в день]
+
[
Амоксициллин
в дозе 1000 мг 2 раза в день или метронидазол
в дозе 500 мг 2 раза в день]
.
Если терапия I линии не уничтожила Н.р., то переходим к терапии
II
линии
(также 7 дней):
[
Ингибитор протонной помпы
в станд. дозе 2 раза/сут (омепразол 20 мг * 2 или 40 мг на ночь)]
+
[
Висмута субцитрат
в дозе 120 мг 4 раза в день]
+
[
Метронидазол
в дозе 500 мг 3 раза в день]
+
[
Тетрациклин
в дозе 500 мг 4 раза в день]
.
Помимо этого применяются: 1) антациды
– альмагель, гефал, фосфалюгель, гастал, маалокс, реопан и др. через 1 час после еды
(!) на 10-12 дней; 2) Н2
-блокаторы рецепторов гистамина
– фамотидин, квамател, ранитидин. При выраженной боли можно применять спазмолитики
(миолитики) – но-шпа, папаверин, спазмолин и др.
За 10-14 дней гастритическое воспаление, как правило, ликвидируется.
Хронический аутоиммунный гастрит
Диету можно не назначать (стол №15), но исключить клетчатку (свежие овощи – редис, свекла и др.), т.к. она усиливает моторную функцию кишечника и усугубляет диарею.
Лекарственная терапия
: заместительная терапия натуральным желудочным соком – по 1 столовой ложке за 20-30 минут до еды 3 раза в день; 3% HCl с пепсином 3 раза в день до еды. Таблетированные препараты: ацидин-пепсин перед едой 3 раза в день.
Если желудочная секреция не окончательно подавлена
: сок подорожника (1 столовая ложка 3 раза в день), пентаглюцид (элементы подорожника) – 3 раза в день перед едой, лимонтар по 1 таблетке 3 раза в день и др.
При появлении болевых ощущений – спазмолитики.
Ферменты pancreas – фестал, панкреатин, мезим-форте, крион, панцитрат и др.
Лекарственный гастрит
Диета
№1 на период обострения.
Антисекреторные препараты:
антациды
Н2
-блокаторы
ингибиторы протонной помпы:
омепразол 20 мг 2 раза в день
рабепразол 20 мг 1 раз в день
лансопразол 30 мг в сутки
Немедленно
исключить назначение того лекарственного средства, которое формирует гастритический процесс (чаще всего НПВС)!
Репаранты
: масло облепихи, солкосерил, препараты железа и цинка.
Язва желудка и 12-перстной кишки
Термин «Язвенная болезнь» использовался 200 лет, но упразднен. Вместо него используется термин «Язва желудка и 12-перстной кишки» (МКБ Х).
ЯЖ и ДПК
– это хроническое рецидивирующее заболевание, при котором на основе секреторно-трофических нарушений в слизистой оболочке гастродуоденальной зоны образуется язва
.
Впервые выделил это заболевание в самостоятельную форму французский ученый Жак Крювелье
, поэтому в Европе это заболевание называется «Болезнь Крювелье». Клиническую картину впервые описал Федор Удден
(Петербург).
По статистике гастродуоденальными язвами страдает 10-12% (до 15%) взрослого населения, преобладающий возраст – 20-50 лет. Соотношение мужчин и женщин составляет 4 к 1.
Довольно часто язва осложняется
перфорацией, кровотечением, пенетрацией, малигнизацией, рубцово-язвенной деформацией (стеноз выходного отдела желудка, реже – дуоденальный стеноз). Перфорация и кровотечение представляют непосредственную опасность для жизни.
Современная концепция этиопатогенеза язв – «Весы Шея»:
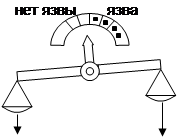
Защитные факторы:
1. Резистентность гастродуоденальной слизистой:
защитный слизистый барьер
активная регенерация
достаточное кровоснабжение
2. Антродуоденальный «кислотный тормоз»
Агрессивные факторы:
1. Гиперпродукция HCl и пепсина:
гиперплазия фундальной слизистой
ваготония
гиперпродукция гастрина
гиперреактивность обкладочных клеток
2. Травматизация гастродуоденальной слизистой (в т.ч. лекарствами – НПВС, ГКС, CaCl2
, резерпин, иммунодепрессанты и др.)
3. Гастродуоденальная дисмоторика
4. Н.р.
(!)
Таким образом, снижение защитных факторов играет главную роль в ульцерогенезе.
Схема патогенетической связи Н.р. с язвой желудка
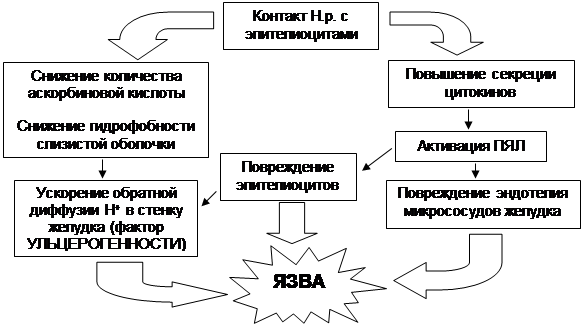
При формировании язвы желудка Н.р. обнаруживается в 60% случаев (не более), в то время как при формировании язвы 12-перстной кишки – практически у всех больных. Т.е. можно сказать, что роль Н.р. более важна при формировании язвы 12-перстной кишки, а не желудка.
Роль
Helicobacter
pylori
в патогенезе дуоденальных язв

КЛАССИФИКАЦИЯ
по локализации
а) язвы желудка:
язвы кардиального отдела желудка (высокие желудочные язвы, очень редко, но высокая частота малигнизации)
язвы тела желудка
язвы пилорического (антрального) отдела желудка
б) язвы 12-перстной кишки:
луковичные язвы
внелуковичные язвы (не > 1%, но высокая склонность к осложнениям: кровотечению, перфорации)
по числу язв:
одиночные язвы
множественные (> 2) язвы (в т.ч. желудок + 12-перстная кишка)
по размерам:
мелкие (до 0,5 см)
средние (0,5-2 см)
большие (2-3 см)
гигантские (3 и более см в диаметре)
по фазе течения процесса:
обострение
рубцевание язвенного дефекта
ремиссия заболевания
по типу желудочной секреции:
на фоне повышенной секреции желудка
на фоне пониженной секреции желудка
на фоне сохраненной секреции желудка
осложнения язвы
(в диагнозе указываются на последнем месте):
перфорация
пенетрация
кровотечение
малигнизация
рубцово-язвенная деформация (выходного отдела желудка и 12-перстной кишки) и стенозирование этих отделов
N.B.: Язва
– это дефект слизистой, подслизистой и мышечной оболочек, в то время как эрозия
не достигает мышечного слоя.
Примеры диагноза:
Язва желудка с локализацией язвенного дефекта в теле размером 0,8 см в диаметре в фазе обострения. Рубцово-язвенная деформация тела желудка.
Язва 12-перстной кишки, локализованная на передней стенке луковицы размером 1,5 см в диаметре в фазе рубцевания («осложнений нет» в диагнозе не пишется).
В 10% случаев язвенный дефект осложняется
.
КЛИНИКА
Боль
– возникает, как правило, с приемом пищи, при язве желудка – через 20-40 минут, 12-перстной кишки – через 2-4 часа («голодные боли») после еды. Ночные боли также характерны для язвы 12-перстной кишки. Тогда больные, засыпая, оставляют на тумбочке кефир с булочкой. В 3-4 часа ночи они просыпаются и принимают еду.
Изжога
(особенно характерна для дуоденальных язв) – чаще на фоне повышенной желудочной секреции. Это чувство жжения по ходу пищевода в результате заброса в его просвет кислого содержимого. У 40% больных с язвой кардиальная розетка зияет.
Кислый вкус во рту, кислая отрыжка
– также более характерны для дуоденальных язв (гиперпродукция HCl и заброс желудочного содержимого вверх).
Тошнота, отрыжка чувство тяжести в эпигастральной области непосредственно после еды
: при желудочной язве нередко регистрируется снижение желудочной секреции HCl (гипохлоргидрия), в то время как в 95% случаев дуоденальных язв секреция HCl повышена.
Объективные данные
(малоинформативны): обложенный язык, болезненность в эпигастральной области при поверхностной пальпации.
ДИАГНОСТИКА
Основной метод – ФГДС
(эндоскопия желудка и 12-перстной кишки). Видим углубленное нарушение слизистой оболочки, достигающее мышечного слоя. На ФГДС (в отличие от рентгенографии) можно выявить язвы мелкого размера – 0,3-0,4 см. Также можно взять биопсию
из края язвы, из дна язвы (язвенный детрит – разрушенные мышечные, эластические волокна, эпителий, клетки крови – эритроциты, лейкоциты). Можем определить и +/– Н.р. морфологически (в РБ диагностика Н.р. исключительно морфологическая). Очень мелкие язвы (менее 0,3-0,4 см) не видны и нельзя взять биопсию.
Рентгенологический метод
используется в диагностике язв в 2-х случаях: 1) противопоказания к ФГДС (инфаркт миокарда, инсульт, декомпенсация всех болезней, астматический статус), 2) если по клиническим признакам предполагается нарушение эвакуации содержимого из желудка и 12-перстной кишки.
Метод изучения секреторной функции желудка
– рН-метрия. Можно проводить суточный мониторинг внутрижелудочного рН, а также фракционное зондирование.
ОАК
– без особенностей.
Основные группы методов диагностики Н.р.-инфекции
– инвазивные, неинвазивные, прямые, непрямые.
I – Бактериологический
II – Гистологический (морфологический)
III – Основанные на уреазной активности Н.р.:
– уреазные тесты с биоптатами желудка:
– дыхательные тесты с мочевиной, меченной 13
С (14
С):
IV – Иммунологические, серологические, иммуногистохимические
V – Молекулярный – ПЦР
Если выставлен диагноз язвы и не проведена диагностика на Н.р., то антимикробные препараты назначаются без проведения исследования.
ЛЕЧЕНИЕ
Диета
– стол №1 (на период обострения, 2-3 недели), химическое, механическое, термическое щажение желудка. Обязательно исключаются томатный соус, шоколад, кофе.
Анти-Н.р.-терапия
(см. лекцию по ХГ).
Антисекреторные препараты:
ингибиторы Н+
К+
-АТФ-азы (протонной помпы)
– омепразол, лансопразол, пантопразол;
блокаторы рецепторов Н2
-рецепторов гистамина
– циметидин, ранитидин, фамотидин;
М-холиноблокаторы
– атропин, платифиллин, гастроцепин;
антациды
– альмагель, гефал, фосфалюгель через 1 час после еды.
Репаранты слизистой оболочки
(особенно при желудочных язвах) – облепиховое масло (1 десертная ложка 3 раза в день перед едой), солкосерил (204 мл 1 раз в день 25 дней в/м или в/в), масло шиповника и др.
Терапия антисекреторными препаратами – длительная, может продолжаться до года.
Физиотерапевтическое лечение
– электропроцедуры, ультразвук, тепловое лечение – аппликации озокерита, парафин, грязевые аппликации.
Источник
Гастрит и язва желудка сегодня диагностируются, пожалуй, чаще других заболеваний желудочно-кишечного тракта. При этом заболевания очень похожи друг на друга, но язвенная болезнь протекает намного сложнее и тяжелее переносится пациентом. В осенне-весенний период заболевания имеют свойство обостряться. Вместе с тем вылечить и гастрит, и язву можно. Нужно лишь неукоснительно соблюдать рекомендации врача и режим питания.
Причины развития гастрита и язвы
Многие по незнанию часто путают эти два заболевания. Неверно определив заболевание при лечении можно получить обратный эффект. Именно поэтому при обнаружении первых признаков той или иной болезни обязательно нужно обратиться за консультацией к врачу.
Гастрит
Гастрит — заболевание, причиной которого зачастую является Helicobacter pylori — микроорганизм, проще говоря, бактерия. Вместе с тем причиной может стать и неправильный образ жизни — отсутствие режима, правильного питания, злоупотребление алкоголем и курением, а также постоянные стрессы. Неправильное питание — одна из главных причин возникновения гастрита. При этом в этот термин входит не только вредная пища. При недостаточно тщательном пережевывании и питании “в сухомятку”, а также употреблении слишком горячей или слишком холодной пищи также происходит изнашивание слизистой желудка.
Язва
Как и у гастрита, причиной возникновения язвенной болезни желудка может стать бактерия Helicobacter pylori, неправильный режим питания, злоупотребление алкоголем и курением, а также недостаток витаминов в организме и частые стрессы. Кроме этого причиной язвы могут стать лекарственные препараты, которые человек принимает на протяжении долгого времени. Особенно глюкокортикостероиды и нестероидные противовоспалительные лекарственные средства.
Симптомы гастрита и язвы
Со времен обнаружения такой болезни как гастрит проводилось множество исследований. Пожалуй, самое интересное в них это то, что главным симптомом гастрита можно считать статус человека. Жители мегаполисов подвержены гастриту больше других. Появляется дискомфорт, ощущение тяжести и сдавленности, болевые ощущения. При более серьезных проявлениях гастрита появляется отрыжка, изжога, тошнота и даже рвота, температура тела стабильно держится в районе 37 градусов. Если симптомы проявляются отдельно друг от друга, то они могут быть причиной другого заболевания желудочно-кишечного тракта. Однако если имеет место хотя бы два симптома одновременно — со стопроцентной уверенностью можно диагностировать гастрит.
Боль в области желудка — первый признак язвы. При этом в зависимости от степени поражения боль может проявиться как сразу после приема пищи, так и через пару часов. В момент болевого пика может открыться рвота, после которой наступает облегчение. Облегчить боль возможно снижающими кислотность препаратами. Они обволакивают стенки и снимают болевые спазмы при язве. Вместе с тем если принимать такие препараты бесконтрольно, можно только усугубить ситуацию. (тема симптомы: а информация по лечению…) Как показывает статистика, в последнее время симптомы могут проявляться несколько иначе. Например, при регулярном приеме нестероидных противовоспалительных препаратов язва может не проявляться обычным образом. Наблюдаются незначительные проблемы с пищеварением, а само заболевание обнаруживается уже на более поздних, опасных стадиях.
Как отличить язву от гастрита
Язва и гастрит очень похожи по симптомам. Гастрит относится к более легким заболеваниям нежели язва. При гастрите эпицентр болевых ощущений сосредоточен в районе эпигастрия, в то время как очаг боли при язве находится в районе двенадцатиперстной кишки. К тому же, болевые ощущения при язве могут резкими толчками отзываться в подвздошной и предкардиальной областях.
При гастрите болевые ощущения обычно проявляются после приема пищи примерно через 3-4 часа. При язве же болевые ощущения возникают сразу же или не позднее чем через час. При этом зачастую одними болями не ограничивается и появляется тошнота и даже рвота. В ночное время язвенные боли обостряются, при гастрите же ночных болей обычно не наблюдается. Осенью и весной язва обычно обостряется.
Лечение гастрита и язвы
Главное при лечении гастрита и язвы — не заниматься самолечением, а строго следовать предписанному лечению и методикам.
Принципы и схема лечения гастрита
Главный принцип лечения гастрита заключается в строгом соблюдении здорового образа жизни. Сюда входит правильное питание, контроль за массой тела, отказ от курения и алкоголя. Если же перечисленные способы уже не действуют, назначается медикаментозное лечение.
Лечение острого гастрита зависит от причины его возникновения, тяжести заболевания, выраженности клинических симптомов(флегмонозный, коррозивный, фибринозный гастриты лечатся только в стационаре.) Лечение катарального гастрита возможно амбулаторно.
- Промывание желудка с целью удаления из него токсических веществ. Нужно выпить 2–3 литра воды, а затем вызвать рвоту, раздражая корень языка.
- Диета ( в первый день болезни следует воздержаться от приема пищи, разрешено только теплое питье, затем рекомендуется щадящее питание). Диета при остром гастрите подразумевает следующее:
исключение продуктов, которые раздражают слизистую оболочку желудка (специи;горчица,перец ).
предпочтение отдаётся пище, приготовленной на пару, отварной,в протертом виде.
еда должна быть только тёплой.
исключение алкоголя и табака.
хорошо подходят нежирные сорта мяса и рыба, бульоны и вторые блюда из них.
3. Медикаментозная терапия
Ингибиторы протонной помпы – омепразол, лансопразол, пантопразол, омез и т.д.
Антацидные препараты (изжога) – маалокс, фосфалюгель, гастал и т.д.
Спазмолитики – но-шпа, папаверин, бускопан, дюспаталин, дицетел.
Прокинетики (при сильной тошноте и рвоте) – церукал,мотилиум.
Энтеросорбенты (при токсикоинфекции) – полисорб, полифепам, энтеросгель и т.д.
Антибиотики, если этиологией гастрита является отравление токсическими веществами
В состав медикаментов для лечения Хронического гастрита обязательно входят следующие препараты:
ингибиторы протонной помпы (Омез,Нольпаза,Нексиум и т.д.)
антацидные препараты (Маалокс,Альмагель,Фосфалюгель и т.д.)
гастропротекторы (Вентер,Де-нол,Новобисмол и т.д.)
прокинетики (Церукал,Моилиум,Гонатон и т.д.)
ферменты (Мезим,Фестал, Панзинорм,Креон,Пангрол и т.д.)
спазмолитики (Бускопан,Но-шпа,Дюспаталин и т.д.)
антибиотики при обнаружении Helicobacter pylori;
витамины (препараты железа, фолиевая кислота,никотиновая кислота, В12)
При гастритах, ассоциированных с Helicobacter pylori лекарственная терапия проводится следующим образом:
Первая линия терапии рассчитана на 7-14 дней и включает:
- ИПП (омепразол 20 мг, пантопразол 20 мг, эзомепразол 20 мг и т.д.) х 2раза в день;
- кларитромицин 500 мг (клацид, клабакт,фромилид) х 2 раза в день;
- амоксициллин 1000 мг (флемоксин солютаб) х2 раза в день.
Применение терапии второй линии рекомендуют в случае неэффективности препаратов первой линии (курс также 7-14 дней):
- ИПП (омепразол 20 мг, пантопразол 20 мг, эзомепразол 20 мг и т.д.) х 2раза в день
- метронидазол (трихопол,клион, флагил) 250 мг х4 раза в день
- тетрациклин 500 мг х 4 раза в день.
- висмута трикалия дицитрат (де-нол, новобисмол, улькавис, эскейп) 120 мг х 4 раза в день.
После успешного подавления деятельности Helicobacter pylori рекомендуется каждые полгода пропивать препарат – висмута трикалия дицитрат по 240мг дважды в сутки, курсом 1 месяц. Обязательное соблюдение диеты в первое время после терапии, в дальнейшем обязателен переход на иную систему питания, которая исключает продукты, увеличивающие риск развития заболеваний ЖКТ.
Приведенные схемы лечения носят ознакомительный характер и не являются руководством к действию! Назначение системной терапии производится только специалистом!
Принципы и схема лечения язвы желудка
Еще несколько лет назад лечение язвы не могло обойтись без хирургического вмешательства. Сегодня же существуют методы лечения язвы желудка без скальпеля. Если причиной возникновения язвы стала бактерия, то эффективность любого лечения будет равна нулю пока бактерия не будет устранена. Для борьбы с бактерией используются антибактериальные препараты.
Если причиной возникновения язвы стали другие факторы, не связанные с бактериальной природой (Helicobacter pylory), то к антибиотикам назначаются дополнительные препараты. С помощью антацидов (Маалокс,Альмагель,Фосфалюгель и т. д.) снижается уровень кислотности в желудке. Кроме этого удается купировать болевые приступы. Также важно, чтобы в комплексе лечения присутствовали блокаторы гистаминовых рецепторов и ингибиторы протонной помпы (Антисекреторные препараты). Они не дают желудку вырабатывать большое количество кислоты. (позволяют уменьшить выработку соляной кислоты, тем самым, ускоряя процесс заживления поврежденных оболочек желудка) это ингибиторы протонного насоса (Омез, Нольпаза, Нексиум и т.д.)
В комплексе применяется еще ряд других препаратов:
- обволакивающие препараты для защиты стенок желудка; гастропротекторы (Вентер,Де-нол,Новобисмол и т. д.)
- прокинетики, способствующие быстрому передвижению пищи в желудке и блокирующие рвотный рефлекс; прокинетики (Церукал,Моилиум,Гонатон и т. д.)
- седативные вещества для подавления стресса; Успокоительные препараты, которые имеют растительное происхождение, обладающие седативным действием, оказывая при этом успокаивающий эффект на нервную систему — Ново-пассит, Персен.
- витамины для восстановления. Используются поливитаминные комплексы, в которых обязательно должны содержаться: Витамин А, Витамин С, Витамин Е, Витамины группы В (В1, В2, В3, В6, В7, В9), микроэлементы: Цинк, Калий, Кальций, Магний. Подойдут Мульти-табс классик плюс, Витрум плюс, Компливит, Алфавит Класси.
- пробиотики для восстановления микрофлоры. Линекс, Максилак, Аципол, Бак-сет, Эвиталия, Биовестин, Бифиформ.
Возможно также применение препаратов для обезболивания. Однако применять их следует максимально осторожно, так как они могут спровоцировать внутреннее кровотечение: Спазмолитики: Но-шпа, Бускопал, Дюспаталин. Препараты Фитотерапии: Иберогаст, желудочный сбор, зверобой, мята, ромашка.
Кроме медикаментозного лечения врачом может быть назначены физиотерапия и лечебная физкультура. Вместе с тем самым важном этапом, влияющим на скорейшее выздоровление, является строгое соблюдение диеты.
Диета при гастрите и язве
Диета — обязательный компонент любой стадии лечения гастрита или язвы. Если гастрит находится в острой стадии, рекомендуется в первый день вообще отказаться от приема любой пищи. Можно только пить теплые жидкости — некрепкий сладкий чай, воду, шиповник. После того как желудку стало немного легче, можно начинать принимать щадящую пищу — отварные и протертые овощи, не тяжелое мясо, бульоны. Категорически запрещается употреблять соль и другие приправы.
Главное в диете — не навредить желудку еще больше и ускорить процесс выздоровления. Голодать в период болезни категорически запрещается. Голодание будет провоцировать более агрессивное поведение кислоты в желудке. Наоборот рекомендуется есть как можно чаще — до 8 приемов пищи. При этом важно следить не только за качеством еды, но и за ее температурой. Оптимальная температура — не выше 60 градусов.
Обычно пациент, проходящий лечение придерживается так называемого стола №1. Главный принцип которого — снижение нагрузки на желудок. В рацион входят блюда с пониженной калорийностью. Готовятся блюда на пару или отвариваются, а подаются только в виде каши.
При язвенной болезни рекомендуется по максимуму сохранить стандартный рацион исключив из него некоторые продукты. В основном это компоненты, которые раздражают слизистую желудка: грибы, жирные продукты, приправы и соусы, хлеб и выпечку из сдобного и слоеного теста, пшеничной и ржаной муки, газированные и алкогольные напитки, копченые, консервированные продукты, фастфуд.
Гастрит и язву намного проще не допустить, нежели лечить. Для этого необходимо просто более тщательно следить за своим образом жизни и питанием.
Источник