Тянущие боли по бокам живота во время беременности
Тянущие боли по бокам внизу живота при беременности могут носить как естественный, так и патологический характер. Если боль кратковременная, скорее всего она не представляет опасности для женщины. Продолжительные болезненные ощущения (более получаса) требуют диагностики.
Причины болезненных ощущений по бокам внизу живота
 Появление не патологических болей по бокам внизу живота провоцируют следующие факторы:
Появление не патологических болей по бокам внизу живота провоцируют следующие факторы:
- увеличение матки;
- разлад в пищеварении;
- растущий плод.
По мере роста плода увеличивается в размерах матка. При этом внутренние органы смещаются, пережимаются отдельные артерии и нервы. Колющие и ноющие боли возникают из-за напряжения и растяжения связок с мышцами.
Беременная женщина периодически страдает запорами, поэтому слева в подвздошной области возникают дискомфортные ощущения. Боль, как правило, тупая, тянущего характера.
В последнем триместре беременности болезненные ощущения в боку возникают из-за активности плода. Это приносит дискомфорт женщине, но в любом случае шевеления ребенка – приятное явление.
К патологическим причинам относятся:
- внематочная беременность;
- заболевания почек;
- пищевое отравление;
- аппендицит;
- варикозное расширение маточных сосудов;
- воспалительный процесс желудка;
- гинекологические патологии;
- патологии печени;
- панкреатит;
- желчнокаменная болезнь.
На ранних сроках боль в боку провоцирует внематочная беременность. Как правило, она сильная, сопровождается кровяными выделениями с влагалища, понижением артериального давления и обмороками.
 При аппендиците боль острая, локализуется в нижней правой части живота. Дополнительными симптомами при заболевании являются головокружение, тошнота, метеоризм, отсутствие аппетита, повышенная температура тела.
При аппендиците боль острая, локализуется в нижней правой части живота. Дополнительными симптомами при заболевании являются головокружение, тошнота, метеоризм, отсутствие аппетита, повышенная температура тела.
Боль в боках при пищевом отравлении схваткообразная или тянущая. Сопровождается жидким стулом, рвотой и тошнотой, повышенной температурой. Пациент ослаблен, пульс учащенный, артериальное давление понижено.
Киста яичника характеризуется сильной острой болью. Неприятный симптом вызывает растяжение кисты, разрыв или «перекрут». Разрыв кисты происходит в любом триместре, поэтому подозрительные признаки игнорировать нельзя.
Варикозное расширение маточных сосудов провоцирует слабость стенок матки. Обычно болезнь сочетается с варикозом на ногах.
Урологические причины (песок в почках, цистит, пиелонефрит) развиваются внезапно. Боль при этом резкая или тянущая, не проходит после приема обезболивающих препаратов. Большинство урологических заболеваний протекает с повышенной температурой.
Болезненные ощущения при панкреатите постоянные, схваткообразные и прогрессирующие. Иногда у женщины настолько болит в боку, что это приводит к болевому шоку или сосудистому коллапсу. Приступы сопровождаются повышением температуры, рвотой, тошнотой, метеоризмом.
Диагностика
Чтобы диагностировать заболевание, пациент должен подробно описать врачу клиническую картину. На основании симптоматики делают:
- УЗИ органов малого таза. Помогает определить гинекологические патологии, внематочную беременность и новообразования.
- УЗИ для контроля состояния плода.
- Компьютерную томографию. Данный метод диагностики дает представление о клинической картине, фиксирует начало развития патологии, определяет характер новообразований.
- Лабораторное исследование мочи и крови. Дает возможность определить воспаление вне репродуктивной системы.
Методы терапии
 В зависимости от патологии лечение болей в боку при беременности в каждом конкретном случае индивидуальное и должно быть согласовано с врачом. Самолечение категорически запрещено.
В зависимости от патологии лечение болей в боку при беременности в каждом конкретном случае индивидуальное и должно быть согласовано с врачом. Самолечение категорически запрещено.
Терапия пиелонефрита заключается в приеме уроантисептических препаратов. При необходимости проводится катетеризация мочеточников, физиотерапия и дезинтоксикационное лечение. Иногда без оперативного вмешательства не обойтись. Немаловажную роль играет общеукрепляющая терапия. Пациентке назначают витаминные комплексы и седативные лекарства. Мощным спазмолитическим и противовоспалительным действием обладает Канефрон.
Пищевое отравление лечится дезинтоксикационными препаратами: уголь активированный, Смекта, Энтеросгель. Женщина должна пить много жидкости, чтобы предупредить обезвоживание организма. При сильной рвоте в первый день показана голодная диета. Потом постепенно в рацион включают вареный рис, нежирные бульоны, сушки, галетное печенье. Беременную женщину могут госпитализировать в стационар при появлении признаков дегидратации.
Если киста яичника развилась в первом триместре, специальное лечение не проводят. Показана гормональная терапия препаратами Утрожестан, Дюфастон. При росте кисты проводят лапароскопию – оперативное вмешательство. На беременность и здоровье плода это никак не влияет. При медленном развитии образования и отсутствии дискомфорта, хирургическую операцию проводят в конце беременности или после рождения малыша. Регулярный УЗИ контроль в таком случае обязателен.
 Внематочная беременность обычно диагностируется на 6-9 неделе. При подозрении на патологию пациентку в срочном порядке госпитализируют в стационар для проведения операции (наиболее эффективна лапароскопия). Чем раньше будет оказана помощь, тем больше шансов на восстановление функции маточной трубы.
Внематочная беременность обычно диагностируется на 6-9 неделе. При подозрении на патологию пациентку в срочном порядке госпитализируют в стационар для проведения операции (наиболее эффективна лапароскопия). Чем раньше будет оказана помощь, тем больше шансов на восстановление функции маточной трубы.
Варикоз матки вылечить сложно. Женщины с таким диагнозом наблюдаются у флеболога. Пациентам рекомендуется носить компрессионное белье, принимать препараты для укрепления сосудистой стенки, выполнять упражнения лечебной физкультуры. При варикозе матки в запущенной стадии родоразрешение проводят путем кесарева сечения.
Аппендицит лечат хирургическим путем. Врач делает аппендэктомию или лапароскопию. Антибактериальные препараты назначают до оперативного вмешательства для предупреждения послеоперационных осложнений.
В период вынашивания ребенка при желчнокаменной болезни дробление камней противопоказано. Основное лечение заключается в соблюдении диеты и использовании препаратов, уменьшающих боль (Но-шпа). Из меню исключаются жареные, жирные, пряные, острые блюда. Желчегонные препараты беременным пить нельзя, так как есть риск закупорки желчевыводящего протока.
Лечение панкреатита при беременности проводят с минимальным использованием лекарственных препаратов. Чтобы уменьшить болезненные ощущения разрешается прием Но-шпы и панкреатических ферментов (Креон, Мезим). Если пациентку мучает изжога, назначают антацидные препараты спустя 30 минут после приема пищи. Показана специальная диета, при которой исключается жирная пища, свежие фрукты и овощи.
Источник
История длинная, извините за ошибки.
Мне 26 лет. Замужем 3 года. Вместе мы 5 лет.
В первый раз забеременела в январе 2015г, обрадовались, беременность была желанная. 1 скрининг (март) – все хорошо, в конце апреля начал каменеть живот, постоянно говорила об этом гинекологу, она отправила на СДМ, сказали тонуса нет. Живот не переставал каменеть. 2 скрининг (май) – гиперэхогенный кишечник, сказали прийти на досмотр,т.к ребенок активно двигается и они не могут посмотреть параметры. На досмотре сказали, что кишечник так же гиперэхогенный, что возможно я простывала, но я не простывала, сказали может быть какая то инфекция, что когда рожу, ребенка осмотрит врач. После 2 скрининга я пошла к своему врачу и пожаловалась, что я не чувствую шевелений совсем, еще ни разу. Она сказала полежи на спине-почувствуешь. После скрининга начала принимать Вобэнзим,как прописал мой гинеколог. Живот все так же каменел, очень уставала на работе. 10 июня я пошла на очередной прием, мой гинеколог была в отпуске, принял меня другой врач, молодая девушка. Я ей сказала, мне кажется у меня не растет живот и даже уменьшился, на что она ответила,что этого не может быть. про шевеления она спросила, я говорю только чувствую как переворачивается. Она прослушала сердцебиение, сказала бьется, замерила живот, говорит странно не вырос… Говорит вот выйдет твой врач сразу пойдешь к ней на прием. Я вышла из кабинета, начала реветь, думала не развивается у меня ребеночек. На УЗИ меня отправили только на следующий день. После вопроса узиста: когда вы перестали чувствовать себя беременной, я уже ничего не помню.. Помню только. что села на скамейку при выходе из кабинета УЗИ и начала снимать бахиллы, на что мне сделали замечание, мол на улице снимешь.. Я взяла заключение УЗИ, вышла на улицу, единственное что я могла прочесть – СЕРДЦЕБИЕНИЯ НЕТ!!! не помню как я дошла до корпуса ЖК, как поднялась к врачу, все к той же молодой. Не помню когда я успела позвонить мужу, но когда я попала к врачу, муж уже приехал и сидел рядом. Когда я спросила врача, вы же услышали вчера сердцебиение, она ответила, увы, это было серцебиение матери… Антенатальная гибель плода на 21-22 неделе, сказали с мертвым плодом я проходила не меньше 2х недель, еще неделю меня подготавливали в гинекологии к выкидышу. Схватки вызывали медикаментозно, 17 июня случился выкидыш. Как мне сказали потом. что мне еще повезло, с начала схваток до выкидыша прошло всего 6 часов, другие мучаются сутками… Для меня эти 6 часов под капельницой со схватками и температурой 40, показались вечностью.. Только дежурная врач успокаивала и говорила, что это самый тяжелый день в моей жизни и больше не повторится… как она ошибалась.. Ребенка забрала свекровь и похоронили в могиле папы моего мужа).
Прошло 4 месяца и я снова забеременела (зачем так быстро не спрашивайте, я потом 1000 раз об этом пожалела) Беременность развивалась хорошо, даже токсикоза сильного не было как в 1Б, иногда по утрам, когда не поем. Я встала на учет в другую поликлинику, потому что мы переехали. Ходила на врачебную комиссию, сдавала необходимые анализы, т.к причин 1 неуд.берем.так и не нашли. Анализы были все хорошие. Не сдавали мы только генетических анализов. 1 скрининг был хороший, на 2 скрининг я пошла 15 февраля.. ВПС плода (синдром гиппоплазии левых отделов сердца, множественные маркеры ХА, гиперэхогенный кишечник, нарушен кровоток), отправили в перинатальный центр, там меня осмотрели дважды, диагнозы подтвердились, на врачебном консилиуме сказали, прерывание, сказали зачем вам больной ребенок, он не выживет. Когда я спросила совсем нет шансов, ответили – пересадка сердца… И все… Это был ад.. я даже плакать не могла. Я убила своего ребенка.. 26 февраля 2016 года.. Все прошло очень быстро за 2 часа. Муж повез на кариотип материал ( но его в лаборатории не приняли. сказали взяли не то!!!), когда я побежала к врачу это сообщить,она сказала,что ей все равно,она не будет вкрывать пакет с плодом. Мне ребенка не отдали, как бы я не просила, и добавили – это не ребенок, это всего лишь плод! Для меня это мой ребеночек, моя девочка, моя вторая девочка… В больнице я смеялась, шутила. Мне казалось, я сошла с ума. Но вернувшись домой, я ночью выла,я просила прощения за то что избавилась, за то что не доносила, не родила…
Прошло время я уволилась, устроилась на другую работу, с мужем прошли генетические обследования (кариотип – здоровых людей, HLA-типирование – одно совпадение из 5, и многое другое). Генетик сказал, что генетических причин нет, сдавала гемостазиограмму, гемостазиолог сказал, что есть не значительные сдвиги, у многих бывает, это ничего страшного. Сказали отпустить ситуацию и перед планированием пропить витамины и еще раз сдать гемостазиограмму.
Вот прошел год после последнего прерывания, все душевные боли притупились, я отпустила ситуацию, перестала думать о плохом, думала что в 3 раз будет все иначе. Бросила пить ОК еще перед Н.Г., начала пить витамины, фолиевую кислоту, муж тоже пил фолиевую кислоту. Цикл после отмены ОК у меня сбился до 40 дней. В марте с мужем поехали отдыхать и вот отдохнувшие и счастливые, мы решили забеременеть. Забеременела в этом же цикле… На УЗИ не торопилась, чтобы не навредить, сдавала ХГЧ в динамике он рос: 11.04 – 304, 13.04 -600. Мы с мужем радовались как дети. Решила ХГЧ больше не сдавать, на УЗИ пойти через недельку. У меня начались боли внизу живота и сбоку, для исключения внематочной решила сдать ХГЧ, потом пойти к врачу и на УЗИ. Пришли результаты ХГЧ, у меня опять истерика, слезы: 1350 и это 19.04!!! Т.е за 6 дней он увеличился только в 2 раза…. Тут же муж отвез в клинику, сделали УЗИ – сказали беременность маточная, но замершая… 4 недели.. по моим подсчетам как раз 4 недели, врач сказала, что еще раз через неделю посмотрим и будем делать медикаментозный аборт. Сегодня (21.04) утром пошла сдавать анализы, необходимые для прерывания и на всякий случай ХГЧ, вдруг ошиблись, маленькая надежда теплилась у меня в душе… Пришел результат, неутешительный… всего 1431.. Не осталось никаких надежд. Я не понимаю,что происходит, я хочу проснуться.. но это не сон.. Почему со мной такое происходит? Возможно я поторопилась, может что то не до сдала. Я не знаю, что будет дальше, не хочу знать..
Источник
Переживания, волнение, опасения и страхи – постоянные спутники беременности. Будущую маму тревожат множество вопросов: как ребенок развивается, достаточное ли количество витаминов и полезных веществ он получает для нормального роста, как подготовить себя к родам и многие другие. В столь нежный период многие женщины обеспокоены время от времени возникающими болями в боку живота. С чем это связано? Что таят в себе покалывающие, тянущие боли в левом или правом боку, стоит ли беспокоиться по этому поводу? Ощущение боли в период беременности – это некий сигнал организма на причиненный дискомфорт или сбой в функционировании определенных органов. Если учесть тот факт, что беременность в какой-то мере является шоком для организма, боль стоит расценивать как допустимую, правильную или неправильную, свидетельствующую о нарушениях или болезни.
К правильным, или другими словами, допустимым и очевидным болям можно отнести болезненные ощущения, связанные с постепенно увеличивающимися нагрузками на органы, мышцы и связки. Растущий плод оказывает давление на кишечник, по этой причине более чем 70% беременных женщин испытывают болезненные ощущения внизу живота, запоры. Такая боль не несет угрозы для развивающегося ребенка. Во время беременности часто возникает острая, внезапная боль в боку, которая отдает в поясницу. В результате резких движений, поворотов корпуса или смены положения тела во время ночного сна, появляется резкая боль. Причиной таких ощущений являются мышцы и связки, испытывающие огромную нагрузку под весом увеличивающейся матки. Растягиваясь, они дают подобные болевые сигналы. На самых поздних https://mamki.info/index.php/beremennost-i-rody/beremennost-mesyac-za-mesyacem/akusherskaya-nedelya-beremennosti-i-sroki-do-rodov/ женщины часто испытывают тянущую, ноющую боль в боку, передающуюся в ноги и поясницу. Кратковременная боль, которая длится непродолжительное время, а после полноценного отдыха исчезает – считается вполне нормальным явлением.
Если боль в боку тревожит продолжительное время и болевые ощущения усиливаются – беременной женщине стоит немедля обратиться к врачу. Очень важно, на приеме у гинеколога, правильно описать место боли, ее периодичность и характер. Условно поделив область живота на четыре сегмента, необходимо указать, в какой именно части ощущаются тревожные болевые ощущения. Более точные сведения помогут врачу установить https://mamki.info/index.php/beremennost-i-rody/beremennost-mesyac-za-mesyacem/boli-pri-beremennosti/ и назначить адекватное лечение, в случае необходимости.
Если боль ощущается в правом верхнем боку – это может свидетельствовать о нарушениях в работе печени, поджелудочной железы, или желчного пузыря. За сильной болью в правом боку, которая сопровождается такими симптомами, как обильное потоотделение, тошнота и рвота, может скрываться воспаление поджелудочной железы. Боли в правом верхнем боку живота может сигнализировать о таких заболеваниях, как почечная недостаточность, камни в желчном пузыре. Поэтому, при продолжительной острой боли в правом боку, необходимо срочно обратиться за медицинской помощью.
Боли в правом нижнем сегменте живота может свидетельствовать о таких заболеваниях, как аппендицит, нарушения в работе мочеточника, фаллопиевых трубах. Если сильная боль не проходит на протяжении долгого времени — это, скорее всего, приступ аппендицита. Следовательно, беременной необходима скорая медицинская помощь.
Боль, возникшая в левой части живота, может говорить о проблемах с желудком, селезенкой, поджелудочной железой, левой частью диафрагмы. При нарушениях в работе селезенки первыми признаками является острая боль в левом боку и посинение кожи вокруг пупка. При таких симптомах беременной нужно срочно обратиться за помощью к опытному медику, который, проведя осмотр и назначив необходимые анализы и лечение, поможет устранить причину возникающих болезненных ощущений.
Исходя из вышесказанного, очевиден вывод: при малейшем подозрении на проблемы со здоровьем, беременной женщине обязательно нужно обратиться к квалифицированному специалисту. Боли в правом и левом боку во время беременности — частое явление, но необходимо внимательно следить за своим здоровьем. Если боль резкая и вызывает беспокойство, лучше лишний раз перестраховаться, обратившись к врачу, чем подвергать себя и будущего малыша опасности.
Источник
Во время беременности женщину подстерегают различные неприятности, в том числе и болезненные ощущения. Среди них особо выделяются ноющие боли внизу живота. Среди причин таких недомоганий могут быть как и самые естественные физиологические изменения в организме, так и патологические проблемы, с которыми следует немедленно обратиться к врачу.
Физиологические изменения на ранних сроках, вызывающие боль внизу живота
Физиологические изменения на ранних сроках беременности происходят из-за перестройки организма будущей матери. Зарождается новая жизнь, и это несёт за собой различные перемены и трансформации, которые не могут пройти незаметно и бессимптомно. Итак, причинами нормальных и обычно сопутствующих началу беременности болей могут являться:
- имплантация плодного яйца — если яйцеклетка была успешно оплодотворена, то примерно на 6–12-й день после овуляции эмбрион закрепляется в эндометрии матки, где и будет дальше расти; при прикреплении повреждаются мелкие кровеносные сосуды матки — это может вызвать неприятные ноющие ощущения и незначительные кровянистые выделения, которые легко спутать с началом месячных;
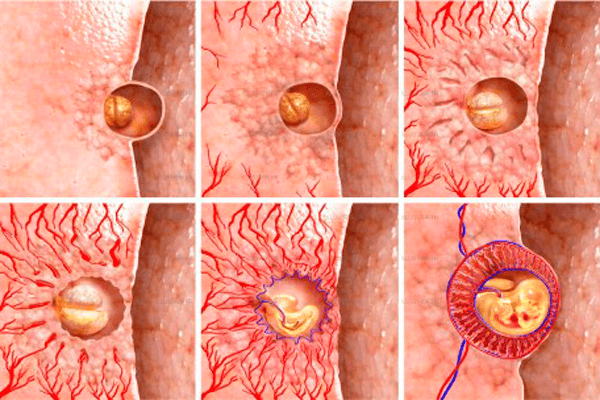 В процессе прикрепления эмбриона в матке женщина ощущает тянущие боли внизу живота
В процессе прикрепления эмбриона в матке женщина ощущает тянущие боли внизу живота - усиление кровообращения — прикрепившийся эмбрион тоже требует питания и кислорода, для обеспечения этого в матке усиливается кровоток, что, в свою очередь, вызывает тянущее чувство в нижней части живота;
- изменения в матке — матка начинает расти, окружающие её связки и ткани размягчаются и растягиваются, чтобы дать ей простор для увеличения, все эти метаморфозы приводят к различным, в том числе и болезненным ощущениям.
Физиологические причины дискомфорта в животе на поздних сроках
Болезненные ощущения внизу живота на поздних сроках беременности заставляют женщину нервничать. На самом деле причин тревожиться нет, обычно боли возникают из-за физиологических изменений, таких как:
- двигательная активность ребёнка — малыш в животе хаотично двигает руками и ногами, и чем больше срок, тем меньше ему места, поэтому от его движений страдают внутренние органы матери;
- рост матки — чтобы вместить плод, матка значительно увеличивается в размерах и сдвигает соседние органы;
- размягчение связок — для подготовки тазового пояса к родам в организме увеличивается выработка гормона релаксина, он размягчает связки, чтобы расстояние между тазовыми костями увеличилось, и ребёнок мог пройти по родовым путям. Этот процесс также сопровождается болевыми ощущениями;
- тренировочные схватки — периодические сокращения матки подготавливают тело женщины к родам, мобилизуют организм и облегчают сам родовой процесс.
Патологические причины тянущей боли
Кроме физиологических изменений, существуют и патологические причины болей в нижней части живота. Их делят на акушерские, то есть связанные с беременным состоянием женщины, и прочие.
Как распознать акушерские боли
Акушерские боли, так же как и физиологические, связаны с изменениями в организме будущей матери вследствие беременности. Но они, в отличие от естественного дискомфорта, несут в себе опасность, так как вызваны неправильным течением этого процесса. Следует помнить, что требуется консультация врача, если:
- боль постоянная, не уменьшается при перемене положения тела;
- боль резкая и схваткообразная;
- имеются выделения из влагалища, отличные от нормальных (то есть не прозрачные или белые);
- боль усиливается;
- кроме низа живота, боль захватывает поясницу.
Внематочная беременность
Внематочной беременностью называют патологию, когда плод крепится не в матке, как положено, а вне её — в стенках маточных труб, яичниках, брюшине. Прикрепление происходит, но выносить такую беременность физиологически невозможно.
В 98% случаев внематочных беременностей эмбрион имплантируется в фаллопиеву трубу, что заканчивается либо самопроизвольным абортом (так как условия в трубах не позволяют плоду развиваться), либо разрывом трубы в результате роста плода. Оставшиеся 2% приходятся на редкие случаи имплантации эмбриона внутри овулированного фолликула или на яичнике, в шеечном канале или области перешейка, в полости живота. Такие аномалии имеют негативные последствия и несут опасность для здоровья женщины.
Поэтому данную патологию следует выявить и устранить как можно раньше.
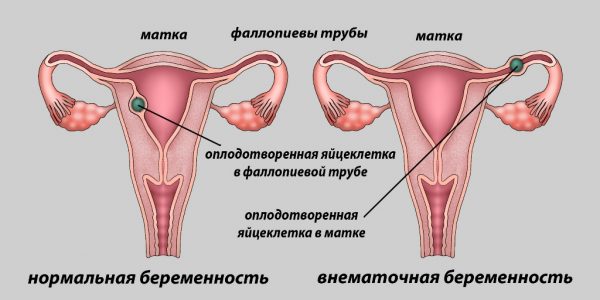 При внематочной беременности плод крепится вне полости матки, в 98% случаев это фаллопиева труба
При внематочной беременности плод крепится вне полости матки, в 98% случаев это фаллопиева труба
Симптомы этого состояния схожи с проявлениями обычной беременности, поэтому по косвенным признакам определить аномалию очень сложно. Но стоит обратиться к врачу, если проявления выражены чрезмерно, то есть:
- имплантационное кровотечение слишком длительное и/или обильное — в норме это небольшие светло-коричневые или розовые выделения без сгустков и слизи;
- болевые ощущения внизу живота усиливаются;
- общая слабость приводит к головокружениям и обморокам;
- ранний токсикоз преследует женщину каждый день.
Одним из признаков внематочной беременности является низкий уровень ХГЧ — хорионического гонадотропина человека. Из-за неправильной локализации плода рост ХГЧ начинается позже и происходит медленнее, чем в случае маточного его расположения.
Чтобы провести диагностику, нужно сравнить результаты нескольких анализов крови на ХГЧ — при правильной беременности его уровень на начальных сроках будет удваиваться раз в два дня.
Также важен такой показатель, как уровень гормона прогестерона. При физиологически неправильной беременности его значение существенно ниже, чем при правильно развивающемся плоде.
Если появились подозрения, то необходимо сделать трансвагинальное ультразвуковое исследование — уже с 5–6 недель беременности оно показывает местонахождение и состояние плода. Опасность УЗИ на ранних сроках по-прежнему не доказана, поэтому не стоит бояться делать его, если есть хоть какие-то сомнения в правильном течении процесса.
Если же все признаки внематочной беременности (уровень ХГЧ, прогестерона, прочие симптомы) присутствуют, но УЗИ не даёт однозначного ответа, то на помощь приходит лапароскопия — специальными инструментами выполняются проколы в животе пациентки, через которые вводят трубку с камерой и светом, и врачи получают изображение того, что находится внутри тела женщины, на экран. При необходимости тут же выполняются лечебные процедуры.
Имеется два способа решения проблемы:
- Использование препарата Метотрексат, который воздействует на клетки жёлтого тела, провоцируя гибель эмбриона. Это возможно, если срок беременности невелик, а диаметр плодного яйца не превышает 3,5 см. Данный вариант решения проблемы имеет ряд ограничений.
 Метотрексат является абортивным средством, часто используется для прекращения беременности на ранних стадиях
Метотрексат является абортивным средством, часто используется для прекращения беременности на ранних стадиях - Проведение хирургической операции, при которой плодное яйцо извлекают из тела женщины. Сохранение или удаление маточной трубы зависит от многих факторов, таких как размер эмбриона, его локализация, состояние трубы. На малом сроке беременности и при хорошем состоянии возможно даже полное сохранение органа.
Обычно врачи разрешают повторную беременность спустя около полугода после завершения внематочной. Даже если в результате операции была удалена одна труба, шансы на зачатие остаются.
Угроза прерывания беременности
Тянущие боли в нижней части живота могут быть признаком самопроизвольного аборта. Симптомами угрозы прерывания беременности на ранних сроках являются:
- мажущие выделения — чем более кровавыми они являются, тем ситуация опаснее;
- схваткообразные боли внизу живота;
- боли в районе копчика.
При появлении подобных признаков следует срочно обратиться к врачу — начавшийся выкидыш можно остановить при своевременно оказанной врачебной помощи. Гинеколог осмотрит женщину, при необходимости направит на УЗИ и анализы крови. В зависимости от результатов обследования будет назначено лечение — от постельного режима до госпитализации и операции.
Замершая беременность
Замершая беременность — один из наиболее распространённых женских страхов. Ведь до начала шевелений малыша невозможно определить, всё ли с ним в порядке. Но не стоит зря беспокоиться, если будущая мать себя хорошо чувствует — у этой патологии есть ряд определённых симптомов:
- появление выделений, вначале розоватых, затем, спустя примерно 2 недели, кровянистых. Таким образом после гибели эмбриона выходит плодное яйцо;
- ослабление или резкое прекращение тошноты. Это может говорить о том, что с плодом не всё в порядке;
- ухудшение самочувствия женщины — слабость, боли в матке, повышение температуры. Такие признаки развиваются спустя 3–4 недели после гибели эмбриона, если плодное яйцо не вышло из организма матери;
- падение или отклонение от нормы уровня ХГЧ.
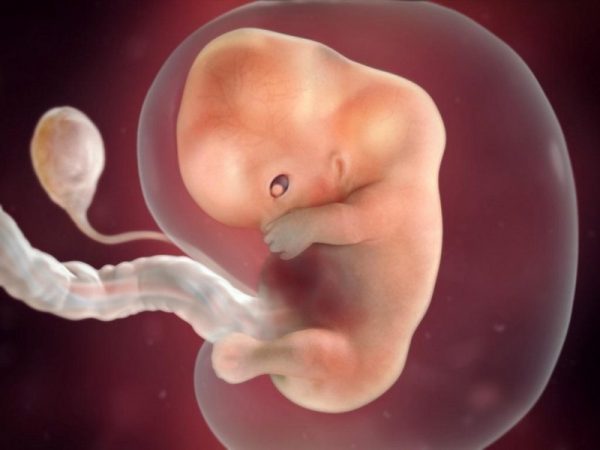 Резкие боли внизу живота, которые отдают в поясницу, могут быть признаком гибели плода
Резкие боли внизу живота, которые отдают в поясницу, могут быть признаком гибели плода
Диагностика замершей беременности проводится тремя способами:
- мануальный осмотр гинеколога. Исследование позволяет установить соответствие размеров матки сроку беременности;
- ультразвуковое исследование. Метод помогает определить наличие эмбриона, его состояние, сердцебиение; стоит помнить, что до 6 недель УЗИ не даёт 100% точности;
- сравнение результатов анализов крови на ХГЧ. Исследование позволяет диагностировать патологическую беременность.
Сочетая эти методы, можно получить наиболее точные результаты.
Отслойка плаценты
Ранняя отслойка плаценты от стенок матки опасна для жизни и матери, и ребёнка. Орган начинает отделяться, между ним и стенкой матки накапливается кровь из-за разрывов сосудов, и образуется гематома. Различают 3 степени отслойки:
- лёгкая — проходит незамеченной, бессимптомно, гематома небольшая;
- средняя — гематома довольно обширна, матка напряжена, у плода наблюдается нарушение сердечной деятельности;
- тяжёлая — отличается резким ухудшением самочувствия, возникают сильные боли, возможна гибель плода.
У преждевременной отслойки плаценты есть три основных симптома:
- кровотечение. Оно может быть как наружным (выделения из половых путей), так и внутренним (наблюдается только на УЗИ);
- боль и напряжение в области матки. Неприятные ощущения могут быть также отдавать в бедро, поясницу или промежность;
- нарушение сердцебиения плода. При отслойке более 1/4 плаценты начинается гипоксия, при отторжении более 1/2 — гибель плода.
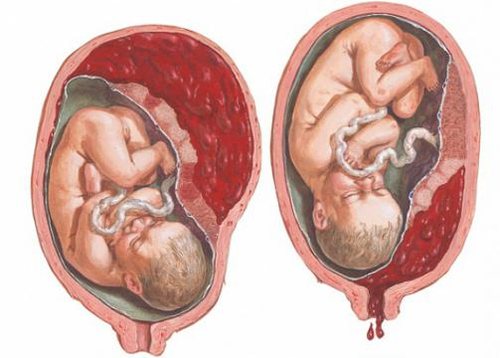 Кровотечение при преждевременной отслойке плаценты может быть как внутренним, так и внешним (кровь выделяется из половых путей)
Кровотечение при преждевременной отслойке плаценты может быть как внутренним, так и внешним (кровь выделяется из половых путей)
При появлении одного из этих симптомов, а также при прекращении или уменьшении шевелений ребёнка, необходимо тут же вызвать скорую помощь. Если отслойка плаценты подтвердится, потребуется срочное оперативное родоразрешение, чтобы спасти маму и малыша.
Боли, не связанные с развитием беременности
Некоторые причины болей внизу живота не связаны с изменениями организма во время беременности, но несут в себе опасность для здоровья матери и ребёнка:
- Воспаление мочевого пузыря, или цистит — знакомая большинству женщин проблема. Это заболевание часто обостряется во время беременности. Оно может привести к осложнениям на почки, поэтому требует лечения у уролога.
- Проблемы с желудочно-кишечным трактом появляются на фоне расслабляющего действия гормона прогестерона на кишечник. В этом случае возникают дисбактериоз, запоры, диарея, тошнота, изжога, метеоризм. Гинеколог поможет скорректировать питание и подберёт препараты, разрешённые при вынашивании ребёнка.
- Хирургические патологии внутренних органов, например, кишечная непроходимость, перитонит или аппендицит, сопровождаются острой болью, рвотой, отсутствием аппетита, выраженным плохим самочувствием, температурой. Необходимо срочное обращение к хирургу.
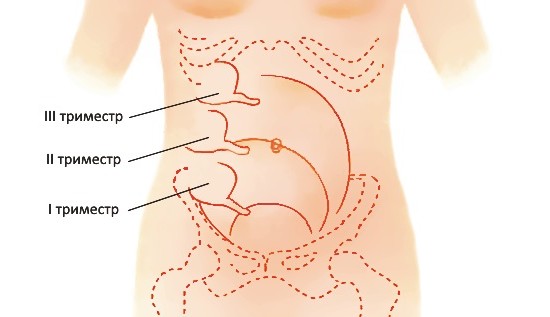 Во время беременности матка смещает внутренние органы, что иногда затрудняет постановку диагноза из-за «неправильной» локализации боли
Во время беременности матка смещает внутренние органы, что иногда затрудняет постановку диагноза из-за «неправильной» локализации боли
Неприятные ощущения после секса
Секс во время беременности — процесс вовсе не запрещённый (если, конечно, нет противопоказаний). Но бывает, что это занятие заканчивается болью в животе у будущей матери. Что же в таком случае делать?
В первую очередь стоит успокоиться. Причин подобного состояния может быть несколько:
- тонус матки, то есть её напряжение. Это одна из главных причин таких болей, поэтому отдых и расслабление могут снять неприятные ощущения;
- нарушение кровообращения. Если после оргазма замедляется отток крови от половых органов, это вызывает застой и болевые ощущения;
- гормональные изменения. Они влияют на все органы, находящиеся в тазовом дне, из-за чего во время секса может возникнуть дискомфорт. Также в результате гормональной перестройки может снизиться количество выделяемой смазки половых путей;
- инфекционные заболевания, которые сопровождаются воспалением. Это также может привести к болям как во время секса, так и вне его;
- психологический настрой или его отсутствие, что тоже влияет на ощущения женщины.
Не стоит заниматься сексом в случаях:
- угрозы преждевременных родов;
- привычного невынашивания беременности;
- низкого прикрепления плаценты;
- кровянистых выделений;
- подтекания околоплодных вод.
Дискомфорт перед родами
Одна из уже упомянутых причин болей — тренировочные схватки, иначе называемые схватками Брекстона-Хикса. Это абсолютно нормальный и естественный процесс, который может начаться уже после 20-ой недели. Ощущения во время тренировочных схваток похожи на родовые — матка сокращается на несколько секунд, вызывая при этом напряжение внизу живота, затем расслабляется и сокращается вновь.
Отличить схватки Брекстона-Хикса от начала родовой деятельности можно по двум пунктам:
- регулярность;
- болезненность.
Настоящие схватки повторяются через примерно одинаковый промежуток времени, который постепенно сокращается, длительность же самой схватки, наоборот, увеличивается. Болезненность также нарастает. Тренировочные же схватки нерегулярны, не имеют чётко выраженного ритма и обычно безболезненны.
Ещё одно отличие — тренировочные схватки можно прекратить при помощи тёплой воды (ею поливают поясницу, или, при отсутствии противопоказаний, принимают ванну) или спазмолитических препаратов.
Самая же главная черта, по которой можно отличить схватки Брекстона-Хикса от родовых — это то, что первые не ведут к раскрытию шейки матки. Но установить это может только гинеколог на осмотре.
Недели за 3–4 до предполагаемой даты родов у меня начались тренировочные схватки. Каждый раз я нервничала, что это уже роды, но они шли с совершенно разнообразными интервалами, быстро проходили, в крайнем случае помогала ванна с тёплой водой, и беременность продолжалась. За неделю до рождения малыша всё началось снова. Схватки начались вечером, ночью я смогла поспать несколько часов, но утром это продолжилось. Мы приехали в роддом, где на осмотре гинеколога и на аппарате кардиотокографии стало ясно, что это всё-таки тренировка организма. Когда через несколько дней у меня наконец начались роды, я ощутила разницу и поняла, что это действительно сложно перепутать.
Разрешённые препараты и народные способы при болях внизу живота
Первое, что необходимо сделать при появлении болей, — это лечь и расслабиться. Если неприятные ощущения вызваны растяжением связок или неудобным положением плода, то это должно принести свои результаты.
Тёплая ванна на 15–20 минут снимает спазмы матки и брюшины, успокаивает организм. Если нет возможности принять душ или ванну, то может помочь тёплая пелёнка или грелка — её прикладывают к больному месту. Но использовать этот способ можно только при полной уверенности в отсутствии воспаления.
Ношение бандажа можно отнести скорее к профилактическим мерам — он разгружает позвоночник и поддерживает живот, не позволяя связкам растянуться слишком сильно.
Заниматься самолечением однозначно не стоит, так как можно проглядеть опасное состояние. Если после отдыха и прогревания боль не уходит, то необходимо посетить врача.
В случае сильной боли можно принять спазмолитический препарат, разрешённый во время беременности. Это могут быть таблетки — Но-шпа, Дротаверин, или суппозитории — Папаверин.
